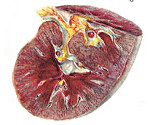
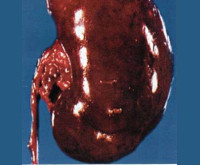
Уростаз почек что это
Мочекаменная болезнь. Симптомы и современные схемы лечения. Лекция для врачей
Лекцию для врачей проводит врач-уролог высшей категории, к.м.н. В. А. Скнар
Симптомы мочекаменной болезни
Наиболее частой (но не единственной) причиной почечной колики является остро наступившая обтурация мочеточника камнем. Другими причинами могут являться тампонада лоханки и мочеточника сгустками крови при опухолях, окклюзия мочеточника казеозными массами при туберкулезе почек, перевязка мочеточника во время гинекологических операций. При почечной колике нарушается пассаж мочи по верхним мочевым путям (чашечно-лоханочная система и мочеточник), возникает внутренняя окклюзия или внешнее сдавление верхних мочевых путей, что приводит к резкому повышению давления в чашечно-лоханочной системе, отеку паренхимы и растяжению фиброзной капсулы почки.
Клиническая картина почечной колики характеризуется:
-беспокойным поведением пациента с беспрерывным перемещением тела в поисках позы, снижающей силу боли. Болью внезапной, постоянной и схваткообразной, длительной (до 10-12 ч)
-тошнотой и рвотой, возникающей на высоте приступа почечной колики
-вздутием живота и парезом кишечника
-характерной иррадиацией по ходу мочеточника в подвздошную, паховую области, мошонку и ее органы, половой член, влагалище и половые губы. Иррадиация боли снижается с перемещением камня. Иррадиация болей в зависимости от положения камня.
Камни (конкременты) образовавшиеся в почках и вызвавшие боль имеют каменистую структуру, различную величину, форму, микроструктуру, консистенцию они вызывают заболевание несколькими механизмами:
• раздражение близлежащих тканей (вызывая боль, отек и воспаление);
• снижение нормального оттока физиологических жидкостей (мочи, желчи и др.);
В зависимости от локализации конкрементов различают:
• нефролитиаз (камни в почках)
• уретеролитиаз (камни в мочеточниках)
Анализ камней
Анализ камней имеет важное значение для лечения и метафилактики остаточных и рецидивных камней. Знание состава и структуры конкремента способствует выбору методов терапии.
На основе состава конкремента, с учетом его плотности на спиральной компьютерной томографии, можно, например, осуществить выбор уретероскопии или чрескожной нефролитотомии в качестве альтернативы методу дистанционной литотрипсии таких устойчивых к этому методу литотрипсии камней, как вевеллит, брушит и цистин.
Первой целью анализа камней является полное качественное разделение всех компонентов, особенно различных видов гидратных форм, мочекислых камней и пуриновых производных, а также нескольких фосфатов кальция. Другой целью является полуколичественное определение всех компонентов в смеси.
Определенную проблему представляет анализ, требуемый для редких пуриновых производных, лекарственных камней и в некоторых случаях артефактов.
Классификация конкрементов по морфо-конституциональному признаку и типу литогенеза позволяет выбрать более точную схему неоперативного лечения и метафилактики уролитиаза, значительно повышая тем самым эффективность такого лечения.
Типы конкрементов
Тип I Оксалаты – вевеллиты
Тип II Оксалаты – ведделиты
Тип III Мочекислые камни и ураты
Тип IV Фосфаты
Тип V Цистин Тип VI Протеины
Тип VII Редкие виды конкрементов
Типы и подтипы конкрементов
Тип I – Оксалаты (Вевеллит; кальция оксалат моногидрат); 5 подтипов Ia-Ie
Тип II – Оксалаты (Ведделит; кальция оксалат дигидрат ); 3 подтипа IIa-IIс
Тип III Мочекислые камни и ураты – 4 подтипа
Подтип IIIa – Урицит (мочевой кислоты моногидрат)
Подтип IIIb – Мочевой кислоты дигидрат
Подтип IIIc – Натрия гидрогенурат моногидрат и/или другие ураты
Подтип IIId – Аммония урат
Тип IV Фосфаты – 5 подтипов
Подтипы IVa1 и IVa2 – Далит (карбонат-апатит)
Подтип IVb – Далит + струвит
Подтип IVc – Струвит (магния аммония фосфат гексагидрат) и магния аммония фосфат моногидрат
Подтип IVd – Брушит (кальция гидрофосфат дигидрат)
Тип V – Цистин (2 подтипа) Подтипы Va, Vb
Тип VI – Протеины (3 подтипа)
Подтип VIa – Протеины
Подтип VIb – Протеины, смешанные с другими компонентами
Подтип VIc – Протеины, смешанные с вевеллитом
Тип VII – Редкие виды конкрементов
Примеры схем лечения мочекаменной болезни
Срез: компактные концентрические слои с радиальной организацией. Цвет: коричневый.
Подробные схемы лечения мочекаменной болезни в книгах:
Все про гидронефроз: что будет, если прозевать нарушение оттока мочи
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/01/pochki.png?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/01/pochki.png?fit=828%2C550&ssl=1″ />
В связи с профилактическими обследованиями на прием к урологу нередко направляют людей и не подозревающих, что у них больны почки. А заболевания выделительной системы очень опасны.
Чем опасен гидронефроз: реальная история, которая плохо закончилась
«Меня направили к вам, по-видимому, по ошибке. Посмотрите, пожалуйста, анализы мочи и результаты УЗИ почек», — сказала одна из наших пациенток.
Изменения в моче этой пациентки заставили нас насторожиться: ослабела очень важная функция почек — их способность концентрировать мочу, кроме того, в ней появился гной. Почки стали выводить из организма меньше солей и мочевины.
Больная вспомнила, что у нее бывала боль в поясничной области, возникали неожиданные, ничем не объяснимые повышения температуры, озноб. Считая, что так начинается грипп, она по своему усмотрению принимала лекарства и дня через два-три чувствовала себя лучше.
Но проходило время, и беспокоящие симптомы появлялись снова. Обследование больной в урологическом отделении стационара дало неутешительный результат; у нее обнаружили правосторонний гидронефроз. Название болезни происходит от двух греческих слов «hydor» — вода и «neph-ros» — почка.
Заболевание характеризуется стойким расширением почечной лоханки вследствие застоя в ней мочи. Застой возможен от разных причин, и одна из них — сужение мочеточника. Такой дефект обнаружили и у нашей больной. Ей предложили хирургическое лечение, но она, почувствовав себя за время пребывания в стационаре лучше, от операции отказалась.
Года через три эта больная была доставлена в хирургическое отделение скорой помощью. На вопрос врача, что ее беспокоит, она ответила: «Боль в животе справа, рвота, высокая температура».
После обследования был поставлен диагноз: правосторонний инфицированный гидронефроз с полным нарушением функции правой почки, гнойным воспалением ее полостей.
На сей раз, операция стала неизбежной, и у больной была удалена правая почка. Если бы три года назад эта женщина поверила врачу, что своевременная операция поможет приостановить болезненный процесс, почку можно было бы и не удалять.
Причины гидронефроза
Гидронефроз — распространенное заболевание, встречающееся у людей различного возраста, почти одинаково часто у мужчин и женщин.
Если не устранена его причина, это заболевание продолжает неуклонно развиваться. В результате застоя мочи создаются условия для развития пиелонефрита — воспаления почки.
Как протекает гидронефроз: симптомы заметные и не очень
Моча при гидронефрозе задерживается в лоханке и чашечках, которые постепенно расширяются. Почечная ткань — паренхима, подвергаясь сильному давлению, постепенно все более утрачивает свою функцию. Почка превращается в тонкостенный мешок, наполненный жидкостью.
Течение заболевания длительное, тем не менее, многие годы люди могут быть практически здоровыми. Это объясняется тем, что в большинстве случаев поражается только одна почка, другая же, здоровая, справляется с повышенной нагрузкой.
Лечение и прогноз излечения
Если гидронефроз возник в результате закупорки мочеточника камнем или сдавливания мочеиспускательного канала доброкачественной опухолью предстательной железы, своевременное лечение, чаще всего хирургическое, дает хорошие результаты, почка и ее функция сохраняются.
Достижения хирургии позволяют в настоящее время все реже прибегать к операции удаления почки. Ведущее место в лечении гидронефроза принадлежит восстановительной хирургии. Такое вмешательство с полным правом можно назвать профилактическим лечением.
Раннее обращение к урологу, своевременное выявление причины заболевания, настойчивое лечение воспалительных процессов в почках — надежный путь борьбы с гидронефрозом.
Только после того, как выявлена причина гидронефроза, врач-уролог может выбрать и рекомендовать больному режим жизни и необходимое лечение. Так, если у человека развивается мочекаменная болезнь и камни мешают прохождению мочи, их удаляют хирургическим путем.
После операции назначаются лекарства, улучшающие сократительную способность мочевых путей и, следовательно, выведение мочи. Очень важно неуклонно придерживаться определенного врачом графика приема медикаментов — их принимают длительно, в течение года и даже более долгого срока.
Диета при заболеваниях почек
И до операции и после нее больному нужно соблюдать диету, тем самым предупреждая возможность образования новых камней.
При этом заболевании нередко врачи рекомендуют минеральные воды, которые усиливают сокращение мускулатуры мочевых путей, благодаря чему устраняется застой мочи. Какую минеральную воду, в каком количестве, и в какое время пить, в каждом конкретном случае решает лечащий врач.
Застойная почка – это комплекс изменений в структуре тканей почек, который развивается на фоне недостаточности кровообращения, включает венозную гиперемию и дистрофию извитых канальцев. Выраженность симптомов коррелирует со степенью расстройств кровообращения. Для явной стадии типично уменьшение суточного диуреза, преобладание ночного мочеиспускания над дневным, изменение качества выделяемой мочи. Диагноз устанавливают на основании лабораторных (ОАМ, биохимия крови, суточная протеинурия) и инструментальных (УЗИ почек, КТ или МРТ-ангиография) исследований. Лечение направлено на коррекцию сердечно-сосудистых нарушений, поддержку функции почек.
МКБ-10
Общие сведения
Застойная почка (сердечная почка, нефрогенная венозная гиперемия, хронический кардиоренальный синдром) развивается при прогрессировании хронической сердечной недостаточности. В возрасте до 45-50 лет патология чаще встречается у мужчин, поскольку они более подвержены кардиологическим заболеваниям. После 65 лет застойная почка одинаково часто регистрируется у обоих полов. Нефрологи указывают, что адекватный контроль конгестивных явлений с одновременным улучшением или сохранением работы почек является основной целью в терапии ХСН и кардиоренального синдрома. По данным различных источников, распространенность нарушения функций почек при ХСН составляет 20-65%.
Причины
При хроническом застойном кардиоренальном синдроме II типа изменения изначально наблюдаются в сердечно-сосудистой системе, и только потом присоединяются нарушения со стороны почек. Основная причина – нарушение почечного кровотока на фоне снижения объема сердечного выброса при ряде кардиологических заболеваний: декомпенсированной гипертонии, легочном сердце, генерализованном кардиосклерозе и пр. При изменении насосной функции сердца любой этиологии выявляются общие морфологические и функциональные изменения в почках. В основе патологического процесса может лежать:
К факторам, способствующим прогрессу застойного кардиоренального синдрома, относят сахарный диабет, бронхиальную астму, гиперфункцию щитовидной железы и ряд других заболеваний. У 25% больных с кардиоваскулярной недостаточностью диагностируют хроническую обструктивную болезнь легких на фоне бронхиальной астмы, что является предвестником неблагоприятного течения патологии. Переизбыток тиреотропных гормонов увеличивает нагрузку на миокард с его последующим ослаблением.
Сопутствующие тревожно-депрессивные расстройства отражают тяжесть симптомов застойной ХСН. Они могут негативно влиять на общий процесс через поведенческие факторы, увеличивающие сердечно-сосудистый риск. К таковым относят курение, злоупотребление спиртным, малоподвижность. Доказано, что пациенты с депрессией менее привержены терапии, что может способствовать более быстрому наступлению декомпенсированной стадии ХПН при застойной почке.
Патогенез
Застойное сердце не может обеспечить достаточный выброс крови в сосудистое русло, что проявляется уменьшением почечного кровотока преимущественно в корковом слое за счет спазма артериол и венозного полнокровия. В результате нарушается клубочковая фильтрация, вода и натрий накапливаются в организме. Капиллярно-паренхиматозный блок усиливает гипоксию тканей. Резкое спазмирование внутрипочечных артериальных сосудов порождает дистрофические нарушения с вовлечением канальцевого эпителия, развитием склерозирования стромы почек.
Гиперстимуляция ренин-ангиотензин-альдостероновой системы (РААС) проявляется вторичным гиперальдостеронизмом, что усугубляет гипернатриемию. Задержка натрия и воды способствует скоплению транссудата в органах и межуточной ткани, включая почку. При морфологическом исследовании визуализируются расширенные из-за гиперволемии вены и капилляры, включая клубочковые. Имеет место отек, пролиферация соединительнотканных структур, что получило название цианотической индурации. У 50% людей с сердечной почкой, особенно при гипертонической болезни, артериолы склеротически изменены.
Симптомы застойной почки
Симптомы сердечной почки появляются при выраженной кардиоваскулярной недостаточности. Основная клиника – уменьшение выделяемого количества мочи в течение суток, позывы на мочевыделение преимущественно в ночные часы (в норме дневной диурез составляет 80%, а ночной – 20%).Отеки могут уменьшаться или исчезать после сна. У некоторых пациентов повышается артериальное давление (больше – систолическое), что обусловлено активизацией РААС, увеличением объема циркулирующей жидкости, артериоспазмом. За счет задержки воды возможны жалобы на увеличение веса, чувство распирания, отеки.
У большинства больных с застойной гиперемией на раннем этапе азотемии нет, но стойкая олигурия (уменьшение диуреза до критических значений менее 200-300 мл мочи в сутки) может привести к накоплению азотистых оснований, увеличению уровня креатинина и мочевины. В этом случае появляются жалобы на выраженную слабость, тошноту, потерю аппетита. Количество мочи уменьшено, больного беспокоит изнуряющий кожный зуд. Нарастающая слабость, утомляемость и бледность объясняются анемией, что характерно для ХПН.
Осложнения
Основное осложнение застойной гиперемии – полная утрата функциональной способности почек с присоединением терминальной стадии ХПН. Ренальная дисфункция встречается у 2/3 пациентов с сердечной недостаточностью. Тяжелая форма ХПН значительно утяжеляет течение кардиоваскулярной патологии, при их одновременном прогрессировании часто наступает летальный исход. Гибели нефронов способствует ишемия почек, она же приводит к присоединению вторичной микробной флоры, что вызывает воспалительный процесс.
Ряд заболеваний (ревматизм, атеросклероз, гипертоническая болезнь) сами по себе изменяют морфологическую структуру почек и их функционирование, ХСН и развитие венозного полнокровия усугубляют утрату функций. Если сократимость миокарда нарушена значительно, кроме снижения СКФ регистрируют увеличение плазменной концентрации натрийуретических пептидов. Это приводит к острой декомпенсации ХСН. У 25-70% таких больных диагностируют острое повреждение почек, что создает условия для дальнейшего прогрессирования ХБП.
Диагностика
Симптомокомплекс «застойная почка» устанавливают при оценке жалоб, сопутствующей кардиоваскулярной патологии, данных лабораторно-инструментального обследования. Не всегда можно определить, что было первоначально – хроническое заболевание сердца или почек, поэтому деление заболеваний во многом условное. Пациенту может потребоваться консультация узких специалистов: эндокринолога, уролога. Алгоритм диагностики определяет нефролог, патологию подтверждают:
Дифференциальный диагноз проводят с гломерулонефритом, амилоидозом, инфарктом почки. Венозное полнокровие является противопоказанием к выполнению биопсии, поэтому нозологическую форму определяют с помощью лабораторных и инструментальных методов исследования. Если нет выраженных клинических проявлений со стороны сердца, но у пациента диагностирована застойная почка, показано дообследование для исключения латентных патологий: подострого бактериального эндокардита, системного васкулита и др.
Лечение застойной почки
Терапевтические мероприятия направлены на максимальную компенсацию застойной ХСН, уменьшение симптомокомплекса сердечной почки. По мере активации РААС прогрессирует патологический процесс с развитием фиброза в почках и сердце, поэтому важно раннее начало терапии. Пациента с ухудшением самочувствия и отрицательной динамикой клинико-лабораторных показателей госпитализируют в стационар.
Схему подбирают индивидуально с учетом рекомендаций кардиолога и нефролога после оценки результатов обследования. Выбор препаратов зависит от функционального класса сердечной недостаточности, степени поражения почек, сопутствующей патологии. Один из важных аспектов комплексного лечения – соблюдение диеты с максимальным ограничением поваренной соли менее 3 г и жидкости до 1,5 л в сутки в период активной диуретической терапии. Пациента ежедневно взвешивают для контроля скрытых отеков, считают количество выпитой воды и выделенной мочи, проводят динамическую тонометрию.
Консервативная терапия
К препаратам с доказанной эффективностью, снижающим уровень смертности и замедляющим прогресс застойной ХСН, относят ингибиторы АПФ/ БРА, антагонисты альдостерона, бета-блокаторы. По показаниям применяют комбинации нитратов и гидралазина, средства для стабилизации метаболизма миокарда и пр. Основные препараты действуют следующим образом:
Хирургическое лечение
Хирургическое лечение в сочетании с медикаментозным преследует цель усилить насосную функцию миокарда. Застойная почка как осложнение ХСН может нивелироваться после оптимизации сердечного выброса. В случае наличия необратимых последствий с утратой функциональной способности прогрессирование ХБП можно существенно замедлить с помощью адекватной терапии. Операции при застойной ХСН и кардиоренальном синдроме включают:
Экспериментальные способы: ультрафильтрация (УФ)
При рефрактерной (устойчивой) к терапии ХСН с прогрессированием уровня альбуминурии и снижением СКФ иногда применяют коррекцию водного гомеостаза путем выведения из крови безбелковой жидкости через естественные или искусственные фильтры. Дегидратация происходит дозированно, в этом заключается основное отличие от применения системных диуретиков. УФ осуществляется за счет разницы осмотического и гидростатического давления. Противоречивые данные клинических испытаний не позволяют широко рекомендовать УФ в клинической практике.
Существуют исследования, подтвердившие уменьшение массы тела за счет избавления от лишней жидкости в течение 48 часов после УФ при хронической СН. В другом исследовании оценивали состояние пациентов после проведения УФ и при назначении диуретиков без УФ. Получены данные, что количество осложнений (пневмония, бактериемия) больше в группе больных после ультрафильтрации. У испытуемых также было выявлено повышение креатинина сыворотки крови. Большинство нефрологов придерживается мнения, что УФ может назначаться для повышения эффективности диуретиков, но в составе комбинированного лечения.
Прогноз и профилактика
Исход при ХСН серьезный (неблагоприятный), застойная почка с прогрессированием ХПН утяжеляет прогноз. Чем выше функциональный класс сердечной недостаточности, тем больше вероятность летального исхода: при IV ФК летальность в течение 6 месяцев составляет 44%, при нетяжелой ХСН только 50% пациентов переживает 4-летний рубеж с момента установления диагноза. Внедрение современных методов лечения позволило уменьшить смертность при тяжелой СН на 35%.
Профилактика подразумевает приверженность к здоровому образу жизни. С превентивной целью даже здоровым людям следует регулярно контролировать уровень сахара и холестерина, артериальное давление, а при выявлении ХСН и нарушении почечной функции мониторировать уровень мочевины, креатинина, альбуминурии. Если врач назначил прием препаратов, необходимо четко следовать рекомендованной схеме, не менять группы и дозировки лекарств самостоятельно.
Хроническая инфекция мочевых путей (патогенез, принципы диагностики и лечения)
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Клиническая больница № 6 ФУ МЗ РФ, Москва
Т о, что хроническая лейкоцитурия – симптом хронической инфекции в мочевых путях, является весьма расхожим мнением. Поскольку хроническая инфекция мочевых путей (ИМП) урологами и неурологами отождествляется с хроническим пиелонефритом, то последний с легкостью «диагностируется» и широко распространен в историях болезней и амбулаторных картах больных с вытекающими из этого диагноза рекомендациями продолжительного (если не постоянного!) приема «уросептиков».
Современные представления о хроническом пиелонефрите сводятся коротко к следующему [1, 2].
сводятся коротко к следующему [1, 2].
Хронический пиелонефрит – это тлеющий в почке (диффузно или в очагах) воспалительный процесс, вызванный неспецифической уропатогенной флорой. Прогрессирование процесса неизбежно ведет к сморщиванию почки, ее функциональной недостаточности. Он диагностируется по наличию: лейкоцитурии, бактериурии, уменьшенной в размерах или с признаками деформирующего сморщивания почки.
Уропатогенная флора: Escherichia coli, Proteus, Enterococcus, энтеробактерии группы KES (Klebsiella, Entеrobacter, Serratia) и проч.
Колонизация (заселение) мочевых путей уропатогенной флорой происходит:
• из толстой кишки (фекальной флорой),
• с кожи аногенитальной зоны (контаминированной фекальной флорой),
• из вульвы (той же флорой + некоторыми возбудителями заболеваний, передающихся половым путем (ЗППП): Chlamydia trachomatis, Candida albicans);
• из предстательной железы, мочеиспускательного канала (той же флорой + некоторыми возбудителями ЗППП, в частности, Chlamydia trachomatis);
• при инструментальной инвазии мочевых путей с лечебно–диагностической целью – нозокомиальной флорой (госпитальной, устойчивой к антибактериальным препаратам – Pseudomonas aeruginosa, E. coli, Providencia, Staphylococcus epidermidis, E. faecalis, Klebsiella, Enterobacter, Citrobacter + Candida albicans).
Путь проникновения инфекции в почку
Все попытки смоделировать пиелонефрит в эксперименте у животных путем введения вирулентного возбудителя в кровоток были безрезультатны. Однако как только нарушали отток мочи – добивались возникновения модели острого воспалительного процесса в почке, который, кстати, быстро саморазрешался с восстановлением оттока мочи и не трансформировался в хронический (пиелонефрит).
Никаких подтверждений гипотезы о гематогенном заносе инфекции в почку из гнойного очага (вне мочевого тракта), вызывающем хронический пиелонефрит, до настоящего времени не получено [1].
Итак, путь проникновения инфекции в почку – восходящий, уриногенный (по мочевому тракту снизу вверх).
Вместе с тем хронический пиелонефрит всегда является спутником хронически нарушенного оттока мочи по мочевым путям, прежде всего по верхним мочевым путям (ВМП), т.е. он всегда вторичен по отношению к хроническому уростазу (застою мочи). Хронический пиелонефрит, таким образом, не является самостоятельным патологическим процессом; он – неизбежное следствие хронической ретенции мочи в ВМП. И обратно – наличие хронического пиелонефрита означает, что, скорее всего, в мочевых путях имеет место хронический застой мочи.
На сегодня в современной урологии (европейской и американской) термин (или понятие) «хронический» по отношению к инфекции мочевых путей и мочеполовой сферы по возможности не используется; исключение делается лишь в отношении – хронического простатита [1]. Вместо термина «хроническая ИМП» применяются понятия:
• Персистенция ИМП – рецидив ИМП:
– с тем же возбудителем;
– из того же очага в мочеполовом тракте (т.е. очаг бактериальной персистенции – мочевые пути, почка и прочее).
• Реинфекция МП – рецидив ИМП:
– с другим видом возбудителя;
– из очага вне мочевого тракта (путь: толстая кишка – аногенитальная зона – мочеиспускательный канал и т.д.) но не из почки и мочевых путей.
Хроническая задержка (ретенция) мочи в мочевых путях является следствием:
Хроническая задержка (ретенция) мочи в мочевых путях является следствием:
• или отсутствия нормальной физиологической (с перистальтическим компонентом) уродинамики в силу отсутствия мышечных элементов в стенке мочеточника; при этом моча перемещается по ВМП сверху вниз только благодаря физическому градиенту давления между проксимальным и дистальным концами мочеточниковой трубки (ретенционное поражение – РП; например, при нейромышечной дисплазии ВМП);
• или извращения уродинамики по ВМП в результате повреждения мочеточниково–пузырного запирательного механизма, который начинает пропускать мочу в обратном направлении – из пузыря вверх, в мочеточник (пузырно–мочеточниковый рефлюкс – ПМР).
• или обструкции мочевых путей (ретенционно–обструктивное поражение – РОП).
Хроническое РОП – это патологический процесс, характеризующийся ретенцией жидкостного содержимого (мочи, гноя, крови, экссудата) в том или ином органе мочеполовой системы в результате наличия обструкции просвета отводящих от него трубчатых структур – путей оттока: чашечки, лоханка, мочеточник – для почки; шейка мочевого пузыря, мочеиспускательный канал – для мочевого пузыря; выводные протоки – для предстательной железы.
Признаком РОП являются расширенные (ретенционно измененные) мочевые пути.
Несмотря на то, что ретенция мочи является следствием, т.е. вторичной по отношению к вызвавшей ее причине – обструкции, клиническая симптоматика поражения, степень ее выраженности от легких до тяжелейших проявлений – определяются не обструкцией, какой бы этиологии она ни была (с оговоркой разве что в отношении туберкулеза, при котором, помимо ретенции, важными повреждающими факторами являются специфическая инфекция и деструкция), а, прежде всего, ретенцией мочи и степенью ретенционных изменений в органе.
Таким образом, ведущим повреждающим фактором в патогенезе РОП является застой мочи, и чаще всего – застой инфицированной мочи.
Хронический застой инфицированной мочи в чашечно–лоханочной системе может приводить к гнойному расплавлению почки – пионефрозу. В результате этого процесса в почке возникает множество патологических полостей, заполненных гноем, тканевым детритом, мочой. Прогрессирование деструкции паренхимы ведет к прорыву гнойного содержимого из ретенционных полостей в паранефрий, развивается гнойный паранефрит, всегда сопровождающий пионефроз. Это один из исходов хронической ИМП и в то же время – одна из клинических физиономий хронического пиелонефрита.
Разновидности хронического РОП мочевых путей и почки:
• Гидронефроз (ГНФ) – при стриктуре лоханочно–мочеточникового сегмента, камне в ВМП, опухоли в лоханке, мочеточнике и др.
• Гидроуретеронефроз (ГУНФ) – при стриктуре мочеточника, уретероцеле, при гипертрофии или раке предстательной железы, стриктуре мочеиспускательного канала, склерозе шейки или нейрогенной дисфункции мочевого пузыря (МП), нейромышечной дисплазии МП и др.
• Пузырно–мочеточниковый рефлюкс (ПМР) – при гипертрофии или раке предстательной железы, стриктуре или клапане мочеиспускательного канала, склерозе шейки или нейрогенной дисфункции МП и др.
• Хроническая задержка мочеиспускания (ХЗМ) – при гипертрофии или раке предстательной железы, стриктуре уретры, склерозе шейки или нейрогенной дисфункции МП и др.
Концепция РОП в аспекте хронической ИМП означает:
n приоритетно–значимым в патогенезе хронической ИМП является наличие (или отсутствие) ретенции мочи в мочевых путях;
n приоритетным в диагностике хронической ИМП, следовательно, является распознавание ретенции мочи в мочевых путях;
n приоритетным в лечении хронической ИМП является устранение, прежде всего, стаза мочи в мочевых путях.
Диагностика хронического РОП в мочевых путях
Поскольку при этих видах поражения суть патологического процесса и нередко его исход (вплоть до потери функции органа или даже смерти больного) определяет, как правило, уростаз, т.е. следствие, а не причина (обструкция), врач в распознавании болезни должен руководствоваться правилом: «сегодня же – искать ретенционное поражение мочевых путей, т.е. следствие (потому что уростаз, может быть, потребуется устранять сегодня же), а причину (обструкцию) –искать без спешки завтра (если даже не послезавтра)!»
Лейкоцитурия – практически постоянный лабораторный признак хронического РОП мочевых путей. Будучи ответом уротелия на бактериальную (а также – протозойную, грибковую, вирусную) инвазию, лейкоцитурия имеет место как при ИМП, так и при инфекции половых путей, а также – патологии кожи половых органов и вульвы (в т.ч. аллергической природы).
При несоблюдении правил сбора мочи (на лейкоцитурию) происходит попадание в мочу лейкоцитов с кожи и слизистой оболочки половых органов. Такая ложная лейкоцитурия трактуется, как проявление уроинфекции (а точнее – хронического пиелонефрита), следствием чего становится назначение терапии «уросептиками».
При лейкоцитурии без бактериурии следует искать: хламидии, кандиды, микобактерии туберкулеза и пр.
Бактериурия без лейкоцитурии свидетельствует о колонизации мочевых путей, но еще без инвазии уротелия (не исключена также, как указывалось выше, контаминация мочи флорой аногенитальной зоны при ее неправильном заборе).
Лейкоцитурия должна стать для врача сигналом к поиску РОП мочевых путей, а не к кропотливому подсчету лейкоцитов в камере Горяева (по Нечипоренко) или – к посевам мочи на флору и определению ее чувствительности к уросептикам.
УЗИ и экскреторная урография констатируют наличие уростаза в мочевых путях, локализуют его уровень и сторону.
Вероятность урологической патологии в различных возрастных группах определяет уровень, на котором чаще ожидается РОП:
• у детей патология предполагается и разыскивается в направлении снизу вверх, т.е. от нижних мочевых путей (НМП) к ВМП – ХЗМ, ГУНФ, ПМР;
• у стариков также в направлении снизу вверх – ХЗМ, ГУНФ;
• у взрослых больных – сверху вниз, т.е. в направлении от ВМП к НМЛ – ГНФ, ГУНФ, ПМР, ХЗМ.
Лечение при хронической ИМП (на почве РОП мочевых путей)
В соответствии с вышесказанным у врача должно быть сформировано и доведено до автоматизма предельно прагматичное «стереотипное профессиональное поведение» на совершенно определенную типовую патологическую ситуацию, именуемую РОП мочевых путей.
Производятся декомпрессия (с целью ликвидации уростаза) и дренирование ретенционно измененных мочевых путей. Это достигается:
– или катетеризацией мочевых путей;
– или чрескожной их пункцией и дренированием;
– или открытым оперативным доступом к ретенционно измененному органу (для его дренирования).
При пионефрозе (+ гнойном паранефрите) показано открытое оперативное вмешательство – расширенная нефрэктомия (или нефруретерэктомия), т.е. удаление пораженной почки вместе с гнойно–измененным паранефрием (или вместе с мочеточником и окружающей его клетчаткой).
Итак, устранение, прежде всего, хронического застоя мочи в мочевых путях или удаление погибшего органа с застойно–гнойным содержимым и окружающей гнойно–измененной клетчаткой (а не терапия «уросептиками») приводит к санации мочевых путей от хронической уроинфекции, ее эрадикации и, следовательно, ликвидации хронического пиелонефрита в подобных случаях.
Значительно реже источником упорной хронической ИМП является патологический очаг в мочевом тракте, не связанный с ретенцией мочи. При проведении даже массированной антибактериальной терапии высокие концентрации антимикробного препарата не могут быть достигнуты в очаге поражения в силу патологоанатомических и патологофизиологических его особенностей.
Хирургически корригируемые патологические процессы – источники персистирующей ИМП [1]:
• Инфицированный камень в мочевых путях;
• Инфицированная культя мочеточника (после нефрэктомии), нерефлюксирующая, нормального вида;
• Хронический бактериальный простатит;
• Влагалищная эктопия наружного отверстия мочеиспускательного канала *;
• Инфицированный дивертикул мочеиспускательного канала + инфицированные парауретральные железы;
• Инфицированная киста урахуса (мочевого протока), сообщающаяся с мочевым пузырем;
• Инфицированная киста почки, сообщающаяся с чашечкой;
• Губчатая почка (односторонняя);
• Свищи мочевого пузыря с влагалищем, прямой кишкой.
• Паравезикальный абсцесс, сообщающийся (фистулой) с мочевым пузырем;
При подобных поражениях эрадикация хронической инфекции в мочевых путях достигается только применением хирургических методов – эксцизии патологического очага, корригирующей пластики, ТУР предстательной железы и проч.
Цель статьи автор считал бы достигнутой, если после ее прочтения врач (и уролог – не в последнюю очередь) при обнаружении у больного лейкоцитурии вместо круглосуточной готовности к назначению «уросептиков» по поводу «хронической уроинфекции» (или «хронического пиелонефрита») – отчетливо осознавал первоочередную необходимость УЗ исследования для поиска, прежде всего, ретенционно–обструктивного поражения почек и мочевых путей.
1. Schaeffer A.J. Infection of urinary tract. Campbell’s Urology, 7–th Edition, 1998, v.1, P. 533–614.
2. Wise G.J. Fungal infection of urinary tract. Campbell’s Urology, 7–th Edition,1 998, v.1, P. 779–806.