Укороченная мышца бедра что делать
Причины, последствия и способы лечения укорочения конечностей
Укорочение конечностей (анизомелия) часто встречается среди детей и взрослых. Незначительное уменьшение длины одной ноги не имеет клинического значения. Лечение проводят только при значительном укорочении, особенно одностороннем, нарушении функциональности конечностей и высоком риске развития заболеваний позвоночника и суставов.
Причины укорочения конечностей
Основные причины укорочения конечностей:
повреждение зоны роста у детей на фоне травм;
врожденные аномалии развития;
воспалительные процессы различной этиологии с повреждением зоны роста;
патологии позвоночника, головного и спинного мозга.
Укорочение конечности бывает односторонним и двухсторонним. Симметричная патология встречается при ахондроплазии и других генетических аномалиях, которые способствуют нарушению процесса роста костей. Одностороннее укорочение конечности встречается при аномалиях развития, органическом поражении костных структур, вследствие врожденных вывихов, внутрисуставных переломов, на фоне течения артрита, артроза и других серьезных патологий и заболеваний.
Методы диагностики
При укорочении конечности необходимо обратиться к травматологу или врачу-ортопеду. Во время осмотра специалист определит выраженность заболевания, назначит рентгенологическое обследование и создаст план индивидуального лечения. По показаниям назначают консультации ревматолога, инфекциониста, онколога и других узкопрофильных специалистов.
Возможные последствия
Укорочение конечности на 3-5 см и более приводит к хромоте, развитию патологий опорно-двигательного аппарата, постоянному болевому синдрому. Хромота может и отсутствовать. Настороженность должна вызывать разница в расположении подколенных ямок, больших вертелов и верхних плюсов надколенников. Даже незначительное изменение длины одной ноги нельзя считать безобидным, так как оно приводит к нарушению нормального соотношения между частями тела, приводит к смещению и скручиванию конечностей.
Из-за возросшей нагрузки на одну ногу происходит перекос таза, искривление позвоночного столба. Со временем нарушается осанка, и развивается сколиоз. Постоянное напряжение мышц приводит к повышенной утомляемости, хроническому болевому синдрому. Если не проводить лечение анизомелии, страдает вся опорно-двигательная система, развиваются коксартроз, гонартроз, остеохондроз. Боли в спине, суставах и ногах приобретают постоянный характер, что заметно снижает качество жизни.
Укорочение конечностей часто имеет наследственную природу. Если у родителей в детстве возникала подобная проблема, необходимо внимательно следить за развитием опорно-двигательного аппарата ребенка и при малейших нарушениях обращаться к детскому ортопеду. При подозрении на укорочение конечностей можно отправить фотографии ребенка в шортах в полный рост и результат профильного рентгеновского исследования на адрес проекта «Навстречу жизни» deti@solovevka.ru. Этот проект помогает в лечении подобных аномалий бесплатно, при финансовой поддержке Русфонда.
Принципы лечения
Тактика лечения зависит от возраста больного, его общего состояния здоровья и выраженности патологического процесса. Лечебный план разрабатывают ортопеды. Консервативная терапия эффективна при небольшом укорочении конечности, когда можно использовать специальные ортопедические стельки и обувь. Во всех остальных случаях проводят хирургическое вмешательство. Наиболее востребованным и эффективным методом является коррекция длины конечности с помощью аппарата Илизарова. За один курс лечения можно удлинить голень на 5 см, бедро на 5 см без воздействия на соседние суставы. Лечение проходит в несколько этапов. Удлинение конечности осуществляют постепенно. Этот процесс занимает 6 месяцев и более.
Коррекция длины конечности с помощью аппарата Илизарова легко переносится пациентами. Во время лечения ребенок может сохранять необходимый уровень подвижности, свободно перемещаться. Установка аппарата на голень переносится легче, чем на бедро, поскольку при коррекции длины бедренных костей приходится значительно ограничивать двигательную активность.
Специалисты при выборе тактики лечения обязательно учитывают мнение родителей. Если разница в длине ног составляет 3-5 см, то до окончания периода активного роста можно ограничиться замедлением роста здоровой конечности с помощью восьмиобразных пластин. Они замыкают зону роста, давая укороченной ноге дорасти до здоровой.
Получить профессиональную консультацию можно по адресу deti@solovevka.ru или задать вопросы по телефону 8-800-555-84-21.
Специалисты направления
Глазова Наталья Алексеевна
Менеджер проекта «Навстречу жизни».
Получить бесплатную консультацию
Громов Илья Валерьевич
Кандидат медицинских наук, детский травматолог-ортопед
Получить бесплатную консультацию
Вавилов Максим Александрович
Доктор медицинских наук, травматолог-ортопед, Президент Русской Ассоциации Понсети, сотрудник кафедры детской хирургии ЯГМА.
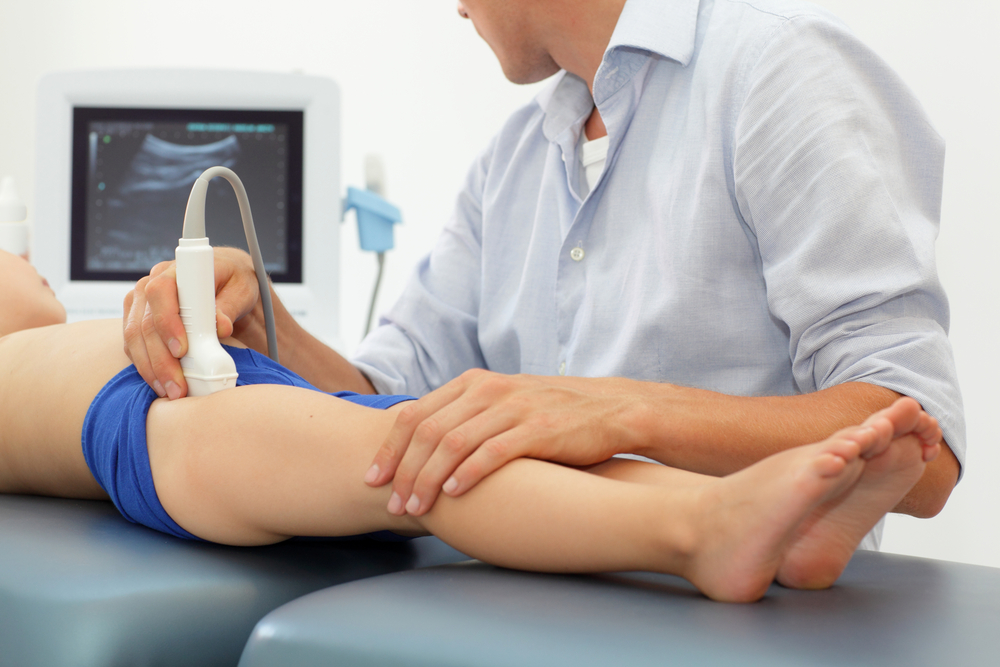
Исследование укороченных мышц

К постуральным мышцам относятся: икроножная и задняя группа мышц бедра, поясничная часть разгибателя спины, квадратная мышца поясницы, аддукторы бедра, прямая мышца бедра, напрягатель широкой фасции, подвздошно-поясничные, верхняя и средняя порция трапециевидной мышцы, косые мышцы живота, грудные, лестничные и ГКСМ, мышца, поднимающая лопатку, сгибатели кисти и пальцев, диафрагма.
Укорочение мышцы, являющееся разновидностью контрактуры, клинически проявляется уменьшением длины активной части мышцы. Происхождение этого явления обусловлено не столько увеличением контрактильности. сколько уменьшением способности к релаксации. В составе укороченной мышцы могут быть локальные гипертонусы. В сути этого феномена лежит сохранение остаточной деформации мышцы. Нарушение реципрокных отношений мышц-антагонистов является нейрофизиологической основой их укорочения. УКОРОЧЕННЫЕ И ВЯЛЫЕ МЫШЦЫ В «ЧИСТОМ» ВИДЕ НЕ СУЩЕСТВУЮТ, обнаруживаются они всегда вместе, в так называемых перекрестных синдромах.
Укорочения мышцы выявляются путем ее растяжения. Этот технический прием используется в методике ПИР в качестве предварительного напряжения. Поэтому все замечания по установлению предварительного напряжения мышц перед релаксацией будут справедливы в отношении выявления укорочения. Очевидно, что это метод также сравнительный — сравниваются между собой симметричные мышцы и антагонисты. О вялости и укорочении можно говорить при выявлении их противоположности в другой мышечной группе.
Основное отличие укороченных мышц от пассивных контрактур заключается в возможности восстановления нормальных сократительных ее свойств без структурной перестройки мышцы.
МЕТОДИКА ИССЛЕДОВАНИЯ:
ТРЕХГЛАВАЯ МЫШЦА ГОЛЕНИ (камбаловидная мышца).
При укорочении этой группы мышц ограничено разгибание стопы. В норме глубокое приседание на корточки возможно с касанием пяткой опоры. При укорочении трехглавой мышцы возможно приседание лишь на носках. В практических целях важно выделить укорочение камбаловидной и икроножных мышц. При укорочении икроножной мышцы ограничение разгибания стопы более заметно при вытянутой ноге (т.е. при разгибании коленного сустава), тогда как для камбаловидной мышцы это не имеет значения. На практике же чаще встречается укорочение икроножной мышцы голени. При этом приседание с касанием пяток возможно, но укороченная камбаловидная мышца не позволяет совершить это движение.
МЫШЦЫ ЗАДНЕЙ ГРУППЫ БЕДРА.
Сущность теста состоит в воспроизведении симптома Ласега. В норме возможен подъем вытянутой (т.е. разогнутой в коленном суставе) ноги до 80-85°. При укорочении мышц часто пациентами испытывается боль на задней поверхности бедра, особенно в области подколенной ямки. При сгибании колена подъем ноги возможен без ограничения.
СГИБАТЕЛИ БЕДРА
(подвздошная, поясничная, прямая мышца бедра и мышца, натягивающая широкую фасцию бедра).
Исследование проводится в положении лежа на спине, ягодицы пациента находятся на краю кушетки. Одной рукой пациент обхватывает согнутое колено и притягивает (сгибает в тазобедренном суставе) к животу, а другая нога свободно свисает. При укорочении подвздошно-поясничной мышцы свисающая нога поднимается выше горизонтали. Укорочение прямой мышцы бедра сопровождается при этом движении разгибанием в коленном суставе, а укорочение мышцы, натягивающей широкую фасцию бедра — отклонением надколенника кнаружи. Уточнение обнаруживаемых патологических изменений проводится нацеленным растяжением отдельной мышцы при описанном положении пациента.
РАЗГИБАТЕЛИ СПИНЫ.
В положении стоя предварительное мнение об укорочении можно составить на основании увеличения лордоза поясничного отдела. В положении сидя пациенту предлагается достать в наклоне вперед лбом колени. Пациентам с длинным туловищем эта проба удается лучше. Диагностическая ценность этого приема для оценки укорочения разгибателей спины поясничного отдела позвоночника может быть повышена, если пациенту предлагается удержать гребни тазовых костей руками и затем совершить сгибание туловища. Если во время этого движения кифоз в пояснице не формируется, можно говорить об укорочении исследуемых мышц. Этот тест полезен в динамике процесса. Укорочение разгибателей шейного отдела оценивается величиной сгибания головы — в норме всегда удается достать подбородком грудину.
КВАДРАТНАЯ МЫШЦА ПОЯСНИЦЫ.
Об укорочении этой мышцы в положении стоя можно судить по отклонению бедра на пораженной стороне при максимальных наклонах в стороны. При этом исследователь должен следить за положением таза: он не должен подниматься, и величиной подъема (наклона) туловища.
Исследование остальных мышц, имеющих тенденцию к укорочению (верхняя порция трапециевидной мышцы и др.) проводится во время лечебных манипуляций.
Птоз ягодиц
Стройную и подтянутую фигуру невозможно представить без упругих, красиво очерченных ягодиц. Поддерживать их форму помогают правильное питание, физическая активность, занятия спортом. Но не всегда эти действия приводят к желаемому результату. Иногда, несмотря на все усилия, мягкие ткани, находящиеся на поверхности ягодичных мышц, смещаются вниз. Это явление называется птозом ягодиц.
Причины и механизм проявления
Естественные причины:
Внешние факторы:
С возрастом в тканях снижается количество коллагеновых и эластиновых волокон, резкие изменения веса приводят к растяжению кожи и снижению ее тонуса, отсутствие физической активности ослабляет мышцы, при травмах нарушается целостность связочной системы. В результате увеличивается подвижность мягких тканей: кожи, фасций, подкожно-жирового слоя, они смещаются вниз. Птоз ягодиц бывает односторонним или двухсторонним.
Как определить птоз
Выраженный птоз легко определяется визуально: центр ягодиц смещен книзу, ягодичная складка стремится к внешней стороне бедра. Минимальные изменения не так заметны, поэтому существуют тесты, позволяющие выявить наличие птоза, степень его развития и стадию.
Для определения степени обвисания ягодиц используется линейка. Кроме того, оценивается ягодично-бедренный угол в боковой проекции.
При измерении линейкой ее подводят под ягодичную складку. Нависание складки на 0,5 см ниже подъягодичной борозды – первая степень, на 1-2 см – вторая степень, более 2 см – третья степень.
Для оценки ягодично-бедренного угла на фотографии или при положении пациента в профиль мысленно проводятся две линии. Первая – через точку максимальной выпуклости ягодиц, вторая – вверх от срединной линии задней поверхности бедра. В идеале внутренний угол при пересечении этих двух линий не превышает 45 °, угол до 90 ° – вариант нормы. Тупой угол более 90 ° говорит о наличии птоза, стадия которого увеличивается по мере увеличения угла.
Стадии развития: тест на птоз ягодиц с помощью M- и T-линий
Методику оценки разработал бразильский пластический хирург Раул Гонсалес. На фотографии пациента со спины, либо мысленно на теле пациента в положении стоя, проводятся две вертикальные линии. M-линия, проходит по срединной линии задней поверхности бедра до верха ягодицы. T-линия соединяет крестец и седалищный бугор. Затем оценивается, насколько ягодичная складка заходит на эти линии, и определяется стадия птоза.
Способы подтяжки без операции
В начальной стадии птоза можно попытаться придать ягодицам округлую форму и приподнять их безоперационными методами. Визуальную подтяжку обеспечивает корректирующее белье: плотные эластичные шортики, боди, грации. Некоторые модели придают дополнительный объем.
Занятия фитнесом укрепляют мышцы, помогают в борьбе с лишним весом и целлюлитом. Однако, если птоз является особенностью телосложения, упражнения не помогут. Физическая активность малоэффективна при возрастных и гормональных изменениях, а при травмах связок – противопоказана.
Ручной или аппаратный массаж, миостимуляция, радиоволновой лифтинг уменьшают объемы тела за счет выведения лишней жидкости, разглаживают рельеф и улучшают внешний вид кожи. Эти процедуры полезны при незначительном обвисании мягких тканей, но с выраженными проявлениями не справятся.
Хирургическая коррекция
Хирургические вмешательства эффективны при второй и третьей степени истинного птоза ягодиц. Подтяжка или пластические операции возвращают потерянный объем ягодицам, придают им красивую форму, подтягивают кожу. Методика коррекции подбирается врачом индивидуально. Наиболее часто используются нитевой и хирургический лифтинг, глютеопластика.
Нитевая коррекция (филаментлифтинг, или бразильская подтяжка) применяется при незначительно выраженном птозе. Под местной анестезией под кожу ягодиц канюлями вводятся нити, которые фиксируются в мягких тканях с помощью насечек. Нити подтягивают кожу и подкожно-жировую клетчатку, удерживают их в нужном положении. Преимущества процедуры – быстрая реабилитация, отсутствие рубцов. Эффект подтяжки нитями длится от 3 до 5 лет.
Хирургический лифтинг обеспечивает более длительный эффект. Метод подтяжки оперирующий врач выбирает исходя из особенностей строения ягодиц, степени смещения тканей. Универсального оперативного доступа не существует, подтяжка производится через срединный, нижний, боковой или верхний разрез. Во время операции иссекаются излишки мягких тканей, подтягиваются и фиксируются мышцы, кожа. Хирургический лифтинг можно делать одновременно с липосакцией и подтяжкой бедер.
Глютеопластика – увеличение и коррекция формы ягодиц силиконовыми имплантами. Импланты бывают круглой, овальной и каплевидной (анатомической) формы. Круглые или овальные эндопротезы выбирают, когда необходимо увеличить объем, анатомические импланты подходят для коррекции асимметрии, деформации и других эстетических дефектов. Глютеопластику, также как и хирургический лифтинг, можно совмещать с липосакцией и коррекцией формы бедер.
Укороченная мышца бедра что делать
Остеохондропатия головки бедренной кости (болезнь Пертеса—Легга—Кальве)
Заболевание выделено как самостоятельное A. Legg (1909), G. Perthes (1910), J. Calve (1916), и с тех пор его называют именами данных авторов. Среди всех остеохондропатий оно составляет от 0,17 до 17% [Шапиро М. Н., Цыпкин Б. Н., 1935; Низовская М. М., Грацианский В. П., 1940], а среди заболеваний суставов — до 25,3% [Крылова М. Д., 1966].
ЭТИОЛОГИЯ.
Причины возникновения асептического некроза эпифиза головки бедренной кости у детей остаются невыясненными, но продолжают обсуждаться инфекционная, травматическая, обменно-гормональная и наследственная теории, однако ни одно не имеет убедительных доказательств.
ПАТОГЕНЕЗ.
Поскольку заболевание относят к аваскулярной природе, особый интерес представляют ранние изменения в капсуле сустава и ее сосудах. А. Л. Капитанаки (1964) в капсуле тазобедренного сустава при остеохондропатии обнаружил скопление плазматических клеток, P. Mass (1957) выявил периваскулярную инфильтрацию лимфоцитами и плазматическими клетками, а Г. Г. Спиридонов (1959) в сосудах фиброзного слоя капсулы и прилегающей клетчатки обнаружил утолщение стенки сосуда с сужением его просвета. Такие изменения в капсуле напоминают аллергическое воспаление и, очевидно, относятся к начальным признакам остеохондропатии.
Выявляемое радиоизотопным исследованием нарушение кровообращения во всей пораженной конечности и расстройства микроциркуляции в виде застойных явлений в капиллярах ногтевого лимба пальцев стопы, их расширение и извилистость, замедление кровотока, застойный синюшный фон могут при болезни Легга—Кальве—Пертеса носить вторичный характер [В. М. Гартаницкая, 1973; Семенов В. А., Абальмасова Е. А., Крюкова Н. Н., 1972].
При микроскопическом исследовании бедренной кости в начальной стадии остеонекроза R. Mattner (1968) выявил некроз ядер остеоцитов, некроз костного мозга в субхондральных зонах, участки детрита в эпифизарном хряще. В. А. Штурм (1935) провел подробное макро- и микроскопическое исследование тазобедренного сустава мальчика 11 лет с III—IV стадией болезни Пертеса. Макроскопически выявлено, что при надавливании хрящ головки сдавливается и сплющивает размягченную под ним кость. Аналогичное размягчение кости выявляется в параэпифизарной зоне шейки бедра, где эпифиз, как колпачок, надет на шейку. Укорочение и расширение шейки бедра, грибовидная головка, возможно, образуются в результате этого оседания эпифиза. Костные балки эпифиза некротизированы и размягчены, напоминают губку. Некроз костных балок с жировым костным мозгом, бедным клеточными элементами, выявляется в эпифизе, шейке бедра и в меньшей степени в крыше суставной впадины и большом вертеле. В. А. Штурм на основании распространенности процесса рассматривал болезнь Пертеса как «остеохондропатию тазобедренного сустава», а не только эпифиза головки бедренной кости. Патологический процесс при этом носит характер глубокой дистрофии с некрозом губчатой кости, отчасти и хряща, особенно в зоне эпифизарного окостенения, с некрозом костного мозга [Штурм В. А., 1935; Шаиро Э. И., 1970; Ponseti J., 1956].
КЛИНИЧЕСКАЯ КАРТИНА.
Остеохондропатия головки бедренной кости возникает у детей в возрасте 5—10 лет, но возможны случаи заболевания в более раннем и более позднем возрасте. Как правило, поражается один, чаще правый, сустав, но при этом нередко меньшая степень остеохондропатических изменений выявляется и в другом суставе, которые могут подвергаться обратному развитию, не проходя всех стадий. Типичный двусторонний процесс встречается в 7—10% случаен, но, как правило, он развивается не одновременно [Капитанами A. Л., 1964]. Мальчики заболевают в 4—5 раз чаще девочек.
Клиника болезни Пертеса описана многими авторами, но до сих пор поздняя диагностика встречается нередко. Основной причиной поздней диагностики заболевания является слабая выраженность симптомов, продолжительные периоды безболезненного течения после появления и исчезновения первых болей.
Самыми ранними и частыми признаками болезни Пертеса являются боль и хромота. Однако в определенном проценте случаев боль отсутствует. Локализация болей непостоянная: у 65,9% больных она возникает в области тазобедренного сустава, у 12,4% больных — в коленном суставе, у 10,6% —во всей нижней конечности [Капитанаки А. Л., 1964]. Иногда дети жалуются на чувство стягивания в области большого вертела, где определяется выраженный, плотный, ограниченный отек.
Хромота в начале заболевания может быть результатом боли и контрактуры сустава, а позже следствием снижения высоты эпифиза, легкого подвывиха бедра и слабости ягодичных мышц. Наиболее часто при болезни Пертеса наблюдается ограничение внутренней ротации бедра — у 87,7—91,2% детей, несколько реже — ограничение наружной ротации сгибания — у 35,9%, приведения — у 30,9%. У 55% детей формируется сгибательная и наружно-ротационная контрактура [Капитанаки А. Л., 1964; Лимин А. Л., Хвисюк Н. И., 1970].
Атрофия мышц относится к ранним и постоянным симптомам; она более всего заметна в области ягодичных мышц и мышц бедра. В ряде случаев на фоне лимфостаза, утолщения кожи и подкожной клетчатки она может быть малозаметной. Симптом Александрова, как правило, бывает положительным. Могут иметь место выраженные вегетативно-сосудистые расстройства, которые более заметны при одностороннем процессе. К ним относятся бледность и похолодание стопы, снижение температуры конечности на 0,5—2°С, меньшая выраженность капиллярного пульса в области пальцев стопы, морщинистая кожа подошвы (кожа прачки), замедление биологической и гидрофильной проб, асимметрия реакции потоотделения по Минору, нарушения кровообращения во всей конечности в сравнении со здоровой, выявляемое при радиоизотопном исследовании [Гортаницкая В. М., 1973; Семенов В. А., Абальмасова Е. А., Крюкова Н. Н., 1974].
Острое начало болезни Пертеса встречается в 0,4—6% случаев, с подъемом температуры и воспалительным сдвигом в крови [Королев В. А., 1964; Фурдюк В. В., 1976; Mass P., 1962]. Однако и у детей с обычным течением нередко наблюдается субфибрильная температура, повышение СОЭ до 23—34 мм/ч, лейкоцитов до 109/л, лимфоцитов до 45—54% [Макушин В. Д., 1963; Абальмасова Е. А., Крюкова Н. Н., 1979].
РЕНТГЕНОЛОГИЧЕСКИЕ ПРИЗНАКИ.
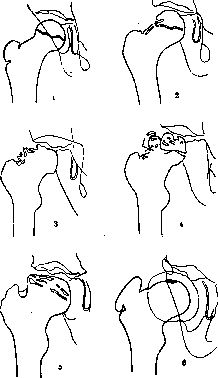
В течении остеохондропатии головки бедренной кости у детей различают пять последовательно развивающихся стадий, каждой из которых свойственны свои патоморфологические и рентгенологические особенности. I, начальная, стадия характеризуется некрозом губчатой кости эпифиза и костного мозга, II стадия — импрессионным переломом, III стадия — фрагментацией эпифиза, IV стадия — репарацией, V стадия — окончательным восстановлением кости.
Наибольшие трудности в рентгенологической диагностике испытывают именно при начальной (I) стадии заболевания. Поэтому для диагностики данной стадии различают три группы признаков: изменения в мягких тканях (капсуле и мышцах), проекционные изменения в костях таза и тазобедренного сустава, прямые признаки заболевания.
Проекционные признаки можно выявить лишь при условии правильной симметричной укладки больного и рентгенографии костей таза и обоих суставов. К этим признакам относят разную проекцию крыла подвздошной кости, запирательного отверстия справа и слева [Петухова Л. И., Волкова В. В.], расширение фигуры слезы [Halkier, 1956].
В качестве ранних косвенных признаков болезни Пертеса предложены рентгенометрические: смещение крестца в здоровую сторону; изменение формы линии Шентона из дугообразной в квадратную; увеличение эпифизарно-диафизарного угла Альсберга; увеличение угла, образованного пересечением оси бедра с плоскостью входа в суставную впадину; уменьшение угла, образованного пересечением линии Хильгенрейнера с продолжением линии эпифизарного хряща; смещение вершины и увеличение угла, образованного пересечением сагиттальной оси таза с продолжением плоскости входа в суставную впадину [Абальмасова Е. А., Крюкова И. Н., 1979].
В конце I стадии в параэпифизарной зоне шейки бедренной кости могут выявляться очаги деструкции, в области которых позже формируются кистевидные просветления; шейка укорачивается, становится шире. Первая стадия продолжается до 6 мес [Рейнберг С. А., 1964].
Во II стадии — импрессионного перелома, при которой некротические костные балки, теряя прочность под влиянием статической и динамической нагрузки, надламываются и импрессируются. Рентгенологически в этой стадии тень эпифиза уплотняется; структура его утрачивается, а высота снижается, суставная щель соответственно расширяется. Начиная с этой стации диагностика заболевания не представляет затруднений. II стадия продолжается от 3 до 6—8 мес.
В III стадии фрагментации эпифиза, при которой происходит реваскуляризация эпифиза со стороны надкостницы шейки бедренной кости, хряща головки, губчатой кости шейки. В глубь некротической кости эпифиза врастает соединительная ткань, а вместе с ней и сосуды. Они разделяют головку на отдельные фрагменты, а в шейке образуются кисты различных размеров. Эта стадия продолжается от 1 до 1,5 лет. Одновременно за рассасыванием старой кости следует процесс образования новой кости, который идет активнее с внутренней стороны, а в центре головки могут длительно сохраняться плотные секвестроподобные тени.
В IV стадии — репарации; при ней секвестроподобные тени исчезают, эпифиз полностью замещается новообразованной костью с участками просветления в центре.
В V стадии — конечной, соответствующей восстановлению формы головки и структуры, характерной для зрелой кости. Восстановление головки может быть двояким; при благоприятных исходах высота эпифиза головки приближается к его высоте в нормальном суставе. Однако при самых идеальных исходах высота головки восстанавливается не боле чем па 85%. При менее благоприятных исходах головка имеет грибовидную форму; она на 30—70% не перекрывается впадиной, у 75% больных впадина уплощается и вытягивается кверху [Редулеску А., 1967]. Шейка бедренной кости укорачивается и расширяется. В этих случаях может формироваться подвывих бедра.
У детей с подвывихом создаются условия к раннему развитию деформирующего артроза, который В. М. Ермолаев и П. Д. Мицкевич наблюдали уже у больных в возрасте 15—20 лет. М. Д. Крылова (1971) описала локализованную форму остеохондропатии в верхне-наружном квадранте головки, а А. Л. Лимин, Н. И. Хвисюк (1970) в 19% наблюдали субкапитальную форму — с более благоприятным течением.
ЛЕЧЕНИЕ.
Комплексное консервативное лечение болезни Пертеса предусматривает прежде всего полную разгрузку конечности, улучшение и восстановление кровообращения в области тазобедренного сустава и в пораженной конечности, стимулирование процессов рассасывания некротической костной ткани и следующих за ним процессов новообразования, сохранение функции сустава, поддержание физиологического тонуса мышц конечности и общего мышечного тонуса.
Полную разгрузку конечности следует назначать немедленно, как только поставлен диагноз. Разгрузка конечности предупреждает дальнейшее снижение высоты эпифиза, последующее восстановление которого происходит только в пределах исходной высоты. В процессе лечения никакими средствами невозможно увеличить высоту уплощенного эпифиза.
С целью разгрузки используют вытяжение манжетой за голеностопный сустав или шинно-гильзовый тутор, обычно туго фиксированный на бедре и голени. При атрофии мышц и распространенных вегетативно-сосудистых нарушениях во всей конечности (прежде всего выраженных застойных явлениях в венозном русле) такие виды вытяжения следует считать нерациональными и даже вредными.
Широкое применение нашла гипсовая кроватка и глухая гипсовая повязка, лечение в которых каждые 3—4 мес чередуют с функциональным восстановительным лечением или скелетным вытяжением [Somervill Е., 19711. М. Harrison и М. Меnon (1966), изучив результаты лечения болезни Пертеса всеми существующими методами, нашли, что наилучшим оказался метод фиксации бедер туторами с внутренней ротацией и умеренным отведением. При этом методе головка бедренной кости центрируется в суставной впадине, а фиксированное отведение бедер уменьшает давление на пораженную головку; при этом методе также сохраняется подвижность в тазобедренных и голеностопных суставах.
Общую гимнастику для верхних и нижних конечностей (исключая пораженную конечность), мышц спины и брюшной стенки начинают проводить с I стадии и продолжают постоянно. В это время ребенка заставляют производить активные сокращения ягодичных и четырехглавой мышц на больной стороне, активные движения в голеностопном суставе. В III стадии детям разрешают присаживаться, им проводят легкие пассивные движения в тазобедренном и коленном суставах. С IV стадии подключают активные упражнения для пораженного тазобедренного сустава. Указанный ортопедический режим следует сохранять до стадии восстановления головки бедренной кости. С восстановлением структуры головки и шейки, свойственной зрелой кости, в положении лежа используют упор на пружинных приспособлениях (ходьба лежа), вращение на стационарном велосипеде, легкую опору на конечность во время ходьбы па костылях.
Полную нагрузку на конечность разрешают лишь после того, как на двух последних рентгенограммах, сделанных с интервалом в 2—3 мес после указанного выше подготовительного лечения, структура головки и шейки бедренной кости остается неизменной.
Нагрузку на конечность без костылей в первый год после окончания лечения увеличивают постепенно, полностью исключая прыжки, переходы на большие расстояния, подъем тяжести, приседания. В это время рационально использовать прогулки па велосипеде, плавание. В дальнейшем перенесшим болезнь Пертеса лицам необходимо избегать чрезмерных нагрузок на сустав, систематически проводить утреннюю гимнастику, преимущественно лежа, полностью исключая упражнения приседания; для них полезно пребывание на море в летнее время и плавание в бассейне — в зимнее. Эти меры необходимы для предупреждения развития раннего деформирующего артроза в тазобедренном суставе. Массаж пораженной конечности проводят во всех стадиях заболевания с перерывами на 3—4 нед; он направлен прежде всего на устранение застойных явлений в лимфатической и венозной системах конечности и улучшение активного кровообращения.
Медикаментозные средства в комплексном лечении болезни Пертеса занимают важное место, обеспечивая прежде всего нормализацию кровообращения в пораженной конечности, стимулирование процессов рассасывания и регенерации. Учитывая преобладание спастического типа кровообращения, в качестве сосудорасширяющих средств используют никотиновую и аскорбиновую кислоту, но-шпу, никошпан, депо-падутин и др. Наибольший сосудорасширяющий эффект у детей получен от никотиновой и аскорбиновой кислоты, что подтверждено капилляроскопией. Поэтому со II до V стадии следует применять указанные средства, чередуя их и делая перерывы на 1—1,5 мес. На протяжении всего периода лечения детям дают комплексы витаминов. Л. А. Смирнова и Е. А. Вишневецкая (1976) с целью стимулирования остеогенеза применяли повторные курсы инъекции витамина В12, который, являясь неврогенным стимулятором, способствует нормализации и вегетативно-сосудистых функций; применяют парафин, озокерит (t 35—38°С), грязевые аппликации, горячие ванны и укутывания. Однако при венозном застое, что характерно для I стадии, эти средства лишь увеличивают застойные явления, что подтверждено данными капилляроскопии [Абальмасова Е. А., Крюкова Н. Н., 1979].
Указанные тепловые процедуры наиболее рационально назначать в стадии фрагментации, репарации и окончательного восстановления.
В стадии импрессионного перелома, особенно в стадии фрагментации, рационально использовать алоэ, ФиБС, стекловидное тело, электрофорез с препаратами, содержащими йод, что ускоряет рассасывание некротической кости [Волков В, В., Ковальская О. А., Шифрис А. Ш., 1965], диатермию, УВЧ, а в стадиях восстановления — электрофорез с хлоридом кальция и препаратами, содержащими фосфор. Как указывают В. И. Рокитянский (1962), А. Н. Рыжих (1966), А. С. Мартене (1967), электрофорез с йодидом кальция ускоряет восстановление костной ткани, а ультразвук активирует рассасывание некротической костной ткани.
Все указанные лечебные средства у детей с болезнью Пертеса применяют на фоне общеукрепляющего лечения (поливитамин, рыбий жир, глюконат кальция, апилак, гелио- и аэротерапия, питание богатое белками и витаминами).
Результаты консервативного лечения.
Общая продолжительность консервативного лечения, но данным различных авторов, колеблется от 2—3 до 4—6 лет [Рейнберг С. А., 1925; Крылова М. Д., 1971; Приезжева В. Н., 1971; Somervill E., 1971]. Продолжительность и результаты лечения находятся в прямой зависимости от возраста детей к началу заболевания и от стадии болезни к началу лечения. Чем меньше возраст ребенка и чем раньше начато лечение, тем быстрее и полноценнее завершается процесс восстановления головки бедра.
В оценке результатов лечения болезни Пертеса используют преимущественно трехбалльную систему, которая является довольно субъективной. Так, по данным Н. Waldenstrom (1922), отличные функциональные исходы получены у 62% детей, хорошие — у 25% детей, удовлетворительные — у 13%. Рентгенологически у этих же больных хорошие исходы определены только у 30% детей, удовлетворительные — у 54%, плохие — у 16% детей. Как указывает автор, остеохондропатический процесс лишь в редких случаях не оставляет последствий и поэтому нельзя рассчитывать на хорошие исходы самоизлечения. И. М. Шаматов и В. В. Синев (1966) подтверждают это: из наблюдаемых ими 28 детей с болезнью Пертеса, из которых 22 ребенка лечения не получали, в отдаленные сроки (до 9—30 лет) у 14 была выраженная хромота и симптом Тренделенбурга, у 22 — укорочение бедра, диффузная атрофия мышц (на 2—4 см), ограничение отведения и особенно внутренней ротации бедра. Ограничение сгибания и разгибания в тазобедренном суставе имелось у всех больных. На рентгенограмме у всех больных головка была грибовидной формы, а у 13 края ее выступали за край впадины. Эти данные убедительно подтверждают необходимость систематического лечения болезни Пертеса у детей. А. Л. Капитанаки (1963) из 95 детей, у которых лечение начато своевременно, хорошие результаты получил у 80, а из 40 детей, которым лечение начато поздно, такие результаты наблюдались только у 16.
К хирургическому лечению остеохондропатии головки бедренной кости прибегают сравнительно редко. Оно направлено на ускорение реваскуляризации эпифиза головки и сокращение сроков лечения. Однако А. Л. Капитанаки (1963) считает хирургическое лечение показанным в случаях замедленного рассасывания некротических костных балок эпифиза, что может быть выявлено не ранее чем через 1—1,5 года от начала болезни, а Э. И. Шаиро (1970) рекомендует его во всех случаях в стадии импрессионного перелома.
Предложены различные хирургические методы лечения болезни Пертеса: чрезвертельная остеотомия бедра [Козловский А. А., 1924], транстрохантерно-цервикальный остеосинтез [Fergusson A., 1955; Howorth M., 1966], туннелизация шейки и эпифиза бедра спицей Киршнера при затянувшейся III стадии. В качестве постоянного раздражителя для реваскуляризации и костеобразования используют алло- и ксенотрансплантаты, свободный аутотрансплантат, аутотрансплантат на питающей ножке [Шаиро Э. И., 1970]. Небольшое число наблюдений каждого из перечисленных методов у отдельных авторов не позволяет дать им объективную оценку. А. Л. Капитанаки отметил ускорение реваскуляризации эпифиза головки бедра у 8 из 9 больных после туннелизации и у одного из трех — после межвертельной остеотомии бедра. Э. И. Шапиро (1970) при введении в шейку и эпифиз бедра аутотрансплантанта на питающей сосудистой ножке отметил сокращение сроков восстановления эпифиза головки бедра. В экспериментальных исследованиях получены морфологические доказательства проникновения сосудов через питающую надкостнично-мышечную ножку трансплантата в шейку и эпифиз бедра.
После чрезвертельной остеотомии развивается остеопороз в проксимальном отделе бедра, который сохраняется длительное время, но последующего ускорения восстановительных процессов и улучшения исходов не установлено. Гомотрансплантат, введенный в шейку бедра, сохраняется неизмененным до 4—6 лет, а в ряде случаев вокруг него образуется склеротический вал, возможно, как проявление тканевой несовместимости. Такие трансплантаты, безусловно, не являются стимуляторами процессов реваскуляризации и костеобразования.
В случаях длительного сохранения стадии импрессионного перелома в эпифизе или при наличии в нем секвестроподобных участков мы применили просверливание канала от основания большого вертела через шейку в эпифиз троакаром диаметром 0,5—0,7 см и дополнительное просверливание 8—10 каналов спицами. Через такие каналы врастает богатая сосудами грануляционная ткань, что улучшает питание кости.
(по материалам открытых интернет-источников)