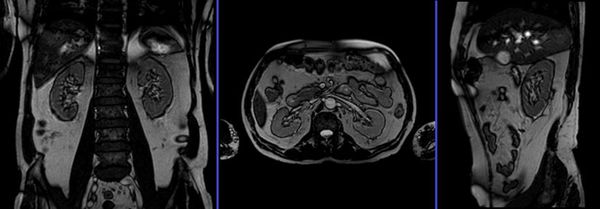
Удвоение почки что это такое у взрослых чем опасно
Агенезия и другие редукционные дефекты почки
Общая информация
Краткое описание
Протокол «Агенезия и другие редукционные дефекты почки»
Код по МКБ-10:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация [11 Всесоюзный съезд урологов, Киев, 1978]:
Аномалии количества:
1. Аплазия (односторонняя, двусторонняя).
2. Удвоение почек (полное, неполное).
3. Добавочная почка.
Аномалии величины: гипоплазия.
Аномалии и расположения:
1. Дистопия грудная.
2. Дистопия поясничная.
3. Дистопия подвздошная.
4. Дистопия тазовая.
5. Дистопия перекрестная.
Аномалии взаимоотношения (сращения):
Аномалии структуры
Дисплазия почки:
1. Рудиментарная почка.
2. Карликовая почка.
Кистозные заболевания почек:
1. Мультикистоз.
3. Простые кисты почек (солитарные, мультилокулярные, дермоидные).
Аномалии чашечно-лоханочной системы:
1. Аномалии количества, аплазия лоханки.
2. Удвоение, утроение и т.д. лоханки.
Аномалии структуры:
— полимегакаликс;
Диагностика
Диагностические критерии
Жалобы и анамнез: повышение температуры, боли в области живота, отеки, изменения в анализах мочи.
Физикальное обследование: пальпируется дистопированная в тазу почка, боли в области живота или в проекции почки, пастозность век, лица, признаки хронической интоксикации.
Лабораторные исследования: лейкоцитоз, анемия различной степени, ускоренное СОЭ, бактериурия, лейкоцитурия, эритроцитурия, протеинурия, снижение функции концентрирования.
Инструментальные исследования
Минимум обследования при направлении в стационар:
3. Проба Зимницкого.
4. Креатинин, общий белок, трансаминазы, тимоловая проба и билирубин крови.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит.
2. Определение креатинина, остаточного азота, мочевины.
3. Расчет скорости клубочковой фильтрации по формуле Шварца.
4. Определение общего белка, сахара.
5. Определение АЛТ, АСТ, холестерина, билирубина, общих липидов.
7. ИФА на внутриутробные, зоонозные инфекции.
8. Общий анализ мочи.
9. Посев мочи с отбором колоний.
10. Анализ мочи по Нечипоренко.
11. Анализ мочи по Зимницкому.
12. УЗИ органов брюшной полости.
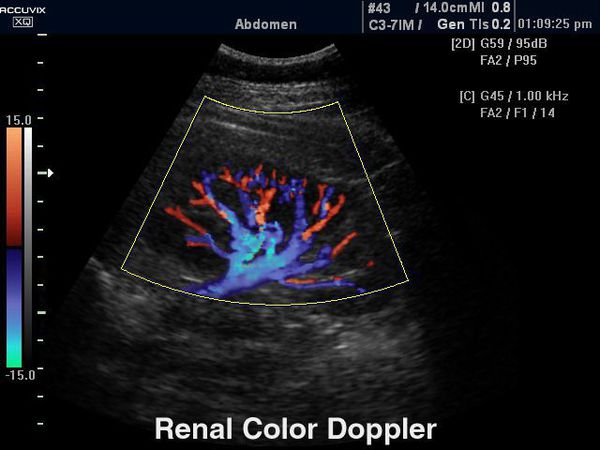
13. Допплерография сосудов почек.
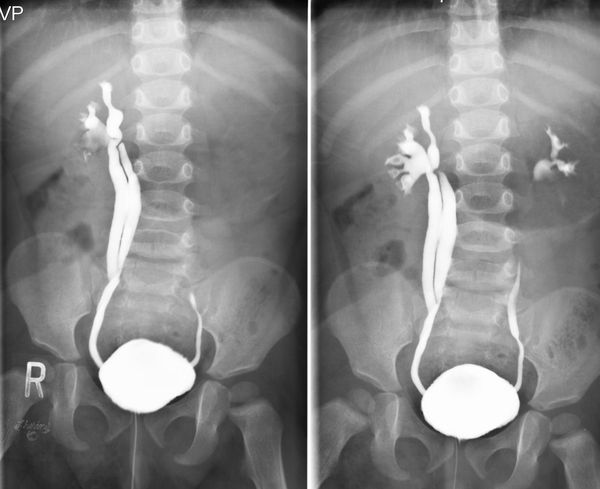
14. Внутривенная урография.
Дополнительные диагностические мероприятия:
1. Восходящая пиелография.
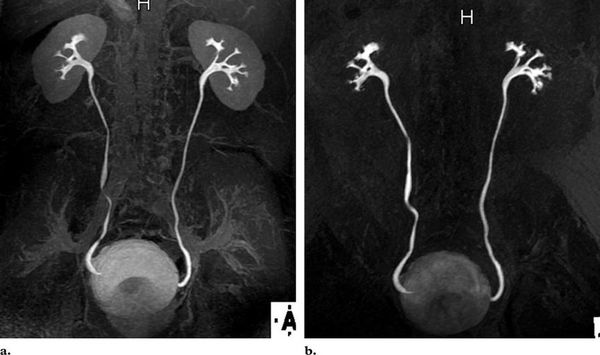
2. Компьютерная томография почек с контрастом.
3. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы).
Дифференциальный диагноз
Признак
Врожденная гипоплазия почки
Врожденный поликистоз почки
Часто диагностика случайная либо на стадии нарушения почечных функций
На поздних стадиях заболевания
На поздних стадиях заболевания
Дети младшего возраста
Дети старшего возраста
Повышается не всегда
Проявляется при нарастании ХПН
Отставание в физическом развитии
Боли в пояснице, в области проекции почек
Боли в пояснице, в области проекции почек, почечная колика
При инфекции мочевых путей
При инфекции мочевых путей
При присоединении пиелонефрита
Синдром пальпируемой опухоли
Чаще, с постепенным нарастанием
Снижение концентрационной функции почек
Гипо-, изостенурия при проявлениях ХПН и при двустороннем процессе
С возрастом ребенка нарастает
Уменьшение размеров, истончение паренхимы
Увеличение размеров, истончение паренхимы, наличие кист
Допплерография сосудов почек
Нарушение почечного кровотока
С возрастом возрастает нарушение почечного кровотока
Снижение функции почек, уменьшение размеров
Увеличение размеров почек, истончение паренхимы, симптом раздвигания чашечек
Выявляется иногда ПМР в гипоплазированную почку
Лечение
Тактика лечения
Цели лечения:
1. Лечение пиелонефрита и улучшение микроциркуляции почек.
Медикаментозное лечение: антибактерильная терапия с учетом этиологии (цефалоспорины, аминогликозиды, уросептики) симптоматическая и общеукрепляющая терапия.
Профилактические мероприятия:
— санация очагов инфекций;
— вакцинация против гепатита В;
— прием ингибиторов АПФ при признаках артериальной гипертензии.
Дальнейшее ведение: контроль фильтрационной, концентрационной функций почек, анализов мочи, артериального давления, УЗИ почек, контрольное рентгенологическое исследование, вакцинация против вирусного гепатита В.
Основные медикаменты:
2. Гентамицин, бруламицин, 80 мг
3. Фурагин, таб., нитроксалин, таб.
4. Спирт, марля, раствор йод-повидона
5. Декстран, натрия хлорид
7. Тиамин, пиридоксин
9. Бриллиантовый зеленый
10. Устройство для вливания
11. Новокаин, лидокаин
Дополнительные медикаменты:
2. Гепарин, 25000 МЕ, фл.
Основные операционные медикаменты:
2. Раствор йод-повидона, перекиси водорода, раствор 3%
4. Кетгут, шелк, викрил, шт.
5. Перчатки, пластырь
6. Катетеры мочевые, уретральные
Основные медикаменты для анестезии:
2. Шприц 2,0 мл, 10,0 мл, 20,0 мл
4. Раствор натрия хлорида
5. Декстран, декстроза
8. Плазма замороженная
10. Катетер периферический, устройство для вливаний
Индикаторы эффективности лечения:
— улучшение функции почек;
— нормализация артериального давления;
— купирование или уменьшение отеков;
— стабилизация нарушенных функций почек;
— улучшение клинико-лабораторных показателей: снижение азотемии, креатинина, электролитных нарушений, артериальной гипертензии, анемии;
— отсутствие или купирование осложнений.
Госпитализация
Показания для госпитализации: плановое, для уточнения диагноза, определения дальнейшей тактики лечения, купирования воспалительного процесса, определения степени нарушения функций почек.
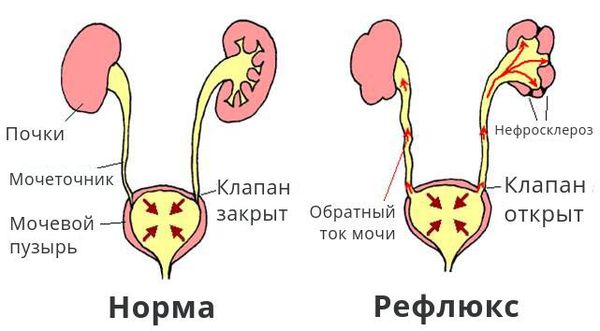
Что такое пузырно-мочеточниковый рефлюкс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаевой Елены Петровны, нефролога со стажем в 25 лет.
Определение болезни. Причины заболевания
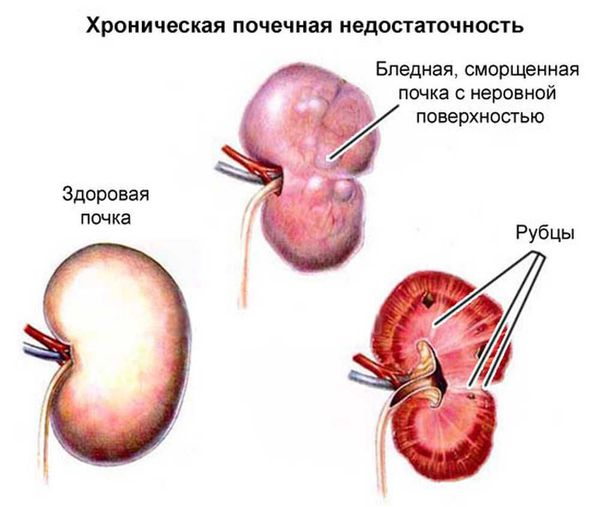
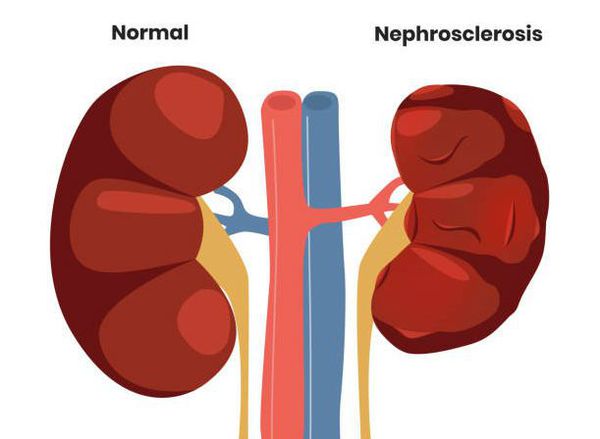
Обратный ток мочи впоследствии приводит к рефлюкс-нефропатии (нефросклерозу, фиброзу). Суть патологии в том, что структурно-функциональные единицы почки (нефроны) погибают и их замещает соединительная ткань. В результате почки уплотняются, сморщиваются, уменьшаются в размерах и перестают выполнять свои функции, вплоть до развития терминальной почечной недостаточности.
ПМР у детского населения чаще всего является результатом врождённой аномалии развития анатомических образований (мочеточников, УВС), вовлечённых в процесс физиологической динамики мочи. В этом случае рефлюкс считается первичным и иногда сочетается с другими пороками органов мочевой системы.
Нарушение резервуарной и эвакуаторной функции мочевого пузыря (нейрогенная дисфункция мочевого пузыря — НДМП), сопровождающееся повышением внутрипузырного давления, является достаточно частой причиной появления пузырно-мочеточникового рефлюкса у детей и взрослых.
Причиной ПМР могут стать врождённые аномалии развития органов мочевой системы:
Также пузырно-мочеточниковый рефлюкс может выступить в составе серьёзных генетических синдромов:
У взрослых пациентов затруднённый поток мочи с последующим забросом её в вышележащие отделы мочевыделительного тракта является результатом множества причин:
Симптомы пузырно-мочеточникового рефлюкса
Наиболее вероятными признаками пузырно-мочеточникового рефлюкса являются эпизоды повышения температуры, чаще до фебрильных цифр (от 38 до 39 °С), без установленной причины. При этом объективный осмотр пациента не выявляет каких-либо признаков инфекционного процесса. Однако коварство рассматриваемого патологического состояния заключается в его способности маскироваться под другие заболевания, либо в некоторых случаях протекать бессимптомно. В таких случаях своевременная диагностика затруднена, что увеличивает вероятность и скорость развития нефросклероза.
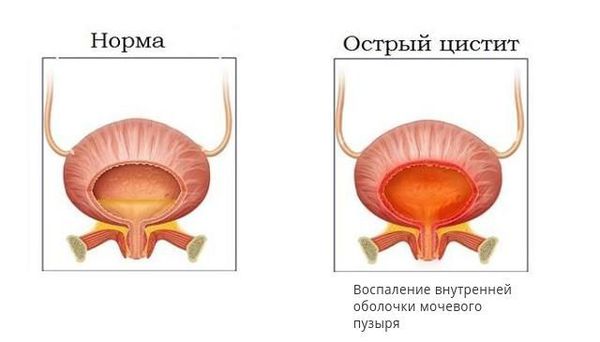
Клиника острого цистита также является «тревожным звонком» в пользу возможного рефлюкса. При этом самыми характерными оказываются симптомы расстройства процесса мочеиспускания: поллакиурия (учащённое мочеиспускание), олигакиурия (редкие мочеиспускания), странгурия (болезненность при произвольном извержении мочи), ложные позывы к акту мочеиспускания, чувство неполного опорожнения мочевого пузыря и др. Вместе с этим происходит изменение мочевого осадка, для которого характерно повышение количества лейкоцитов и эритроцитов и особенно капля алой крови в конце акта мочеиспускания.
Ещё до постановки диагноза больные нередко обращают внимание на помутнение мочи, неприятный запах, изменение консистенции. В первую очередь это свидетельствует о наличии инфекции мочевыводящих путей, осложнившей пузырно-мочеточниковый рефлюкс. Среди изолированных нарушений акта мочеиспускания особенное значение придают двух-, трёхфазным мочеиспусканиям, которые являются результатом истечения мочи, скопившейся в вышележащих отделах мочевыделительной системы при активном рефлюксе. Иногда единственным признаком заболевания может выступить непроизвольное мочеиспускание в ночное время, появившиеся случаи дневного недержания, либо неудержания мочи в сочетании с мочевым синдромом (изменением объёма, состава и структуры мочи) или без него.
Повторные случаи инфекции мочевой системы неустановленной локализации, бессимптомная бактериурия (повышенное содержание бактерий в моче) также позволяют заподозрить пузырно-мочеточниковый рефлюкс. А иногда могут быть его единственным проявлением, что, несомненно, диктует необходимость наблюдения за пациентом.
Нередко допустить наличие ПМР позволяет длительный постоянный, либо повторяющийся болевой синдром. Дети старшего возраста и взрослые, как правило, жалуются на боли в поясничной области, самостоятельные и после мочеиспускания. Боль также может локализоваться в крестце, а у пациентов раннего дошкольного возраста — в животе. При этом не представляется возможным связать её возникновение с приёмом пищи или актом дефекации, что исключает болезни желудочно-кишечного тракта.
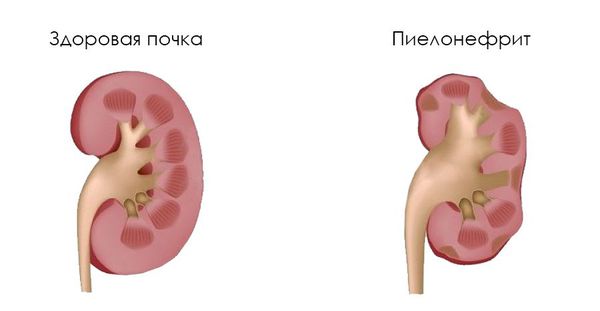
Некоторые клинические признаки: пастозность (отёчность) лица, отёки на ногах, периодическое или постоянное повышение артериального давления, астения, остеопороз и др., к сожалению, иногда являются первыми проявлениями болезни. Также они свидетельствуют о латентном хроническом пиелонефрите, разрастании соединительной ткани с образованием рубцов (фиброзировании почек/рефлюкс-нефропатии) и хронической почечной недостаточности.
В некоторых случаях в результате длительного субклинического инфекционно-воспалительного процесса в мочевыделительной системе с развитием рефлюкс-нефропатии и почечной недостаточности выявляется задержка физического развития. Это может стать отправным критерием для дальнейшей диагностики и выявления дополнительных симптомов пузырно-мочеточникового рефлюкса. Клинико-лабораторные признаки анемии без обнаружения её причин и стойкости к стандартной терапии также могут указывать на длительно-существующий ретроградный ток мочи с развитием воспаления и выраженного нарушения почечных функций.
Патогенез пузырно-мочеточникового рефлюкса
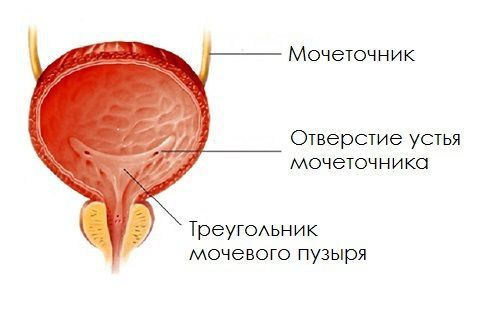
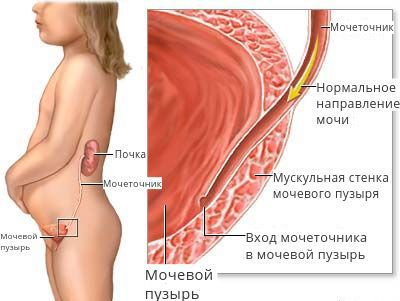
Формирование физиологически полноценного пузырно-мочеточникового соустья с достаточным количеством мышечных и элластических структур начинается с эмбрионального периода развития и заканчивается в школьном возрасте. К 9-14 годам снаружи от циркулярного слоя начинает формироваться третий слой из продольных пучков гладкомышечных волокон.
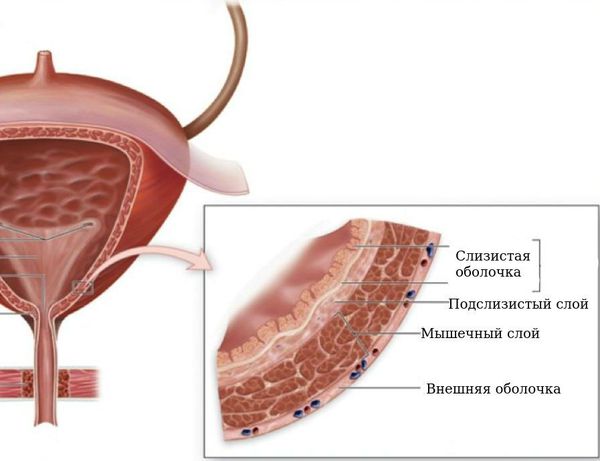
Этот слой завершает процесс формирования физиологических сфинктеров, или гидравлических жомов, что препятствует обратному забросу мочи из мочевого пузыря в вышерасположенные отделы мочевыделительной системы. В этом случае внутрипузырная часть мочеточника, заключаясь между слизистым и мышечным слоями мочевого пузыря, становится сомкнутой при наполнении последнего мочой. При правильном формировании замыкательных механизмов эластичность и мышечный тонус помогают неизменённому мочеточнику адаптироваться к меняющемуся объёму мочевого пузыря и давлению в нём.
Если подслизистый отдел мочеточника уменьшен или практически отсутствует, если в мочепузырном треугольнике недостаточно гладкомышечных и соединительнотканных клеток, если давление в мочевом пузыре повышается по ряду ранее перечисленных причин, то формируется уретеротригональный дефект и происходит обратный заброс мочи, что способствует инфицированию вышерасположенных отделов мочевого тракта.
При этом микроорганизмы (чаще кишечная палочка, протей, клебсиелла и др.) благодаря наличию жгутиков и ворсинок более легко, чем в случае нормальной нисходящей уродинамики, адгезируются (прилипают) на уроэпителии, подавляя его местную иммунную защиту (макрофаги, лимфоциты, иммуноглобулин А, цитокины, белок Тамма — Хорсфалла и др.). Далее бактерии размножаются и выделяют продукты своей жизнедеятельности, вызывая общеинтоксикационные симптомы, а также расстройства мочеиспускания, болевые ощущения и т. п. Запускается каскад защитных реакций организма:
Высокая эпизодическая лихорадка в случае ПМР является отражением синтеза первичных и вторичных пирогенов — факторов, вызывающих подъём температуры тела (IL-1, IL-6, FNО – фактора некроза опухоли и др.). Они активизируются в результате растяжения лоханки и давления на почечную ткань или вследствие течения инфекционного процесса в мочевых путях.
Болевой синдром при течении рефлюкса может появиться по разным причинам:
Классификация и стадии развития пузырно-мочеточникового рефлюкса
В зависимости от причины выделяют два типа пузырно-мочеточникового рефлюкса:
По частоте возникновения пузырно-мочеточниковый рефлюкс бывает двух видов:
По тяжести протекания, согласно данным рентгеноурологического исследования (микционной цистографии), различают следующие формы рефлюкса:
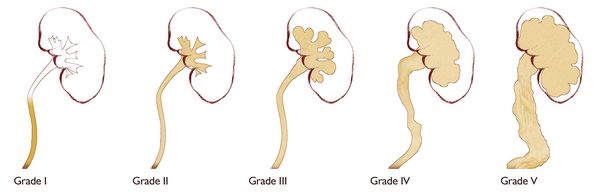
По физиологической выраженности различают пять степеней рефлюкса, выявляемые при микционной цистоуретерографии:
I степень — забрасывание рентгеноконтрастного вещества в дистальный отдел мочеточника без изменения его диаметра.
II степень — заполнение рентгеноконтрастным веществом мочеточника и чашечно-лоханочной системы без их расширения.
III степень — полостная система заполнена, мочеточник и лоханка расширены, но контуры чашечек не деформированы.
IV степень — расширенный мочеточник несколько извит, чашечки значительно уплощены, происходит умеренное истончение паренхимы почек.
Следует отметить, что помимо указанных критериев классификации при постановке диагноза необходимо учитывать осложнение рефлюкса, факт наличия рефлюкс-нефропатии, степень нарушения почечных функций.
Осложнения пузырно-мочеточникового рефлюкса
Диагностика пузырно-мочеточникового рефлюкса
Своевременное выявление пузырно-мочеточникового рефлюкса, качественное лечение и мониторинг позволяют предотвратить серьёзные осложнения с разрушительными последствиями для органа и организма в целом.
Тщательно собранный анамнез (включая семейный) составляет основу диагностики. Необходимо выяснить:
Физикальное обследование имеет не последнее значение в постановке диагноза. При этом обращают внимание на физическое развитие ребёнка, цвет кожи и слизистых, эластичность и влажность. Их патологические изменения могут быть признаком скрытого воспалительного процесса в мочевой системе, в том числе хронической почечной недостаточности. Наличие отёков различной локализации предоставляет возможность заподозрить снижение водовыделительной функции почек, сопутствующей ПМР. Необходимы осмотр и пальпация живота и поясничной области с оценкой болезненности в рёберно-позвоночных, рёберно-поясничных, мочеточниковых точках. Обязательным при любом виде объективного обследования является измерение артериального давления, частоты дыхательных движений, сердечных сокращений. Больному или его законному представителю необходимо в течение 2-3 суток регистрировать ритм спонтанных мочеиспусканий. Это поможет выявить картину функционального состояния мочевого пузыря.
Общий анализ крови косвенно указывает на какое-либо почечное страдание (анемию, лейкоцитоз, ускоренное СОЭ). Биохимичекий анализ крови с изменением нормальных показателей креатинина, мочевины, мочевой кислоты, электролитов свидетельствует о нарушенных канальцевых и клубочковых функциях. Проба Реберга, либо расчёт показателя скорости клубочковой фильтрации (очищения крови от продуктов обмена), рассчитанной по формуле Шварца, уточняет степень нарушения в почках.
Общий анализ мочи помимо воспалительных изменений, характерных для ПМР, может показать стойкую изолированную протеинурию (увеличение количества белка в моче), которая отражает присутствие рубцового процесса в почках при рефлюкс-нефропатии. Факт нарушения процессов концентрирования мочи при получении результатов диагностических проб (пробы Зимницкого) свидетельствует о снижении канальцевых функций. Регулярный посев мочи при установленном рефлюксе (не менее одного раза в шесть месяцев) помогает уточнить этиологию и стадию течения воспалительного процесса.
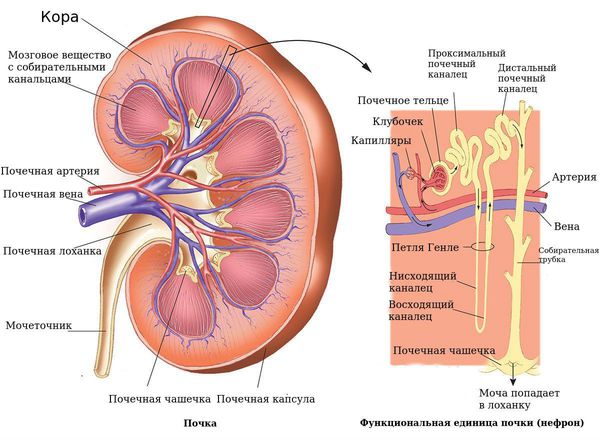
Из инструментальных методов исследования самым доступным является УЗИ органов мочевой системы, при котором обнаруживают косвенные признаки рефлюкса:
Доплерография (дуплексное сканирование почечного кровотока) позволяет определить состояние интраренальной гемодинамики, что ранее других методик визуализирует начало рефлюкс-нефропатии.
Первостепенным рентгеноконтрастным методом диагностики является микционная цистоуретрография (МЦУГ), позволяющая подтвердить, либо исключить заподозренный пузырно-мочеточниковый рефлюкс, а также установить его степень.
При радиоизотопной цистографии (РЦ) воздействие радиации значительно меньше, чем при МЦУГ, однако анатомические детали отражаются несколько слабее.
Всем больным с установленным ПМР ΙIΙ-IV степени показано проведение экскреторной урографии. Исследование осуществляется путём внутривенного введения рентгеноконтрастного препарата с последующим выполнением рентгенологических снимков. Данный метод позволяет визуализировать верхние мочевые пути и оценить их функциональность.
Иногда выполняется уродинамическое исследование:
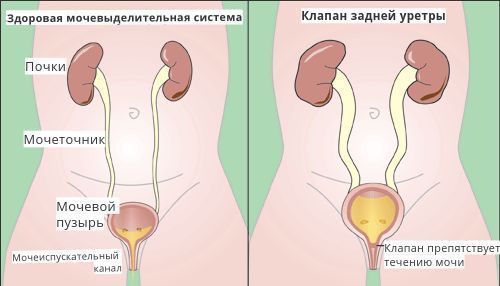
Такое тестирование особенно важно для пациентов, у которых подозревается вторичный рефлюкс (при спинномозговой грыже или у мальчиков с клапанами задней уретры). Но в большинстве случаев у пациентов с нейрогенными дисфункциями мочеиспускания диагностика и оценка состояния в отдалённом периоде должна ограничиться неинвазивными методами (УЗИ мочевого пузыря, ритм спонтанных мочеиспусканий).
Статическая и динамическая нефросцинтиграфия (введение и регистрация выведения радиоизотопа) с последующей оценкой на сцинтиграмме послойной структуры, размеров почек при уже установленном ПМР проводиться регулярно. Радиоизотопная ренография оценивает работу почек и скорость выведения мочи из организма справа и слева в отдельности, частота исследований определяется индивидуально. Магнитно-резонансная томография, позволяющая подробно оценить паренхиму, наличие рубцов и аномалий, является нечастой альтернативой экскреторной урографии.
Обязательным является наблюдение специалистов: терапевта/педиатра, нефролога, уролога, стоматолога, оториноларинголога, по показаниям — невролога, офтальмолога, ортопеда. Целью наблюдения должна быть профилактика инфекций и перманентного повреждения почечной паренхимы, а также его поздних осложнений. Для этого назначается антибиотикопрофилактика, ренопротективная терапия и/или хирургическая коррекция рефлюкса.
Лечение пузырно-мочеточникового рефлюкса
В настоящее время не существует чётких представлений о выборе и эффективности способов и методов лечения в каждой конкретной клинической ситуации. Лечебные варианты представлены консервативной терапией и оперативными вмешательствами (эндоскопические, лапароскопические и открытые операции), изолированно или в комбинации.
Индивидуальный выбор и успех лечения пузырно-мочеточникого рефлюкса зависит от идентификации его степени, возраста больного, стадии течения воспалительного процесса, наличия почечных рубцов, функционального состояния поражённой почки, ёмкости и функции мочевого пузыря, наличия сочетанных аномалий мочевого тракта, сопутствующей патологии, длительности течения болезни и возраста пациента.
Консервативная терапия подразумевает комплекс мероприятий, целью которых является:
В состав консервативной терапии входят соблюдение достаточного питьевого режима, диеты с ограничением поваренной соли, жирной, жареной пищи, копчёностей, маринадов, консервантов, пряностей. В рацион стоит включить пищу, богатую витаминами, обладающую оптимальной калорийностью. Рекомендован достаточный уровень физической активности, ежедневное опорожнение кишечника. Обязателен режим принудительных мочеиспусканий (один раз в 1,5-2,0 часа), при этом иногда прибегают к временной, либо постоянной катетеризации мочевого пузыря.
Антибиотикотерапия проводится с учётом выявленной, либо природной чувствительности препарата к инфекционному агенту, рост которого определён при бактериальном посеве мочи. В качестве лечения выбирают «защищённые» пенициллины, цефалоспорины IΙ-IΙI поколения, фторхинолоны в возрастных дозировках. При снижении функции почек проводится коррекция дозы, либо кратности применения в зависимости от степени нарушения. Для лечения артериальной гипертензии и профилактики нефросклероза используют ингибиторы АПФ, ангиотензина ΙI, кальциевых каналов, бета-блокаторы. При этом выбор препарата осуществляется с учётом ведущих патогенетических механизмов, степени выраженности, сопутствующей патологии, возраста больного.
Коррекция дискоординации мочевого пузыря проводится в зависимости от источника нарушения (уровня регуляции нормального акта мочеиспускания), формы (гиперрефлекторной, гипорефлекторной, арефлекторной, норморефлекторной). Используются лекартсвенные препараты: М-холиноблокаторы, антагонисты мускариновых рецепторов, ингибиторы ацетилхолинэстеразы, ноотропы, седативные средства, витамины группы В.
Физиолечение представлено лекарственным электрофорезом, диадинамометрией, амплипульс-, лазеротерапией. Разработан комплекс лечебной физкультуры, направленный на укрепление мышц промежности. Противорецидивные курсы продолжаются в течение долгих месяцев с использованием уроантисептиков нитрофуранового ряда в дозах 1/5-1/15 от нормальных.
Показаниями к оперативному лечению являются:
Лапароскопическое вмешательство является альтернативой открытой операции, отличается меньшими инвазивностью и временем, затраченным на коррекцию. При лапароскопии вероятность и выраженность послеоперационных осложнений сведена к минимуму, восстановление проходит гораздо быстрее.
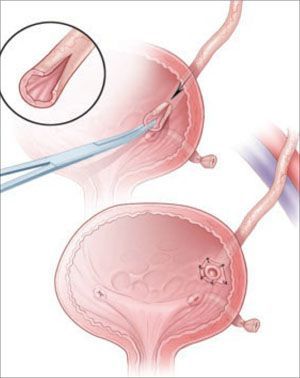
Эндоскопическое лечение подразумевает трансуретральное внедрение в подслизистый слой биоимплантов на основе тифлона, коллагена, силикона, геля для формирования состоятельности (замкнутости) пузырно-мочеточникового сегмента. При неэффективности вмешательства могут повторяться с вариациями вида операции.
При лечении вторичного ПМР на начальных этапах предлагается устранение причины, вызвавшей заболевание. Например, лечение нейрогенной дисфункции мочевого пузыря или хирургическое разрушение клапана задней уретры, ликвидация стенотического (суженного) участка мочеиспускательного канала у мальчиков, меатотомия (рассечение наружного отверстия уретры при её сужении) у девочек.
При потере функции почкой или выраженном её нарушении, проводится нефруретерэктомия (удаление почки с мочеточником).
Прогноз. Профилактика
Профилактика пузырно-мочеточникового рефлюкса заключается в планировании, правильном ведении беременности, внимательном физикальном осмотре пациента вне зависимости от возраста и клинической ситуации, своевременном опорожнении мочевого пузыря и кишечника. Широко распространено медико-генетическое консультирование. Рекомендуется не пренебрегать регулярной диспансеризацией, лечением на ранних стадиях любой патологии мочеполового тракта.
Для профилактики возможных тяжёлых и опасных для жизни осложнений пузырно-мочеточникого рефлюкса большое значение имеет выбор оптимальных методов оперативного лечения, консервативной терапии, в первую очередь антибактериальной. Мультидисциплинарный подход, грамотное ведение документации, внимательное наблюдение за пациентом позволяют предупредить возникновение и развитие серьёзных последствий.
Прогноз заболевания во многом зависит от своевременной диагностики и адекватности терапии, а также от степени рефлюкса и скорости развития рефлюкс-нефропатии.
Возможно спонтанное разрешение рефлюкса, чаще всего за счёт созревания корковых и спинальных механизмов регуляции произвольных микций и пузырно-мочеточникового сегмента. Вероятность самоизлечения тем выше, чем меньше степень рефлюкса и возраст ребёнка.
Ранняя постановка диагноза, особенно при ПМР невысокой степени, правильный выбор способа лечения в большинстве случаев позволяет избавиться от рефлюкса без тяжёлых последствий. В противном случае формируются грозные осложнения — вторичное сморщивание почки (почек) с последующей утратой их функций. Последнее приводит к почечной недостаточности, которая со временем может грозить трансплантацией органа, что значительно снизит качество жизни больного, а также может привести к гибели от различных осложнений.