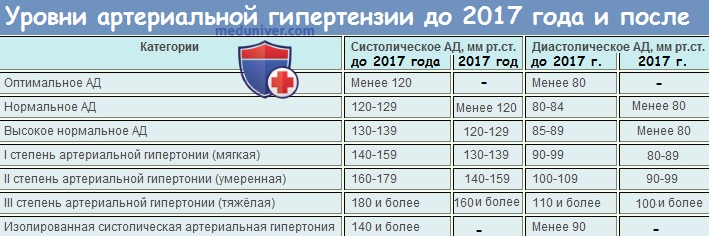
какое давление при воспалении легких
Какое давление при воспалении легких
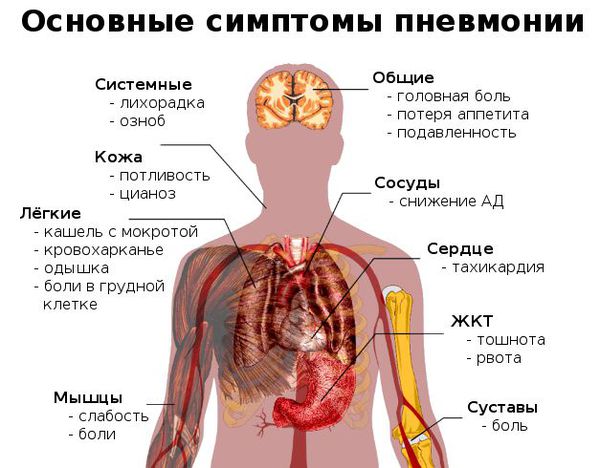
Как распознать пневмонию? Начинается заболевание чаще всего с сильных головных болей, мокрого кашля и лихорадки. Пациент старается дышать поверхностно, потому что при глубоком вдохе ощущает резкую боль. Мокрый кашель может сопровождаться отхаркиванием слизи от прозрачного, ржавого оттенка до зеленого и бордового (с кровью). Даже без врача при прослушивании легких можно услышать характерные хрипы. Однако, точный диагноз может поставить только опытный специалист после выполнения рентгенограммы или компьютерной томографии легких.
Причины скачков давления при пневмонии
Обычно при пневмонии давление падает. Человек чувствует усталость, отсутствие сил, нежелание что-либо делать. Чаще всего давление падает тогда, когда опускается температура тела. Если давление повысилось, то велика вероятность, что это абсолютно никак не связано с пневмонией. Нередко такой симптом свидетельствует о наличии иного заболевания.
Другие симптомы пневмонии:
1. Головная боль. Порой это может быть незначительная боль, но чаще она просто не дает пациенту полноценно жить.
2. Озноб. Постоянное ощущение холода, не смотря на температуру в помещении и наличие теплой одежды.
3. Кашель с кровью. Симптом, который свидетельствует о запущенной форме, такому пациенту незамедлительно нужна помощь врачей.
4. Повышение температуры тела. Она может меняться достаточно резко, порой влияя на давление. Чаще всего температура высокая в начале развития пневмонии, а потом может падать. В этот момент падает также давление.
5. Слабость. У человека нет желания вести привычный ритм жизни. Падает работоспособность, нет настроения. Возможны депрессии.
6. Тошнота, рвота. Нарушения пищеварительной системы, которые могут приводить также и к запорам и поносам.
Основным лечением остается устранение причин пневмонии. Чтоб полностью уничтожить микробы, придется пройти курс антибиотиков. Сегодня пневмония лечится за 3-4 недели. Также не стоит забывать о том, что даже на сегодняшний день высока летальность. Это связано с тем, что чаще всего заболевание поражает пожилых людей, иммунитет которых уже не такой сильный.
Видео методики измерения артериального давления
— Вернуться в оглавление раздела «Пульмонология.»
Оглавление:
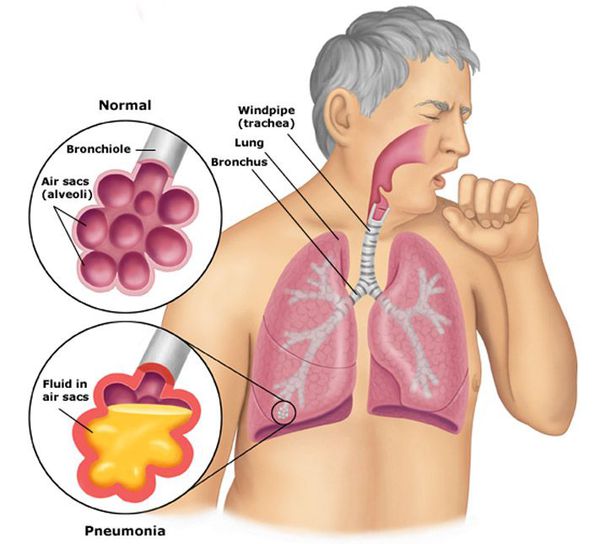
Пневмония, или воспаление легких – острое локальное воспаление легочной ткани инфекционного характера. Чаще поражаются респираторные отделы легких – альвеолы, бронхиолы. Воспаление может затрагивать интерстициальную ткань, однако в современной классификации его относят к альвеолитам.
В России ежегодно пневмонию диагностируют примерно у 1,5 млн человек. В группе болезней органов дыхания на воспаление легких приходится 50 % летальных исходов. В среднем смертность от заболевания составляет 21 случай на 100 тыс. жителей. Среди всех причин смертности воспаление легких находится на 5 месте после сердечно-сосудистых патологий, онкологических заболеваний, травм и отравлений.
Чаще других риску развития пневмонии подвержены дети до двух лет и люди старше 65 лет. Вероятность летального исхода выше у людей пожилого возраста, имеющих сопутствующие заболевания.
Возбудители болезни
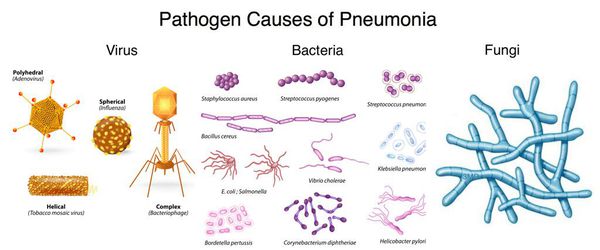
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Неинфекционные причины
Воспаление легких может развиваться вследствие воздействия аллергенов, токсичных веществ, радиации (в основном, после лучевой терапии у больных с онкопатологией), на фоне травм и ожогов, попадания в дыхательные пути инородных частиц.
Сопутствующие факторы
Виды пневмонии
Классификация заболевания проводится по разным критериям.
По характеру течения выделяют острую пневмонию (до 3 недель) и затяжную (до 2 месяцев). Заболевание может иметь легкую, среднюю или тяжелую степень течения.
В зависимости от того, развилась ли болезнь самостоятельно, или на фоне другой патологии, ее делят на первичную и вторичную. Также выделяют аспирационные, посттравматические, постожоговые, постинфарктные воспаления легких.
Пневмония может быть односторонней и двухсторонней. По степени поражения ее разделяют на:
Пневмонии делят на внебольничные, внутрибольничные (госпитальные) и атипичные.
Внебольничные (амбулаторные, или домашние) – возникают вне лечебного учреждения. Они могут вызываться инфекционными возбудителями на фоне нормального или сниженного иммунитета либо развиваться вследствие аспирации дыхательных путей.
Госпитальные пневмонии делятся на ранние, которые развиваются в срок до 5 суток пребывания больного в стационаре, и поздние, развивающиеся не ранее шестых суток госпитализации. Они, как правило, имеют тяжелое течение и устойчивы к антибиотикотерапии. Подразделяются на аспирационные, вентиляционные (после длительного нахождения на ИВЛ), цитостатические (вследствие приема препаратов химиотерапии) и воспаления легочной ткани, развивающиеся после пересадки органов.
Атипичные пневмонии вызываются нетипичными возбудителями (простейшие, вирусы) и имеют отличную от традиционного воспаления легких клиническую картину.
Осложнения заболевания
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Лечение пневмонии
Диагноз заболевания ставится на основе жалоб пациента, общего осмотра, аускультации легких, данных рентгеновских снимков, компьютерной или магнитно-резонансной томографии. Пациенту назначают общий анализ крови и мочи, бакпосев мокроты.
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макарова Е. А., пульмонолога со стажем в 12 лет.
Определение болезни. Причины заболевания
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
К другим факторам риска относятся:
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
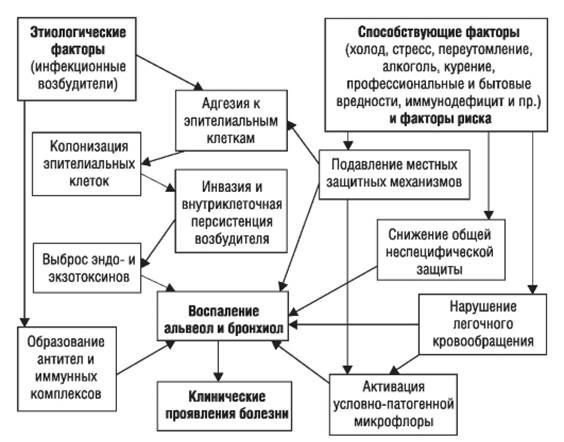
Ведущие механизмы, которые приводят к развитию ВП:
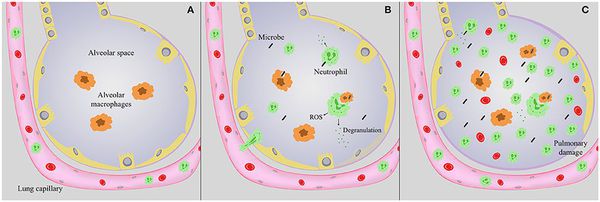
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
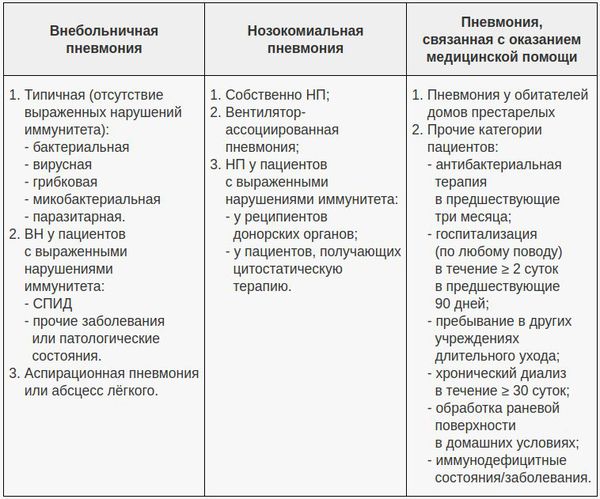
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
«Внелёгочными» осложнениями являются:
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
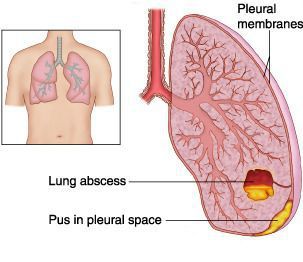
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
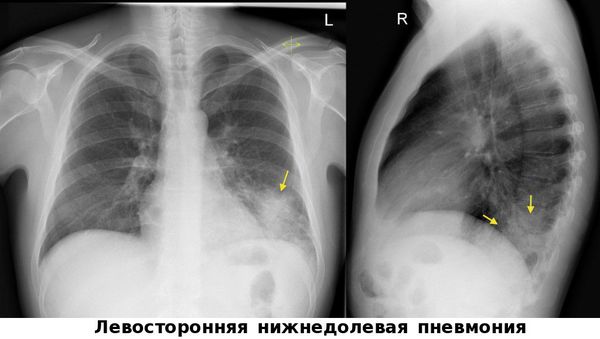
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
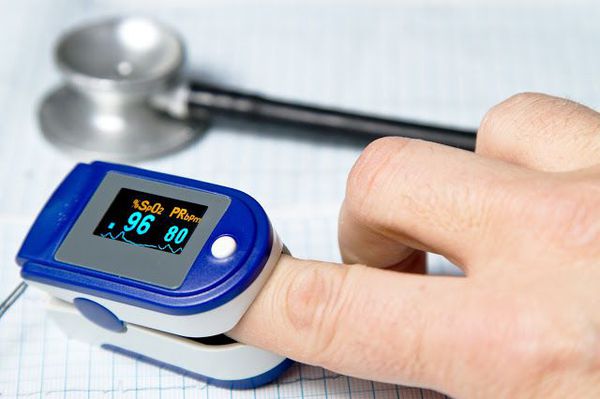
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
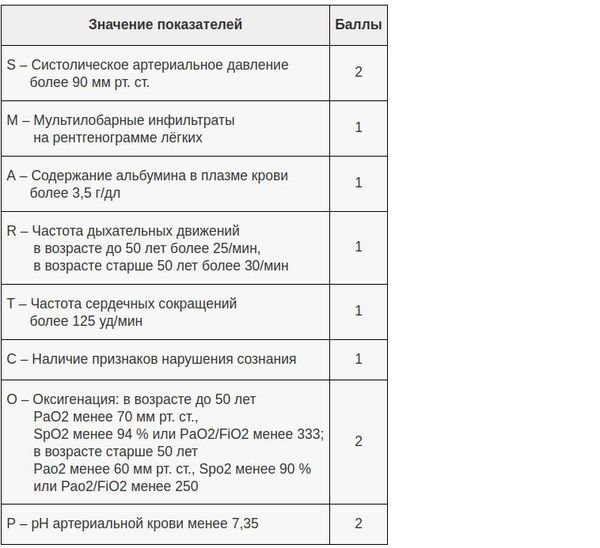
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 [4]
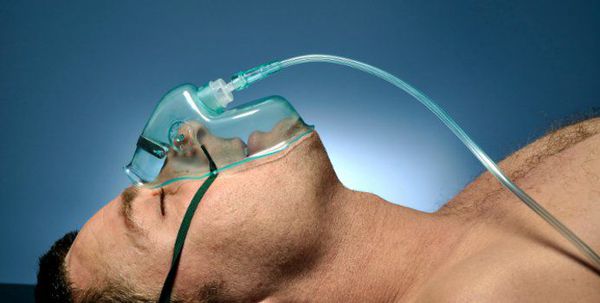
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]