Фиброзная дисплазия большеберцовой кости у подростка что это
Фиброзная дисплазия – это поражение кости, при котором участок нормальной костной ткани замещается соединительной тканью с включением костных трабекул. Относится к категории опухолеподобных заболеваний, может быть локальной или распространенной, поражать одну или несколько костей. Проявляется болями, деформацией, укорочением или удлинением сегмента и патологическими переломами. Диагноз выставляется на основании рентгенографии, МРТ, КТ и других исследований. Лечение обычно хирургическое – резекция пораженного участка кости с замещением дефекта.
МКБ-10
Общие сведения
Фиброзная дисплазия (болезнь Лихтенштейна, болезнь Лихтенштейна-Яффе или болезнь Лихтенштейна-Брайцова) – системное поражение скелета. Симптомы обычно выявляются еще в детстве, но возможно и позднее начало. В литературе описаны случаи, когда монооссальная фиброзная дисплазия впервые диагностировалась у людей пенсионного возраста. Женщины болеют чаще мужчин. Возможно перерождение в доброкачественную опухоль; озлокачествление наблюдается редко.
Заболевание впервые было описано в первой половине 20 века. В 1927 году российский хирург Брайцов сделал доклад о клинических, микроскопических и рентгенологических признаках очагового фиброзного перерождения кости. В 1937 году Олбрайт описал многоочаговую фиброзную дисплазию, сочетающуюся с эндокринными нарушениями и характерными изменениями кожи. В том же году Альбрехтом была описана многоочаговая дисплазия в сочетании с преждевременным половым созреванием и нечеткой кожной пигментацией. Чуть позже Яффе и Лихтенштейн исследовали одноочаговые поражения и опубликовали выводы о причинах их возникновения.
Причины
Фиброзная дисплазия относится к категории опухолеподобных заболеваний, но не является истинной опухолью костей. Возникает вследствие неправильного развития остеогенной мезенхимы (ткани, из которой в последующем образуется кость). Причины развития не ясны, не исключена генетическая предрасположенность.
Классификация
В травматологии и ортопедии выделяют две основные формы фиброзной дисплазии: монооссальную (с поражением одной кости) и полиоссальную (с поражением нескольких костей, обычно расположенных на одной стороне тела). Полиоссальная форма развивается в детском возрасте и может сочетаться с эндокринными нарушениями и меланозом кожи (синдром Олбрайта). Монооссальная форма может манифестировать в любом возрасте, эндокринопатий и пигментации кожи у пациентов не наблюдается. Российские специалисты используют клиническую классификацию Зацепина, включающую следующие формы заболевания:
Симптомы фиброзной дисплазии
Выраженные врожденные деформации обычно отсутствуют. При полиоссальной форме первые симптомы появляются в детстве. Поражение костей сопровождается эндокринопатиями, пигментацией кожи и нарушением деятельности сердечно-сосудистой системы. Проявления болезни достаточно разнообразны, наиболее постоянными признаками являются незначительные боли (обычно в бедрах) и прогрессирующие деформации. Иногда болезнь диагностируется только при возникновении патологического перелома.
Обычно при полиоссальной форме наблюдается поражение трубчатых костей: большеберцовой, бедренной, малоберцовой, плечевой, лучевой и локтевой. Из плоских костей чаще страдают кости таза, кости черепа, позвоночник, ребра и лопатка. Нередко выявляется поражение костей кистей и стоп, при этом кости запястья остаются интактными. Степень деформации зависит от локализации очагов фиброзной дисплазии. При возникновении процесса в трубчатых костях верхних конечностей обычно наблюдается только их булавовидное расширение. При поражении фаланг пальцы укорачиваются, выглядят «обрубленными».
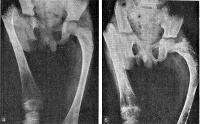
Кости нижних конечностей искривляются под тяжестью тела, возникают характерные деформации. Особенно резко деформируется бедренная кость, в половине случаев выявляется ее укорочение. Из-за прогрессирующего искривления проксимальных отделов кость приобретает форму бумеранга (пастушьего посоха, хоккейной клюшки), большой вертел «сдвигается» вверх, иногда достигая уровня тазовых костей. Шейка бедра деформируется, возникает хромота. Укорочение бедра может составлять от 1 до 10 см.
При формировании очага в малоберцовой кости деформация конечности отсутствует, при поражении большеберцовой кости может наблюдаться саблевидное искривление голени или замедление роста кости в длину. Укорочение обычно менее выражено, чем при очаге в бедренной кости. Фиброзная дисплазия подвздошной и седалищной костей вызывает деформацию тазового кольца. Это, в свою очередь, негативно влияет на позвоночник, провоцируя нарушения осанки, сколиоз или кифоз. Ситуация усугубляется, если процесс одновременно поражает бедро и кости таза, поскольку в подобных случаях ось тела еще больше нарушается, а нагрузка на позвоночник – увеличивается.
Монооссальная форма протекает более благоприятно, внекостные патологические проявления отсутствуют. Выраженность и характер деформаций сильно варьируют в зависимости от локализации, размера очага и особенностей поражения (тотальное или внутрикостное). Могут наблюдаться боли, хромота и повышенная утомляемость после нагрузки пораженного сегмента. Как и при полиоссальной форме, возможны патологические переломы.
Диагностика
Диагноз выставляется ортопедом-травматологом на основании клинической картины и данных рентгенологического исследования. На начальном этапе на рентгеновских снимках в области диафиза или метафиза пораженной кости выявляются зоны, по виду напоминающие матовое стекло. Затем пораженный участок приобретает характерный крапчатый вид: очаги уплотнения чередуются с участками просветления. Хорошо видна деформация.
При обнаружении одиночного очага необходимо исключить множественное поражение костей, которое на начальных стадиях может протекать бессимптомно, поэтому больных направляют на денситометрию. При наличии подозрительных участков выполняют рентгенографию, при необходимости используют КТ кости.
Следует учитывать, что фиброзная дисплазия, особенно монооссальная, может представлять значительные трудности в процессе диагностики. При нерезко выраженной клинической симптоматике нередко требуется длительное динамическое наблюдение. Для исключения других заболеваний и оценки состояния различных органов и систем могут потребоваться консультации фтизиатра, онколога и терапевта. В отдельных случаях показан осмотр кардиолога, эндокринолога или иных специалистов.
Лечение фиброзной дисплазии
Лечение преимущественно хирургическое – полная сегментарная резекция пораженного участка кости в пределах здоровых тканей и замещение дефекта костным трансплантатом. При патологическом переломе накладывают аппарат Илизарова. При множественных поражениях проводят профилактические мероприятия, направленные на предотвращение деформаций и патологических переломов.
Прогноз и профилактика
Прогноз для жизни благоприятный. В отсутствие лечения, особенно при полиоссальной форме, могут возникать грубые калечащие деформации. Иногда очаги дисплазии перерождаются в доброкачественные опухоли (гигантоклеточную опухоль или неоссифицирующую фиброму). У взрослых описано несколько случаев злокачественного перерождения в остеогенную саркому. Специфическая профилактика отсутствует из-за неясной этиологии заболевания.
Лечение фиброзной дисплазии разных видов костей
1. Лечение и прогноз
2. Фиброзная дисплазия бедренной кости
3. Фиброзная дисплазия большеберцовой кости
4. Фиброзная дисплазия позвоночника
5. Фиброзная дисплазия костей черепа
6. Клиники для лечения фиброзной дисплазииг
Фиброзная дисплазия отвечает за 7% всех доброкачественных опухолей костей. Это заболевание чаще встречается в молодом возрасте – 75% пациентов до 30 лет, но может возникать и у старших людей. В большинстве случаев фиброзная дисплазия бессимптомна и не требует радикального вмешательства.
О том, как диагностируют и лечат фиброзную дисплазию, вы можете узнать из нашей статьи.
Слушать статью:
Что такое фиброзная дисплазия?
Фиброзная дисплазия – заболевание, во время которого нормальная костная ткань замещается фиброзными образованиями или островками незрелых костных клеток. Фиброзная дисплазия – это не злокачественный рак, поэтому она не имеет тенденцию распространяться по организму. Эта болезнь не передается по наследству.
Большинство пациентов, которые болеют фиброзной дисплазией – дети в возрасте от 3 до 15 лет.
В большинстве случаев болезнь ничем себя не проявляет. Врачи могут обнаружить ее на рутинном осмотре. В других случаях, фиброзная дисплазия может стать причиной переломов или сдавления нерва.
Хотя с возрастом образования прекращают расти, они никуда не исчезают. Кость, пораженная фиброзной дисплазией, остается более хрупкой и уязвимой.
Существуют следующие виды фиброзной дисплазии:
Иногда фиброзная дисплазия возникает на фоне генетических заболеваний, таких как синдром МакКьюна-Олбрайта-Брайцева и синдром Мазабрауда. На них припадает около 3% всех случаев.
У менее чем у 1% процента пациентов на фоне полиоссальной фиброзной дисплазии возникает злокачественная остеосаркома. Это редкое осложнение, и часто оно связано с тем, что пациент проходил курс лучевой терапии.
Симптомы фиброзной дисплазии
Чаще встречается при фиброзной дисплазии костей ног или таза. Обычно она проявляет себя как ноющая, тупая боль, которая усиливается от физических нагрузок и проходит во время отдыха. Со временем усугубляется.
Перелом кости
Очень часто перелому предшествует приступ тупой боли. Однако, возможны случаи и спонтанного перелома кости.
Деформация кости
Вследствие частых переломов, кости могут начать неправильно срастаться, что приводит к их деформации. При фиброзной дисплазии черепа это может привести к нарушениям зрения и слуха. Если поражены кости ног и таза, могут развиться трудности при ходьбе и артрит.
Гормональный дисбаланс
Симптомы зависят от того, какая железа была поражена болезнью. Среди симптомов могут быть изменения веса, диабет, тревожность, нарушение уровня кальция в крови, нарушение роста. У детей сбой гормонов может проявиться как раннее половое созревание.
В большинстве случаев фиброзная дисплазия проходит без симптомов.
Диагностика фиброзной дисплазии
Рентген. Часто фиброзную дисплазию случайно обнаруживают на рентгене во время чек-апов, диагностики травм или других заболеваний.
КТ. Один из самых надежных методов диагностики фиброзной дисплазии.
МРТ. Иногда используется в диагностике, но на изображении трудно отличить фиброзное образование от злокачественной опухоли.
Остеосцинтиграфия. Основывается на повышенном поглощении контрастного вещества новообразованиями. Эффективно диагностирует фиброзную дисплазию как у взрослых, так и у детей.
Биопсия кости. Назначается в случае, если с помощью методов визуализации не удалось поставить однозначных диагноз.
Генетический анализ. Позволяет обнаружить специфические для фиброзной дисплазии мутации генов через анализ крови.
ЗАПИСЬ НА ДИАГНОСТИКУ
Пройдите диагностику и проверьте здоровье своих костей! Своевременное обследование поможет вам сэкономить на лечении и получить щадящую терапию. Диагностика фиброзной дисплазии костей займет у вас всего 1-2 дня. Записывайтесь на консультацию!
Лечение и прогноз при фиброзной дисплазии
В целом, прогноз при фиброзной дисплазии благоприятный. Сложность лечения зависит от тяжести заболевания.
Если болезнь проходит бессимптомно, пациенту не потребуется лечение, и он останется под наблюдением врача. В этом случае каждые пол года нужно будет делать рентген, чтобы наблюдать за развитием болезни.
Специфического метода лечения фиброзной дисплазии нет. В зависимости от симптомов, команда врачей, которая включает педиатров, терапевтов, хирургов-ортопедов и эндокринологов составляет план лечения. Чаще всего проводят операцию с целью устранения конкретных симптомов. Иногда пациентам может понадобиться несколько вмешательств.
В большинстве случаев врачам удается успешно исправить дефект с помощью операции.
Медикаментозное лечение фиброзной дисплазии включает препараты, которые препятствуют атрофии кости. В дополнение к ним врач может прописать прием кальция и витамина D для укрепления костей.
Если пациент страдает от сильной боли, врачи выписывают курс обезболивающих. Также часто пациенты проходят физиотерапию для того, чтобы облегчить боль или восстановиться после ортопедической операции.
Хотя спорт при фиброзной дисплазии не запрещен, подходить к решению “заниматься или нет” нужно со здравым умом. Пациентам, у которых врач диагностировал высокий риск перелома, следует избегать контактных видов спорта и физических упражнений с большой нагрузкой. В то же время, многим больным удается заниматься спортом после того, как они прошли лечение от фиброзной дисплазии. Пациентам стоит проконсультироваться со своим врачом относительно того, какие виды физических нагрузок будут для них безопасны.
У женщин с фиброзной дисплазией позвоночника, ребер, или таза беременность проходит с высоким риском, поэтому им следует обратиться к опытному акушеру.
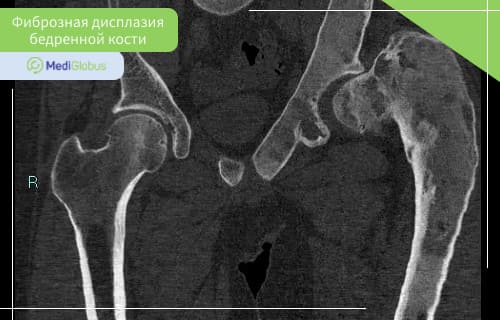
Фиброзная дисплазия бедренной кости
Около 23% случаев монооссальной и 91% полиоссальной фиброзной дисплазии поражают бедренную кость.
Пораженной фиброзной дисплазией кости бедра труднее выдержать вес тела, поэтому она часто деформируется или ломается. У детей это может проявиться как разная длина ног и хромота.
Во время диагностики врач может обнаружить на КТ такие изменения при фиброзной дисплазии бедренной кости:
Деформация проксимального отдела бедра по типу “пастушьей палки”;
В зависимости от того, через какие симптомы проявляет себя болезнь, врачи могут назначить разное лечение. Чаще всего проводится остеотомия шейки бедра. Это операция, во время которой кость разрезается и заново устанавливается в правильном положении для ее коррекции. Врач может использовать внешнюю или внутреннюю фиксацию (имплант) для того, чтобы закрепить кость. Подбор импланта строго индивидуален и зависит от расположения опухоли и состояния тканей.
Операция направлена на улучшение подвижности и слаженности тазобедренного сустава. Обычно во время такой операции часть бедренной кости удаляется, и кость закрепляется в правильном положении с помощью фиксирующей компрессионной пластины. Существуют различные техники проведения этой операции.
Остеотомия с медиальным смещением
Чаще всего проводится при наличии перелома. Кость бедра закрепляется в тазобедренном суставе с помощью специального стержня.
Установка интрамедуллярного стержня
Используется для исправления деформации по типу “пастушьей палки”. Кость закрепляется с помощью специальной конструкции с несколькими стержнями.
Во время этой операции пораженный фрагмент ткани удаляется, а вместо него помещается здоровая кость, взятая из другого участка тела пациента.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ БЕДРЕННОЙ КОСТИ
Вы можете избавиться от постоянной боли записавшись на лечение фиброзной дисплазии к опытному хирургу. Оставьте свою заявку, нажав на кнопку “Мне нужно лечение”.
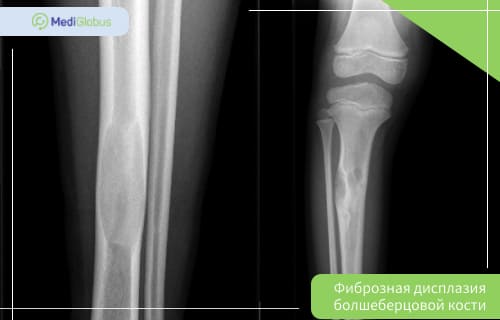
Фиброзная дисплазия большеберцовой кости
Большеберцовая кость составляет около 81% случаев болезни с несколькими очагами.
Также, как и при фиброзной дисплазии бедренной кости, большеберцовая кость страдает от весовой нагрузки тела. Пациент с таким заболеванием подвержен риску переломов и искривления кости.
Диагностика фиброзной дисплазии большеберцовой кости включает рентген, КТ, остеосцинтиграфию, иногда – биопсию.
Если опухоль при фиброзной дисплазии большеберцовой кости крупная и доставляет неудобства пациенту, врачи проводят хирургическое лечение. В зависимости от специфики симптомов и расположения образования, врач может назначить:
Это процедура, во время которой хирург соскабливает опухоль из кости и очищает ткани с помощью специальной кюретажной ложки. Часто эта процедура дополняется аутогенной трансплантацией кости для того, чтобы заполнить пустое пространство.
Если образование маленькое и находится на поверхности кости, врач может провести его удаление. Такая операция также может дополняться аутогенной пересадкой кости. Удаление опухоли может проводиться независимо от или вместе с кюретажем.
Процедура по стимуляции роста костей через удлинение. Может проводиться после удаления опухоли или кюретажа для того, чтобы восстановить нормальную форму кости. Для ее проведения врачи используют внешнюю фиксацию или аппарат Илизарова.
Замена проксимального отдела большеберцовой кости
Эта операция проводится редко, если болезнью поражены большие отделы кости. После удаления патологических участков кость закрепляется с помощью металлического имплантата, что позволяет восстановить нормальную подвижность колена.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ БОЛЬШЕБЕРЦОВОЙ КОСТИ
После лечения фиброзной дисплазии, риск перелома кости уменьшается в 3 раза. Сохраните свое тело здоровым и оставьте заявку на лечение болезни в клинике за рубежом.
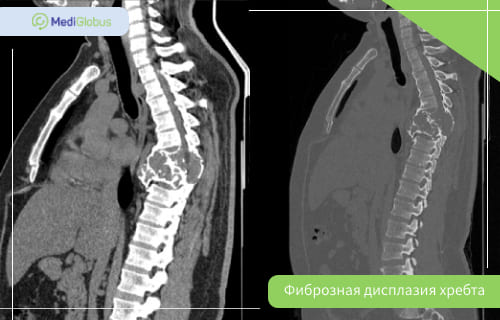
Фиброзная дисплазия позвоночника
Фиброзная дисплазия позвоночника встречается в 2,5% случаев болезни; чаще – в полиоссальной форме. Шейные позвонки поражаются в два раза реже, чем поясничные.
Фиброзная дисплазия хребта может стать причиной сколиоза – бокового искривления позвоночника. В редких случаях из-за поражения позвонков защемляется нерв. В зависимости от того, в каком отделе хребта это произошло, будут отличаться симптомы. Среди них самые распространенные:
Так как главный симптом при поступлении в больницу – это спинная боль, в первую очередь пациентам назначают МРТ и КТ. При подозрении на фиброзную дисплазию могут назначить биопсию, особенно пациентам взрослого или пожилого возраста.
Главные методы оперативного лечения фиброзной дисплазии позвонков следующие:
Во время этой операции хирург фиксирует позвоночник с помощью специальных винтов и пластин для того, чтобы стабилизировать его и убрать компрессию нерва.
Это операция, направленная на неподвижное соединение двух или более позвонков с помощью металлических пластин, винтов и стержней. Такая процедура может исправить деформацию позвоночника, стабилизировать его или избавить пациента от боли.
Лечение фиброзной дисплазии хребта часто проводится вместе с спондилодезом. Пересадка может проводиться из тазовой кости, или врач может обратиться в банк доноров.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ ПОЗВОНОЧНИКА
Вы можете вернуть способность свободно ходить, бегать и наклоняться. Вести активную жизнь без боли при фиброзной дисплазии возможно. Врач подберет вам оптимальный метод хирургии и персональную программу реабилитации. Записывайтесь на лечение!
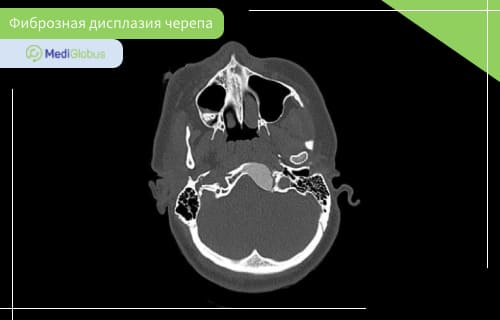
Фиброзная дисплазия костей черепа
Фиброзная дисплазия костей черепа встречается в 10-25% монооссальной формы болезни, и 50% – полиоссальной.
Чаще всего этот вид фиброзной дисплазии поражает переднюю часть черепа: лобную, клиновидную, решетчатую кость, верхнюю или нижнюю челюсть. Фиброзная дисплазия основания черепа встречается очень редко.
Симптомы фиброзной дисплазии черепа зависит от расположения образования. Болезнь может проявиться через заложенность носа, кривые зубы, асимметрию лица, выступающий лоб, выпученные или неправильно расположенные глаза. В некоторых случаях может быть деформация черепа. Степень поражения отличается от пациента к пациенту.
Фиброзная дисплазия костей черепа обычно не несет вред мозгу, нервам и кровеносным сосудам.
Диагностика фиброзной дисплазии костей черепа включает КТ, МРТ и рентген. Кроме этого, пациенту может понадобиться консультация невролога, челюстно-лицевого хирурга и стоматолога.
Хирургическое лечение фиброзной дисплазии черепа проводится в случае, если есть угроза нарушений зрения/дыхания или значительных внешних дефектов. Из-за сложности хирургии зоны лица полное удаление опухоли может быть невозможным.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ КОСТЕЙ ЧЕРЕПА
Запись в клинику займет у вас меньше минуты. Результат, который вы получите после лечения останется на всю жизнь. Оставьте заявку, чтобы улучшить свое состояние и вылечить фиброзную дисплазию раз и навсегда.
История пациента с фиброзной дисплазией
Педро Вандшер Занграндо родился с редким генетическим заболеванием – синдромом МакКьюна-Олбрайта-Брайцева. С детства он был активным мальчиком, влюбленным в спорт. Когда в 12 лет во время футбольного матча он сломал себе ногу, Педро не мог дождаться, когда врачи разрешат ему снова выйти на поле. Но когда через 8 месяцев он получил новый перелом, врачи заподозрили неладное, и назначили рентген всего тела.
Снимок показал, что скелет Педро покрыт опухолями – ноги, руки, ребра, череп. Это была сложная форма фиброзной дисплазии, с множественными очагами по всему телу. С таким диагнозом невозможно было и думать о том, чтобы вернуться к футболу.
Однако, Педро не отчаивался, и перенаправил свою страсть к спорту на настольный теннис. Очень скоро он стал настоящим профи, и на протяжении 7 лет участвовал в соревнованиях государственного уровня. Также Педро основал первый в своем родном городе клуб настольного тенниса. Во время обучения в университете, с разрешения врачей, он вступил в волейбольную команду.
Один из самых ярких моментов его жизни припал на 2016 год, когда во время Олимпийский игр в Бразилии он был удостоен чести нести Олимпийский факел за его достижения в настольном теннисе.
С 12 лет он попал в отделение ортопедии только один раз – сломал ребро во время чихания.
Несмотря на неблагоприятный диагноз, придерживаясь указаний врачей и не теряя оптимизма, Педро удалось достичь больших высот в спорте. Он продолжает участвовать в соревнованиях, сотрудничает с Олимпийским комитетом и обучает детей и взрослых. Кроме того, Педро Вандшер Занграндо активно участвует в организациях и форумах поддержки пациентов с фиброзной дисплазией. Его пример является блестящим доказательством того, что жизнь с фиброзной дисплазией может быть такой же яркой и насыщенной, как и у любого другого человека.
Клиники для лечения фиброзной дисплазии
Так как фиброзная дисплазия – это очень редкое заболевание, обратиться за лечением лучше в узкопрофильные клиники. Большой опыт врачей способствует точной диагностике болезни на ранних этапах. Кроме того, в зарубежных центрах ТОП-уровня есть возможность проводить операции на костях минимально инвазивным методом. Такие вмешательства облегчают период реабилитации для пациентов и оставляют меньшие шрамы.
В приоритете находятся клиники с сильными отделениями онкологии, ортопедии, педиатрии, хирургии, неврологии. Команда MediGlobus рекомендует обратить внимание на такие больницы:
ВЫБРАТЬ КЛИНИКУ ДЛЯ ЛЕЧЕНИЯ ФИБРОЗНОЙ ДИСПЛАЗИИ
Не знаете какой госпиталь выбрать? Наши координаторы вам помогут! Оставьте свои контакты и наш специалист проконсультирует вас и посоветует клинику, которая подойдет по расположению и бюджету.
Резюме
Если у вас или вашего ребенка подозрение на фиброзную дисплазию – команда MediGlobus может организовать диагностику и лечение за рубежом. Оставьте свой номер телефона, нажав кнопку “Получить бесплатную консультацию”, и с вами свяжутся в ближайшее время.
Фиброзная дисплазия большеберцовой кости у подростка что это
1. Аббревиатура:
• Остеофиброзная дисплазия (ОФД)
2. Синонимы:
• Оссифицирующая фиброма, фиброзно-кистозный остеит
• Врожденный фиброзный дефект большеберцовой кости, внечелюстная оссифицирующая фиброма, синдром Кемпсона-Кампаначчи (Kempson-Campanacci)
3. Определение:
• Костно-фиброзное новообразование, преимущественно поражающее большеберцовую и малоберцовую кости у детей
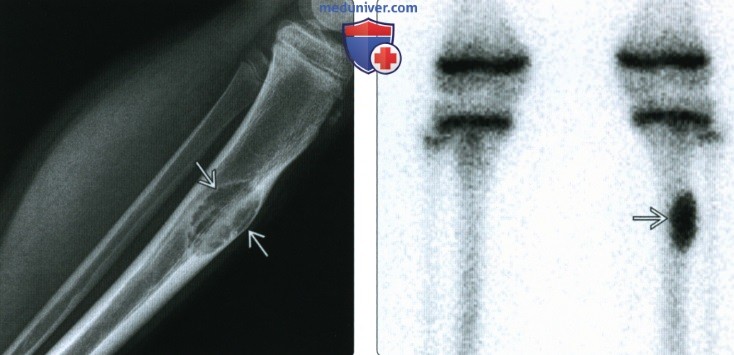
(Справа) Сцинтиграфия в ПЗ проекции: патологический очаг характеризуется значительно повышенным накоплением. 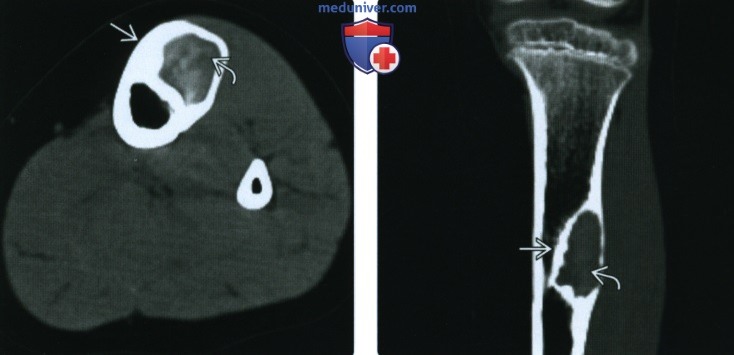
(Справа) КТ реконструкция, корональная проекция: у этого же пациента визуализируется патологический очаг, окруженный склерозированным краем. Матрикс снова характеризуется плотностью матового стекла. 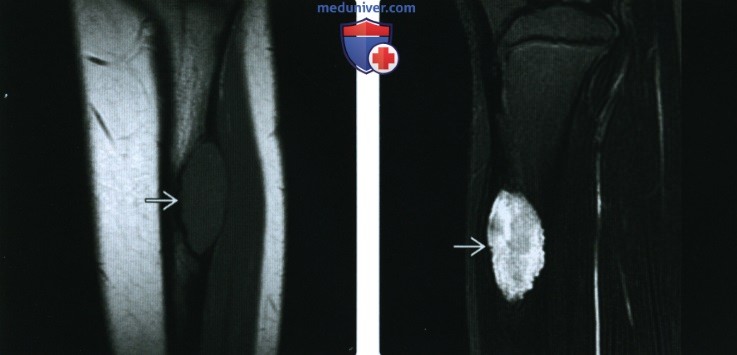
(Справа) МРТ, сагиттальная проекция, режим Т2 с подавлением сигнала от жира: визуализируется неоднородный патологический очаг, характеризующийся преимущественно высокоинтенсивным сигналом. Ни одно из этих исследований не позволяет достоверно отличить эту подтвержденную результатами биопсии ОФД от ОФД-подобной адамантиномы.
2. Рентгенография при остеофиброзной дисплазии:
• Литическое (60%) поражение, либо очаг по типу матового стекла (40%)
• Хорошо отграниченный очаг со скперозированным краем
• Развивается из кортикального слоя:
о Кортикальный слой истончен, вспучен
о Может распространяться на костномозговой канал
о Часто встречаются мультифокальные или длинные сливающиеся очаги
• Псевдотрабекуляция; возможен многодольчатый характер очага
• Периостальная реакция отсутствует
• Искривляющая деформация, чаще кпереди:
о После патологического перелома может формироваться ложный сустав
3. КТ при остеофиброзной дисплазии:
• Данные аналогичны данным рентгенографии
• Позволяют более четко визуализировать матовый матрикс
• Позволяют более точно, в сравнении с рентгенографией, отличать множественные очаги, разделенные нормальной костью от очагов с псевдотрабекуляцией
4. МРТ при остеофиброзной дисплазии:
• Вспучивание кортикального слоя в 58% случаев:
о Деструкция кортикального слоя и формирование мягкотканного компонента отмечается редко
• Кортикальный очаг может распространяться на костномозговой канал, что хорошо визуализируется при помощи МРТ:
о По данным одного исследования, с участием 24 пациентов, интрамедуллярное распространение было отмечено в 100% случаев
• Режим Т1: однородный или неоднородный (50%) сигнал средней интенсивности
• Последовательности, чувствительные к жидкости: неоднородный сигнал с интенсивностью от промежуточной до высокой:
о Чаще всего определяется неоднородный, но среднеинтенсивный сигнал
• По данным одного исследования наличие внутри очагового жира было отмечено в 12% случаев
• Наличие внутренних низкоинтенсивных пучков и многодольчатое строение отмечено в 91% случаев
• Редко наблюдаются кистозные области
• Слабо выраженный (если имеется) отек сопряженных мягких тканей при отсутствии патологического перелома
• Интенсивное, обычно неоднородное, контрастное усиление
• Признаки, позволяющие провести дифференциальную диагностику с адамантиномой отсутствуют
в) Дифференциальная диагностика остеофиброзной дисплазии:
1. Интракортикальная фиброзная дисплазия (ФД):
• В большеберцовой кости ФД нередко развивается из кортикального слоя:
о При рентгенографии может быть неотличима от ОФД
• Средний возраст несколько выше
• Дифференциальная диагностика проводится гистологически
2. ОФД-подобная адамантинома:
• Описывается также терминами дифференцированная адамантинома и ювенильная адамантинома
• Аналогичные лучевые признаки
• Развивается у пациентов с незрелым скелетом
• ОФД-подобная ткань, но с небольшими скоплениями эпителиальных клеток
• Доброкачественное течение; в гистологическом и поведенческом ряду новообразование располагается между ОФД и адамантиномой
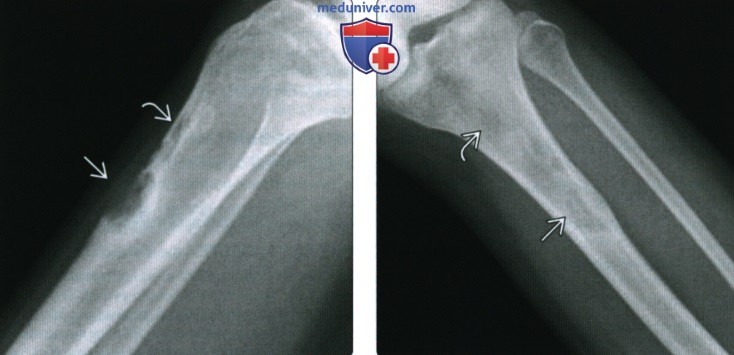
(Справа) Рентгенография в ПЗ проекции, этот же пациент: визуализируется несколько вспученный литический очаг, а проксимальный патологический фокус едва заметен. Дифференциальная диагностика проводится между состояниями с кортикальным расположением патологических очагов большеберцовой кости. 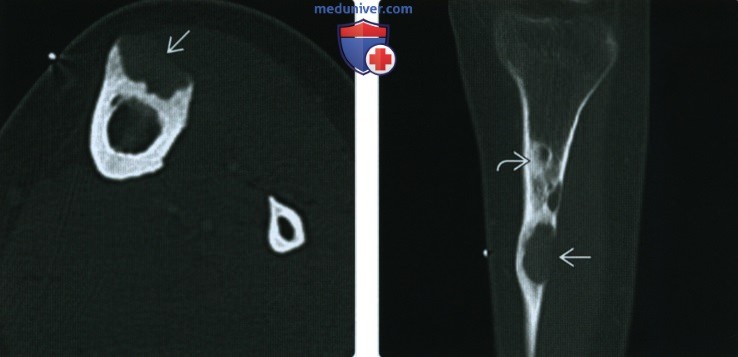
(Справа) КТ, переформатирование, костный режим: визуализируется большая часть очага с выражен но истонченной границей. Визуализируются другие очаги, которые представляют собой отдельные фокусы или расширение исходного очага в проксимальном направлении. Такие признаки могут быть характерны для любых других очагов (ОФД, интракортикальная фиброзная дисплазия, адамантинома). 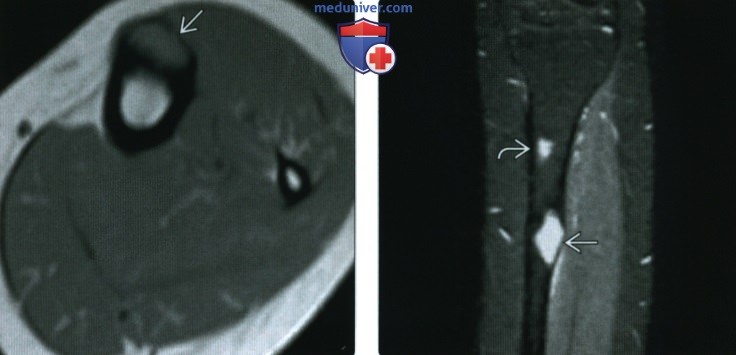
(Справа) МРТ, корональная проекция, режим STIR: первичный очаг характеризуется высокоинтенсивным сигналом, как и проксимальное расширение или второй очаг. В целом признаки патологических изменений в большеберцовой кости соответствуют умеренно агрессивному процессу. Лучевые признаки не позволяют провести дифференциальную диагностику между адамантиномой, ОФД или кортикальной фиброзной дисплазией. По результатам тщательно выполненной биопсии тканей из центра первичного очага была диагностирована ОФД.
1. Общая характеристика:
• Этиология:
о Неизвестна; не ясна природа заболевания: опухоль или дисплазия
2. Макроскопические и хирургические особенности:
• Тусклая или беловато-желтоватая гранулированная поверхность
• Кость более мягкая и ломкая, по сравнению с нормальной
• Кисты не визуализируются
3. Микроскопия:
• В различной степени выраженная фибробластная пролиферация, муаровый рисунок
• Остеоид или костные трабекулы, различные по форме и направленности, окруженные остеобластами:
о Степень кальцификации различна
о Длинные костные спикулы, типичные для ФД отсутствуют
• Строма содержит коллагеновые волокна
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Опухолевидное образование ± боль
о Патологический перелом, возможно формирование ложного сустава
2. Демография:
• Возраст:
о Обычно у детей: в 50% случаев у пациентов младше пяти лет:
— Распространено мнение, что возраст является отличительным признаком; заболевание крайне редко встречается после созревания скелета
— Смещение среднего возраста до 19 лет в одном исследовании с участием пяти пациентов, вероятно, обусловлено наличием одного пациента 63 лет
• Пол:
о М>Ж
3. Течение и прогноз:
• Кюретаж с использованием костного трансплантата обусловливает высокий уровень рецидивов (>60%):
о Особенно, если лечение осуществляется в возрасте до пяти лет
о Рецидив может прогрессировать до ложного сустава
• Тенденция к прогрессированию отсутствует; у пациентов старше 10 лет отмечается стабилизация и спонтанное разрешение
• В литературе сведения о злокачественном перерождении отсутствуют
4. Лечение:
• Ряд опытных хирургов воздерживается от хирургического лечения после тонкоигольной биопсии до завершения периода полового созревания, а затем проводят вмешательство только на крупных очагах
• При необходимости, с учетом агрессивности очага, хирургического лечения, широкая резекция позволит снизить частоту рецидивов до приемлемого уровня
• Если планирование хирургического вмешательства обусловлено теоретической вероятностью прогрессирования в адамантиному, то предпочтительным методом является широкая резекция:
о Уменьшает опасения при непоказательной тонкоигольной биопсии и вероятность рецидивов
е) Диагностическая памятка:
1. Следует учесть:
• Существует мнение, что адамантинома, ОФД-подобная адамантинома и ОФД находятся в одном ряду схожих заболеваний:
о Нередко развиваются агрессивные рецидивы очагов, первично диагностированных как ОФД или ОФД-подобная адамантинома, в результате чего диагноз меняется на адамантиному
о Гистологические, ультраструктурные и цитологические особенности позволяют предположить близкородственную связь заболеваний:
— Сложность хромосомных аберраций увеличивается от ОФД к адамантиноме
— Метастазирование характерно только для адамантиномы
— Имеется предположение о многоступенчатой неопластической трансформации
2. Полезные советы:
• С уверенностью провести дифференциальную диагностику между остеофиброзной дисплазией и адамантиномой на основании лучевых признаков невозможно, поэтому следует учитывать вероятность обоих новообразований:
о Следует провести тщательное исследование ткани, что позволит определить в каком участке спектра находится это новообразование
ж) Список использованной литературы:
1. Jung JY et al: MR findings of the osteofibrous dysplasia. Korean J Radiol. 15(1):114-22, 2014
2. Wick MR et al: Proliferative, reparative, and reactive benign bone lesions that may be confused diagnostically with true osseous neoplasms. Semin Diagn Pathol. 31(1):66-88, 2014
3. Gleason BC et al: Osteofibrous dysplasia and adamantinoma in children and adolescents: a clinicopathologic reappraisal. Am J Surg Pathol. 32(3):363-76, 2008
4. Khanna M et al: Osteofibrous dysplasia, osteofibrous dysplasia-like adamantinoma and adamantinoma: correlation of radiological imaging features with surgical histology and assessment of the use of radiology in contributing to needle biopsy diagnosis. Skeletal Radiol. 37(12): 1077-84, 2008
5. Lee RS et al: Osteofibrous dysplasia of the tibia. Is there a need for a radical surgical approach? J Bone Joint Surg Br. 88(5):658-64, 2006
6. Van der Woude HJ et al: MRI of adamantinoma of long bones in correlation with histopathology. AJR Am J Roentgenol. 183(6): 1737-44, 2004
7. Kahn LB: Adamantinoma, osteofibrous dysplasia and differentiated adamantinoma. Skeletal Radiol. 32(51:245-58, 2003
8. Seeger LL et al: Surface lesions of bone. Radiology. 206(1):17-33, 1998
9. Nakashima Y et al: Osteofibrous dysplasia (ossifying fibroma of long bones). A study of 12 cases. Cancer. 52(5):909-14, 1983
Редактор: Искандер Милевски. Дата публикации: 3.5.2021