Фиброз аорты сердца что это такое
Что такое приобретённый порок сердца? Причины возникновения, диагностику и методы лечения разберем в статье доктора Петрова А. А., терапевта со стажем в 6 лет.
Определение болезни. Причины заболевания
Порок сердца — это органическое поражение клапанов сердца, его перегородок, больших сосудов и миокарда (мышечной ткани сердца). Заболевание приводит к нарушению функции сердца, застою крови в венах, тканях и органах.
Пороки могут быть как врождёнными, так и приобретёнными. Врождённые пороки выявляют в первый год жизни во время диспансеризации с помощью УЗИ сердца.
Изменение клапанов возникает под влиянием следующих причин:
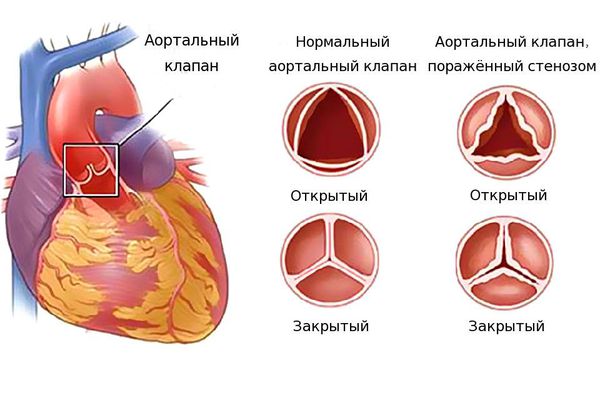
Изменение клапанов проявляется фиброзом (разрастанием соединительной ткани), утолщением створок и кальцинозом (отложением кальция в мягких тканях).
Пороки сердца могут возникнуть в любом возрасте, например после травмы грудной клетки. Но чаще всего заболевание формируется в пожилом возрасте. Это связано с тем, что для воздействия на организм большинства факторов требуется продолжительное время.
Симптомы приобретённых пороков сердца
В большинстве случаев заболевание проходит без симптомов, пока не приведёт к значимому изменению тока крови внутри сердца — ускорению потока или его обратному движению. Это становится причиной нарушения функции сердца и проявляется следующими симптомами:
Другим признаком приобретённых пороков сердца может быть цианоз — синюшное окрашивание кожи и слизистых оболочек разной интенсивности: от лёгкой светло-синей до выраженной синевато-чёрной. Цианоз на губах, кончике носа и кончиках пальцев называют акроцианозом. Он особенно выражен при митральном пороке сердца и получил название «митральный румянец». При аортальных пороках кожные покровы обычно бледные. Это связано с недостаточным наполнением капилляров кровью.
Если застой жидкости происходит в печени и сопровождается разрушением её клеток, то кожные покровы могут приобрести желтушный цвет. Особенно это заметно на белках глаз.
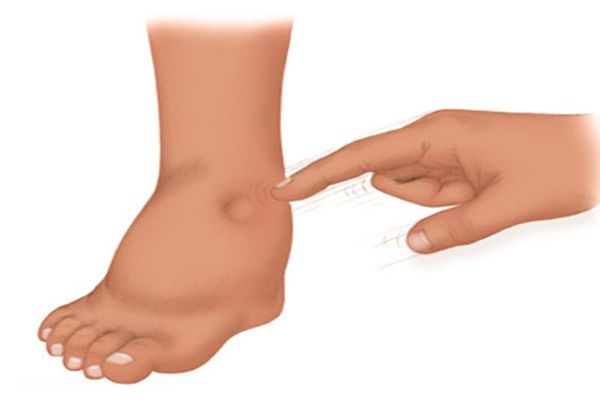
При приобретённых пороках сердца могут появиться отёки. Они выявляются при надавливании большим пальцем в области лодыжек, стопы, крестца и других частей тела.
При выслушивании сердца (аускультации) можно выявить различные шумы. При аускультации лёгких выслушиваются симметричные мелкопузырчатые, напоминающие лопанье пузырьков в газированном напитке влажные хрипы и ослабленное дыхание в нижних отделах.
Патогенез приобретённых пороков сердца
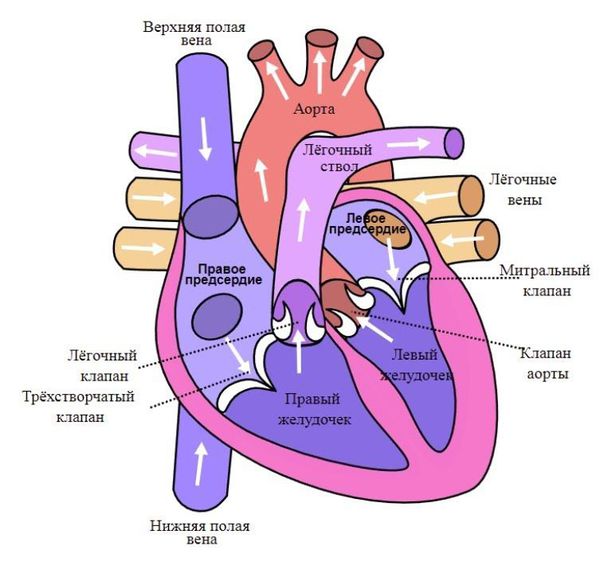
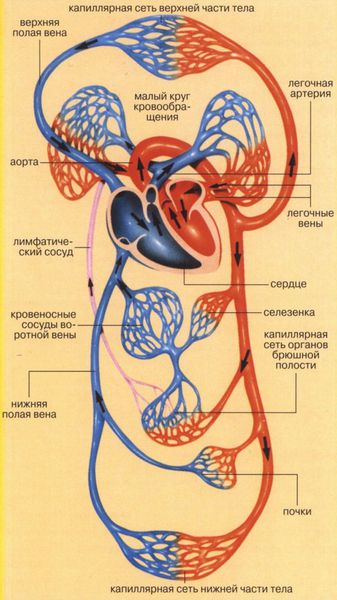
Сердце состоит из двух отделов: левого — артериального и правого — венозного. Артериальная кровь, обогащённая кислородом, течёт в левых отделах сердца, а венозная, обеднённая кислородом кровь, — в правых.
«Левое» сердце состоит из левого предсердия и лёгочных вен, левого желудочка и аорты. «Правое» сердце включает правое предсердие, верхнюю и нижнюю полые вены, правый желудочек и лёгочную артерию. Между предсердиями и желудочками находятся клапаны сердца:
Клапаны, словно двери, пропускают поток крови в одну сторону и не допускают прохода обратно. Если же клапан изменён и при закрытии его образуется щель, то происходит обратный поток крови — регургитация. Щель возникает из-за следующих патологических изменений:
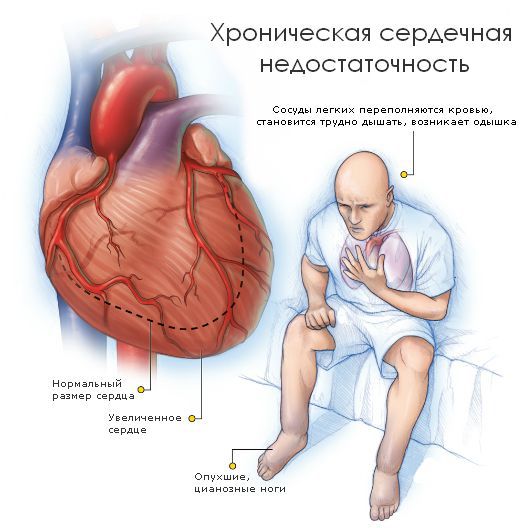
Если же клапан сужен, то это препятствует току крови. Такое состояние называется стенозом. Чаще всего стеноз или недостаточность возникают изолированно в отдельных клапанах, однако возможны ситуации, когда поражены несколько клапанов. Разрушение клапанов приводит к нарушению циркуляции крови, возникновению застойных явлений в малом и большом круге кровообращений. Из-за этого появляются признаки сердечной недостаточности: одышка, отёки, кашель и другие симптомы.
Классификация и стадии развития приобретённых пороков сердца
Существующие классификации приобретённых пороков сердца имеют некоторые различия. Это связано с тем, для каких специалистов они предназначены — кардиологов или кардиохирургов. В общей клинической практике целесообразно использовать классификацию по признакам заболевания в той последовательности, которая принята для постановки диагноза. Наиболее распространено разделение на следующие виды:
Осложнения приобретённых пороков сердца
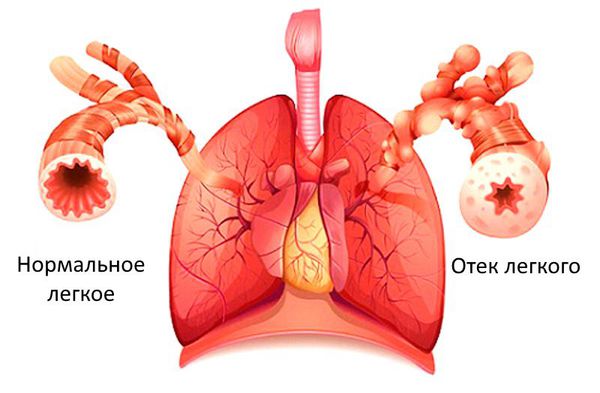
Если застойные явления происходят в малом круге кровообращения, то возникает дыхательная недостаточность и возможен отёк лёгких. Признаком дыхательной недостаточности является одышка при физической нагрузке. Если одышка возникает при нагрузке, которую пациент раньше выполнял без особых усилий, то она является патологической и следует обратиться к врачу.
При структурных изменениях в сердце могут происходить нарушения ритма: частые экстрасистолии (сильные сердечные толчки с «провалом» или «замиранием» после них), мерцательная аритмия (неравномерное учащённое сердцебиение), приступы тахикардии (увеличение частоты сердечных сокращений). Мерцательная аритмия часто возникает при расширении левого предсердия. Это может привести к тромбозу (закупорке сосуда, питающему головной мозг) и в результате — ишемическому инсульту (нарушению мозгового кровообращения), ослаблению мышц или параличу.
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
Другие неинвазивные методы исследования.
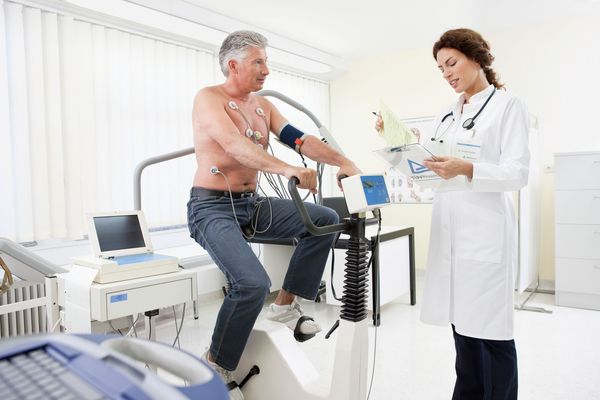
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии. Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение приобретённых пороков сердца
Лекарства, способного запустить обратный процесс и восстановить клапан до первоначального состояния, не существует. С помощью медикаментозного метода лечения возможно лишь повлиять на сердечно-сосудистую систему и снизить риск развития осложнений. В тяжёлых случаях применяют хирургические методы лечения.
Медикаментозное лечение
Цель терапии — устранить причины недостаточности кровообращения, улучшить функциональное состояние миокарда, восстановить нормальную циркуляцию крови, микроциркуляцию (транспорт клеток крови и веществ к тканям и от тканей) и предотвратить повторные расстройства кровообращения. Лечение при хронической недостаточности кровообращения включает полноценное сбалансированное питание и лекарственную терапию.
Основные группы препаратов, применяемых при нарушении в работе клапанов:
1. Ингибиторы АПФ (ангиотензинпревращающего фермента) — эналаприл, лизиноприл, рамиприл, периндоприл, фозиноприл. Препараты блокируют превращение гормона ангиотензина I в ангиотензин II. Ангиотензин II оказывает сосудосуживающее действие и вызывает быстрое повышение артериального давления. Ингибиторы АПФ применяют для лечения артериальной гипертензии, терапии или профилактики сердечной недостаточности.
2. Бета-блокаторы — карведилол, бисопролол, метопролол. Эти препараты снижают артериальное давление и нормализуют ритм сердечных сокращений. Действие вызвано блокированием бета-адренорецепторов, отвечающих за реакцию организма на стресс.
3. Антагонисты минералокортикоидных рецепторов — спиронолактон, эплеренон. Препараты понижают артериальное давление и обладают мочегонным воздействием, уменьшая содержание жидкости в тканях.
Существуют различные варианты пороков сердца, для лечения каждого из них применяют различные комбинации препаратов. Также учитывают сопутствующие патологии и индивидуальные особенности пациента.
Например при преобладании застойных явлений дополнительно назначают мочегонные препараты (фуросемид, торасемид), которые снижают объём циркулирующей крови, уменьшая застойные явления в малом и большом круге кровообращений. При наличии тромбов или при высоком риске их появления применяют антикоагулянты — препараты, снижающие свёртываемость крови (варфарин, ривароксабан, дабигатран, апиксабан).
Относительно недавно был разработан новый класс препаратов — ингибиторы рецепторов ангиотензина-неприлизина (сакубитрил). Основное их действие — это повышение количества пептидов, расщепляемых неприлизином. Препараты увеличивают диурез (объём мочи), натрийурез (выведения натрия с мочой), вызывают расслабление миокарда и препятствуют процессам нарушения структуры и функции сердца.
Хирургическое лечение
При наличии показаний, недостаточной эффективности медикаментозного лечения и отсутствии противопоказаний применяют хирургические методы. Многих пациентов пугает необходимость проведения операции на сердце. В некоторых случаях хирургические методы действительно несут определённый риск, но существуют достаточно безопасные операции не на открытом сердце и без больших разрезов. К таким операциям относится баллонная комиссуротомия при стенозе митрального клапана. Метод состоит в расширении клапана с помощью катетера, проведённого через артерию.
Перед оперативным вмешательством проводят необходимые лабораторные, инструментальные исследования и стабилизируют состояние пациента лекарственными препаратами. При подготовке к операции важно уменьшить одышку, отёки, нормализовать пульс и артериальное давление.
Распространённым хирургическим методом является протезирование искусственным или биологическим клапаном. Существуют и клапан-сохраняющие операции, которые заключаются в пластике повреждённого клапана.
Прогноз. Профилактика
При своевременном обращении пациента к врачу и соблюдении рекомендаций прогноз благоприятный. К каждому случаю врач подходит индивидуально, начиная с подбора медикаментозного лечения и до выбора оперативных методов.
Первичная профилактика приобретённых пороков сердца состоит в предупреждении болезней, приводящих к поражению клапанного аппарата сердца: ревматизма, инфекционных эндокардитов, атеросклероза, сифилиса и более редких патологий, например карциноидной болезни.
Профилактика предполагает ведение здорового образа жизни, который включает:
Фиброз миокарда как основной субстрат тахиаритмий
Академик Ивашкин В.Т.: – Я предоставляю возможность изложить свое представление о фиброзе миокарда как основном субстрате тахиаритмии Оксане Михайловне Драпкиной. Пожалуйста, Оксана Михайловна.
Профессор Драпкина О.М.: – Моя лекция будет, в основном, посвящена такому небольшому разделу фиброза миокарда, а именно фиброзу миокарда как основе тахиаритмий у пациентов именно с артериальной гипертензией. То есть артериальная гипертензия через фиброз, связка с фибрилляцией предсердий, то, что я хотела бы в большей степени отразить сегодня в своей лекции.
Наверное, выбранная тема не случайна, поскольку артериальная гипертензия была, есть и будет, и ее распространенность достаточна. Мы, конечно, одно из лидирующих мест занимаем, но все-таки ситуация далека от идеальной и в США, и в Англии, и просто по Европе. Успехи у нас определенные тоже есть, но, тем не менее, на достигнутом останавливаться нам пока рано.
Чуть больше я сегодня скажу о том пути, который проходит каждый пациент, начиная от повышения артериального давления, казалось бы, сначала эпизодического, как будто бы безобидного, и затем до фибрилляции предсердий. Не секрет, что артериальная гипертензия составляет самый большой процент в генезе причин фибрилляции предсердий.
Если мы посмотрим на эту адаптированную схему, то увидим, что фибрилляция предсердий, фиброз играет и роль инициации фибрилляции предсердий, и в то же время он играет роль одного из компонентов так называемой предсердной болезни или атриомегалии. И вот эта предсердная болезнь проявляет себя часто и суправентрикулярными нарушениями ритма, и фиброзом в предсердиях, который ведет, в свою очередь, к нарушению проведения электрического импульса, потому что импульс начинает совершать такой З-образный ход; к снижению сократительной функции левого желудочка, в том числе, и при синусовом ритме. И часто мы таких пациентов видим с артериальной гипертензией, с хронической сердечной недостаточностью, с сохраненной фракцией выброса.
Еще в 2005 году академиком Ивашкиным было дано определение предсердной болезни, и в то время предсердная болезнь описывалась как первичная или вторичная патология предсердий, которая манифестирует атриомегалией, различными нарушениями ритма и проводимости и симптомами недостаточности кровообращения.
Я сегодня в большей степени остановлюсь на атриомегалии у пациента с артериальной гипертензией, роли фиброза в ней. Как я уже сказала, фиброз – одно из самых первых проявлений предсердной болезни, на наш взгляд, и здесь большую роль играет не только, например, влияние ангиотензина II, но и механическое растяжение. Ангиотензин II стимулирует фактор роста TGFβ, и, как видно на этой схеме, предотвратить начальное проявление фиброза, наверное, легче тогда, когда к нам приходит именно сначала гипертоник, просто с высокими цифрами пока артериального давления и с не столь выраженными структурными изменениями в сердце. Фиброз как морфологическая основа тахиаритмий – мне очень понравилась эта картинка, здесь показан срез легочной вены около ее устья, и вот синим цветом показаны пучки, которые окружают фиброзные соединительные ткани и вплетаются в легочную вену. И поэтому во многих работах доказано, что повышение уровня маркеров фиброзов миокарда коррелирует с риском, например, внезапной смерти у таких пациентов. Поэтому совершенно очевидна профибротическая «связка» – ангиотензин II и трансформирующий фактор роста, когда ангиотензин II не только действует на TGFβ и влияет на фиброз миокарда, причем это действие простирается и за пределы активации только коллагена. Вот это взаимодействие приводит к тому, что фибробласты трансформируются или превращаются в миофибробласты, которые в большей степени ответственны за секрецию белков внеклеточного матрикса. И вот достаточно новые данные говорят о том, что активируется не только сам данный цитокин, но и фактор роста соединительной ткани. И, кроме того, ангиотензин II резко снижает активность матричной металлопротеиназы первого типа, которая тоже ответственна за фиброз миокарда.
И опять я обращаюсь к лекции академика Ивашкина, это тоже было в 2008 году. Здесь, когда он говорил о предсердной болезни, он распределил все факторы, которые влияют на структурно-функциональное ремоделирование, на корригируемые и не корригируемые факторы. Сегодня я остановлюсь только на артериальной гипертензии, она желтым цветом обозначена, как один из важных корригируемых факторов. Я хотела бы поделиться опытом, который приобрела наша клиника, наша кафедра по лечению таких пациентов с фиброзом и с артериальной гипертензией.
Таким образом, данные схемы говорят о том, что все-таки «типичные» антиаритмики не всегда хороши или не всегда хороши одиночно в лечении пациента с артериальной гипертензией, с фиброзом предсердий и с пароксизмальной формой фибрилляции предсердий. Препараты 1С класса, как минимум, не снижают смертность пациентов, а в некоторых исследованиях даже несколько повышают ее. Сегодня была лекция профессора Дощицина, который показал все, тоже хорошо нам известные, побочные эффекты амиодарона. Мы знаем, что это сопряжено с определенными побочными эффектами, ну, и многообещающий препарат дронедарон тоже, в общем-то, не показал своих преимуществ, например, по сравнению с амиодароном, поэтому амиодарон остается нашей палочкой-выручалочкой, таблеткой, к которой в первую очередь тянется рука для лечения пароксизмальной формы фибрилляции.
Соответственно, мы можем сказать, что нужен новый подход. Наверное, первый пункт этого возможного подхода – создание средств, селективно воздействующих на предсердия, это пока будущее. Лечение системных нарушений (гипертензия, пороки сердца и другие изменения) – это настоящее, это мы умеем делать. И использование «атриопротективных» свойств кардиологических препаратов. На самом деле, это не новый класс кардиологических препаратов, очень многое из того, что мы применяем, обладает атриопротективными свойствами. И на первом месте здесь я поставила ингибиторы ангиотензинпревращающего фермента, поскольку ингибиторы ангиотензинпревращающего фермента, которые себя прекрасно зарекомендовали как средства выбора при артериальной гипертензии, как средства выбора при хронической сердечной недостаточности сейчас имеют все большую доказательную базу как средства выбора и для фибрилляции предсердий. Тому есть много оснований. Во-первых, клиницисту и нашему пациенту на руку разгрузка предсердий, то есть снижение преднагрузки у пациентов с жестким миокардом при лечении ангиотензинпревращающими ферментами. Антифибротическое и противовоспалительное действие. Влияние на электрофизиологические эффекты и предупреждение ремоделирования предсердий, а также достаточно скромная, но все же выраженная антисимпатическая активность.
В рекомендациях Европейского общества кардиологов 2010 года по тому, как вести себя у пациентов с фибрилляцией предсердий, мы видим, что в первичной профилактике на первое место выходят ингибиторы АПФ и блокаторы ангиотензиновых рецепторов, поскольку это приводит к снижению развития фибрилляции предсердия на 30-45% по сравнению с плацебо. И такое же соотношение отмечается у пациентов с артериальной гипертензией и гипертрофией левого желудочка. Тоже очень высок потенциал статинов, но здесь надо знать, что статины на фиброз влияют как бы двояко. Есть данные, что фиброз в миокарде они несколько уменьшают, а фиброз в атеросклеротический бляшке, наоборот, несколько активируется.
И вот также данные, которые были опубликованы в журнале (сноска показана на слайде). Действительно, фиброз на фоне применения блокаторов ренин-ангиотензин-альдостероновой системы снижается, и первым в этом слайде стоит лизиноприл, причем мы видим, что 9-процентное снижение фиброза (это экспериментальная работа) отмечается через шесть месяцев. Далее идет периндоприл – здесь уже 12 месяцев следят за моделями. И лозартан – тоже 12 месяцев, тоже мы видим существенное снижение фиброза миокарда.
Давайте вернемся к нашим реалиям и посмотрим, что представляет собой стандартный российский пациент. Это пациенты нашей клиники. Не то, что мы их искали, мы просто прошлись по палатам. Это артериальная гипертензия, это часто метаболический синдром или ожирение, где-то треть пациентов, 30% (об этом говорит и статистика, не только российская, но и мировая) – это пациенты с сохраненной фракцией выброса, с жестким миокардом. Поэтому здесь есть все основания выбрать именно ингибиторы ангиотензинпревращающего фермента, которые влияют на все те изменения, которые могут отмечаться у пациента с этим пучком заболеваний, которые были представлены на предыдущем слайде. Побудительным моментом было то исследование, результаты которого я приводила несколько слайдов тому назад, где был лизиноприл, где был периндоприл, где был лозартан. И мы решили посмотреть, насколько лизиноприл так же эффективен, или менее эффективен по сравнению с периндоприлом в плане того, чтобы уменьшить уровень и систолического, и диастолического давления и посмотреть косвенные признаки, по которым можно судить о фиброзе предсердий, а именно – по объему левого предсердия, по сократительной функции левого предсердия. Мы поставили цель – сравнить эффективность лизиноприла в качестве монотерапии и в качестве фиксированных комбинаций с такими же, похожими комбинациями периндоприла у пациентов с артериальной гипертензией. Здесь представлена схема данного исследования, было скринировано 100 больных с артериальной гипертензией высокого риска; больные в возрасте от 18 до 65 лет; отменялась, где это было возможно, предыдущая антигипертензивная терапия. В исследование вошли 72 пациента, 38 – в группе, основанной на лечении лизиноприлом, и 34 – в группе, основанной на применении периндоприла. Было проведено 4 визита, последний визит заканчивался через 12 недель, и вы видите, уважаемые коллеги, что мы исследовали не только динамику уровня артериального давления, мы пытались посмотреть изменение толщины комплекса интима-медиа, для чего делали УЗДГ сонных артерий. Естественно, суточное мониторирование артериального давления, оценивали липидный профиль и показатели инсулинорезистентности. Я сегодня приведу лишь некоторые данные этого исследования.
Критерии включения я уже сказала, не буду на них останавливаться так же, как и на критериях исключения – это любое нестабильное заболевание, которое могло предотвратить, или помешать нам провести пациента согласно данного дизайна. Методы исследования были обще клинические, инсулин крови, тест НОМА каждому определялся, определяли мы и тест Quike, но поняли, что на тест НОМА нам удобнее было опираться. Электрокардиографическое исследование, как я уже сказала, УЗДГ сонных артерий и детальное эхокардиографическое исследование с оценкой диастолической функции. Вот портрет наших пациентов, средний возраст – 50; и мужчины, и женщины; достаточно долго они страдают артериальной гипертензией, шесть с половиной лет; давление при включении в исследование – 161/95. Вы видите, уважаемые коллеги, что практически 85% – 83,3% пациентов имели дислипидемию, у них был высокий уровень холестерина липопротеинов низкой плотности, у 11% был сахарный диабет, это были тучные пациенты, средний индекс массы тела составил 33 килограмма на метр в квадрате. У этих пациентов был не только стеатоз печени, но и у 36% – неалкогольный стеатогепатит.
И вот исходные параметры эхокардиографии у данных пациентов. Во-первых, я хочу обратить внимание, что масса миокарда составила, в среднем, 219 грамм, это больше нормы. У них была очень умеренная, но все же симметричная гипертрофия межжелудочковой перегородки и задней стенки левого желудочка. Фракция выброса была сохранна – 62. Очень интересной находкой (но я сегодня не дам ей объяснения) была прослойка в эпикарде жировой ткани, которой мы сейчас тоже очень активно занимаемся на кафедре. И объем левого предсердия был тоже несколько выше – 59 миллилитров.
Диастолическая функция была у всех пациентов, которых включали в исследование. Я хочу сказать, что согласно европейскому алгоритму диагностики пациентов с диастолической функцией, мы проводили и традиционное исследование трансмитрального потока, и тканевую допплерографию, наш очень хороший аппарат сейчас позволяет это делать. Мы проводили ультразвуковое исследование внечерепных отделов сонных артерий, измеряли согласно протоколу толщину комплекса интима-медиа, и мы видим, что у включенных в исследование пациентов средняя толщина составила 1,8. Норма – до 0,9, соответственно, у них уже было изменено это соотношение. И наличие атеросклеротической бляшки у пациентов в 28% случаев.
Академик Ивашкин В.Т.: – Мы здесь наблюдаем за общей сонной артерией, измеряем внутреннюю сонную артерию и наружную сонную артерию.
Профессор Драпкина О.М.: – Да. Измеряем вот здесь, где специально показано желтой стрелочкой, внизу, толщина комплекса интима-медиа.
Этот слайд я привожу лишь для того, чтобы показать, что и по уровню глюкозы, и по уровню холестерина, в принципе, несколько тяжелее пациенты по уровню артериального давления и по индексу массы тела, несколько тучнее, скажем так, были в группе лизиноприла. Проводилось исследование инсулинорезистентности, и мы говорили об инсулинорезистентности тогда, когда индекс НОМА составлял более 2,5. Мы тоже видим, что здесь нет разницы по этому показателю между двумя сравниваемыми группами.
Мы провели мониторирование артериального давления всем пациентам и выявили определенные особенности клинического течения артериальной гипертензии при метаболическом синдроме у данных пациентов. Во-первых, их отличало то, что была выражена систоло-диастолическая артериальная гипертензия в дневные часы, причем, в большей степени повышалось именно систолическое артериальное давление. Кроме того, тучных гипертоников отличало то, что повышались индексы гипертонической нагрузки в дневные, и особенно, в ночные часы. У них не происходило должного снижения уровня ночного давления, то есть они, грубо говоря, составляли группу нон-дипперов.
И таким образом, очень коротко, уважаемые коллеги, позвольте представить данные. Это начальные данные, не все еще обсчитано. Вот динамика систолического артериального давления на фоне лизиноприла и его комбинаций с гидрохлортиазидом и с амлодипином. Мы видим, что все пациенты во всех группах достигли целевого значения артериального давления, и естественно, вот эта дельта больше всего отмечалась в группе пациентов, которые принимали Экватор, я напомню, что это лизиноприл вместе с амлодипином. Это естественно, поскольку эти два мощных антигипертензивных препарата и дают самый весомый антигипертензивный эффект. То же самое было и по уровню диастолического артериального давления, мне бы хотелось отметить, что статистическая достоверная разница отмечалась только в группе комбинированной терапии, последние четыре столбика, лизиноприл вместе с амлодипином. Через 12 недель здесь отмечена степень снижения артериального давления в группе пациентов, которые принимали лизиноприл и лизиноприл с гидрохлортиазидом, и тоже мы видим, что отмечается статистическая достоверная разница по уровню систолического давления, и нет этой статистической достоверной разницы по уровню диастолического давления на фоне усиления лизиноприла гидрохлортиазидом.
Что касается такого сравнительного анализа «лоб в лоб», у нас оказалось, что лизиноприл оказывал несколько больший антигипертензивный эффект по сравнению с периндоприлом как по уровню систолического, так и по уровню диастолического давления.
И сейчас несколько слайдов по поводу того, что мы получили, и по этим показателям мы косвенно судили о возможности влияния на фиброз миокарда, регресс гипертрофии левого желудочка отмечался и в группе лизиноприла, и в группе периндоприла. Уменьшение объема левого предсердия также отмечалось в двух группах пациентов, которые были на лизиноприле и на периндоприле, но, мы видим зеленые столбики, несколько больше он отмечался в группе периндоприла. И улучшение диастолической функции тоже мы видели. Вот здесь улучшение диастолической функции происходило в большей степени у пациентов, которые находились на диротоне, по-видимому, это было связано с лучшим антигипертензивным эффектом, который мы продемонстрировали в данном исследовании, показали на предыдущих слайдах.
Никакого изменения в толщине комплекса интима-медиа до лечения и после лечения через три месяца не произошло ни в одной группе, и мы видим, что с 1,08 вот это соотношение изменилось всего лишь до 1,078.
И, наконец, отмечалась степень снижения инсулинорезистентности. Мы здесь видим первый столбик – это глюкоза, второй – это инсулин, и третий – НОМА тест, это дельта. Дельта – минус 10 по глюкозе, минус 7 по уровню инсулина и минус 2,2 НОМА тест представили пациенты, которые находились на данной терапии.
Таким образом, мы можем сказать, что данное исследование показало начальные проявления управления гипертонией. И мы можем сделать определенные выводы, первые выводы, что применение препаратов на основе лизиноприла у пациентов с сочетанием артериальной гипертензии, неалкогольной жировой болезни печени совершенно четко приводило к улучшению и снижению уровня систолического и диастолического давления, гипертрофии левого желудочка, размеров предсердий, улучшалось диастолическое расслабление и, скажем так, не изменялись, а даже улучшались показатели липидного инсулинового обмена. Я хочу сказать, что пациенты были на статинах тоже. Конечно, это не заслуга ни лизиноприла, ни периндоприла.
И закончить свое выступление я хочу словами о том, что мы будем заниматься предсердной болезнью, мы будем заниматься атриомегалией. Жизнь заставляет нас заниматься этой проблемой, потому что и гипертоников становится больше, и, соответственно, вопросы фиброза тоже будут нами анализироваться, и мы хотим, чтобы они были достаточно понятны, потому что этим занимались и наши предшественники. В своих клинических лекциях Сергей Петрович Боткин уже тогда давал определение этой предсердной болезни. Он говорил, что достаточно уже одной слабости предсердия, чтобы в нем происходил застой крови, а также и в венах в него впадающих, которые таким образом расширяются, клапаны их становятся недостаточными и даются условия для появления этой ундуляции. Имелась в виду ундуляция шейных вен, которую мы наблюдаем в различных формах ослабленной деятельности сердца и недостаточно быстрого опорожнения предсердий. Так что предсердная болезнь и атриомегалия есть.