Фибролипоматоз почек что такое
Доброкачественные опухоли
Доброкачественные опухоли почки
Опухоль почки в 91-95% наблюдений представлена злокачественным новообразованием, чаще всего аденокарциномой. В 9-5% доброкачественными опухолями: эпителиальными (аденома, онкоцитома), и мезенхимальными (ангиомиолипома, липома, лейомиома). Учитывая низкую распространенность доброкачественных опухолей почки, отдельные статистические данные отсутствуют. По данным Центрального НИИ организации и информатизации здравоохранения заболеваемость опухолями почки (включая злокачественные и доброкачественные) возрастает с каждым годом, и находится на уровне 12-13 человек на 100 тыс. населения.
Аденома – наиболее распространенное доброкачественное образование почки. Этиология не известна, однако у курильщиков риск заболевания выше. По гистологическому строению аденома почечной паренхимы очень похожа на высокодифференцированный почечно-клеточный рак, поэтому существует гипотеза, что она является ранней формой аденокарциномы. Аденома почки не проявляет себя какими-либо специфическими симптомами. Опухоль растет медленно, не метастазирует, не прорастает в соседние органы. Наиболее оптимальным методом диагностики является компьютерная томография, однако дооперационная дифференциальная диагностика от других опухолей данной локализации не возможна. В некоторых случаях возможно использование биопсии почки. Лечение аденомы почки заключается в хирургическом удалении опухоли, предпочтение отдается органосохраняющим пособиям (резекция почки, лапароскопическая резекция почки). Прогноз в отношении безрецидивной выживаемости благоприятный.

Диагностика ангиомиолипомы почки
Лечение подразумевает динамическое наблюдение при опухолях менее 4 см, в остальных случаях больным с ангиомиолипомой показана резекция почки. Прогноз благоприятный.
Доброкачественная опухоль онкоцитома почки
Онкоцитома – доброкачественная опухоль почки, которая развивается из эпителия проксимальных собирательных канальцев. Этиология данного заболевания неизвестна, однако у пациентов с отягощенным семейным анамнезом наследственности онкоцитомы отмечается повышенный риск развития данной опухоли. Также при синдроме Birt-Hogg-Dube отмечается повышенный риск возникновения опухоли почки (15-30%). Данный синдром также сочетается с частым возникновением доброкачественных опухолей волосяных фолликулов и кистами легких. Клиническая картина сходна с раком почки, т.е. может проявляться болью, пальпируемым образованием и примесью крови в моче. Наличие клинических признаков напрямую связано с размером опухоли. Диагностика – при компьютерной томографии специфичным симптомом служит наличие зоны пониженной плотности в центре опухоли, напоминающей спицы колеса или звезду. Лечение – оптимальным вариантом является резекция почки с опухолью. Прогноз благоприятный.
Доброкачественная опухоль лейомиома почки
Лейомиома – доброкачественная опухоль, исходящая из мышечных волокон. Этиология неизвестна. Клиническая картина зависит от размера опухоли и может проявляться болью и пальпируемым образованием. Характерных диагностических особенностей нет. Опухоль следует дифференцировать от рака почки. Лечение заключается в оперативном удалении опухоли, предпочтение отдается резекции почки. Прогноз благоприятный.
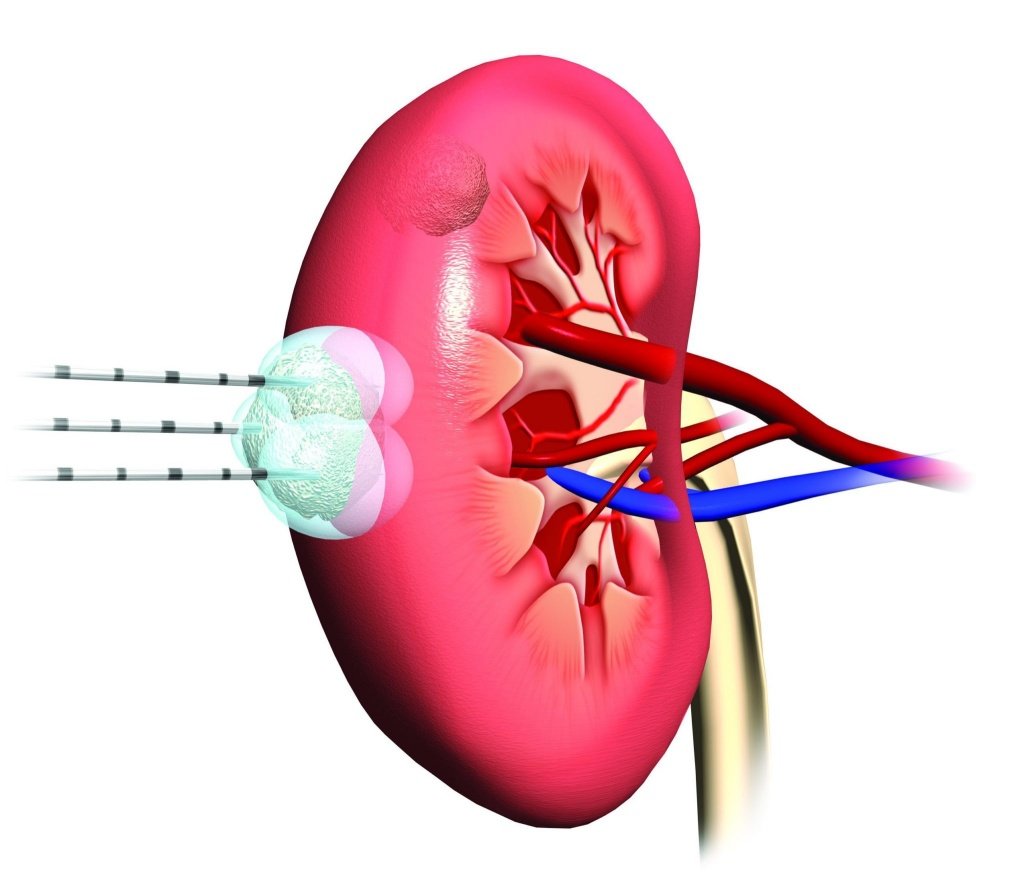
Ангиомиолипома почки
Ангиомиолипома левой или правой почки – что это такое? Ангиомиолипома – доброкачественная опухоль почки, которая наиболее часто встречается в практике урологов Юсуповской больницы. Гистологически представлена толстостенными кровеносными сосудами, гладкомышечными волокнами и зрелой жировой тканью в различных количественных соотношениях. Ангиомиолипома почки имеет код в МКБ-10 D30.
В Юсуповской больнице созданы все условия для лечения больных ангиомиолипомой почки:
Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук и врачи высшей категории. Ведущие нефрологи коллегиально принимают решение в отношении тактики ведения пациентов с ангиомиолипомой почки.
Причины ангиомиолипомы почки
Учёные до сих пор не установили, является ли изолированная форма ангиомиолипомы врожденным пороком развития (гамартомой) или истинной опухолью. Сторонники гамартомологической теории предполагают, что липома почки возникает из различных групп зрелых клеток, которые мигрировали в процессе органогенеза. Присутствие в опухоли зрелых тканей различного эмбрионального происхождения говорит в пользу данного варианта патогенеза. Некоторые факты свидетельствуют о том, что ангиомиолипома является истинной опухолью почки. На неопластическую природу новообразования косвенно указывают случаи местноинвазивного роста, сосудистой инвазии, поражения лимфоузлов. Редко ангиомиолипома почки трансформируется в злокачественное новообразование.
Симптомы и диагностика ангиомиолипомы почек
Различают 2 основных клинических варианта ангиомиолипомы: форма, которая сочетается с туберозным склерозом (болезнь Бурневилля-Прингла), и спорадическая липома почки. Болезнь Бурневилля относится к наследственным заболеваниям. В 50% случаев наследуется по аутосомно-доминантному типу. В остальных случаях заболевание связано с мутацией генов. Болезнь манифестирует в раннем детском возрасте и характеризуется классической триадой симптомов:
У 40-80% больных туберозным склерозом встречается ангиолипома почек. Преимущественно патологический процесс развивается в обеих почках. Множественные образования приводят к развитию почечной недостаточности. Почечная ангиомиолипома, ассоциированная с болезнью Бурневилля, может сочетаться с почечно-клеточным раком.
Обе разновидности ангиомиолипомы почек могут быть как бессимптомными, так и вызывать выраженную симптоматику, которая требует лечебных мероприятий. Наличие клинических проявлений зависит от размеров опухоли. Липома до 5 см в диаметре обычно протекает бессимптомно. Новообразования больших размеров могут вызывать боли, обусловленные кровоизлияниями в опухоль, сдавлением окружающих органов и тканей. Приблизительно у 10% больных с опухолями больших размеров происходит спонтанный разрыв ангиомиолипомы с массивными забрюшинными кровотечениями. Развивается клиническая картина геморрагического шока и острого живота.
Ведущую роль в диагностике ангиомиолипомы играют ультразвуковое исследование (УЗИ) и компьютерная томография (КТ). Опухоли характеризуются сочетанием гиперэхогенности при УЗИ и наличием жировых низкоплотных включений, которые выявляют при КТ. Ангиографическая картина при ангиомиолипоме вариабельна. Специфическим признаком заболевания считается наличие хорошо васкуляризированной опухоли с множественными мешотчатыми псевдоаневризмами и спиралевидно закрученными сосудами.
До недавнего времени считалось, что характерные черты, которые выявляются при УЗИ, являются характерными только для этого заболевания. Однако современные исследования показали, что в 12% случаев опухолевый узел при почечно-клеточном раке может быть гиперэхогенными и симулировать ангиомиолипому при УЗИ. В основном это относится к новообразованиям до 3 см в диаметре. Если во время ультразвукового исследования выявляют ангиомиолипому почки диаметром 0,5 см, нефрологи Юсуповской больницы для подтверждения диагноза обязательно делают компьютерную томографию.
Лечение ангиомиолипомы почек
Часто пациенты спрашивают: «Если выявлена липома на почке, насколько это серьёзно?» При наличии ангиомиолипомы независимо от размеров образования пациенты нуждаются в хирургическом лечении. Учитывая доброкачественный характер опухоли, урологи Юсуповской больницы стремятся выполнять органосохраняющие операции даже в случае множественных опухолевых узлов.
При сомнении в диагнозе производят срочное гистологическое исследование. При ангиомиолипомах больших размеров (больше 5 см в диаметре) ввиду возможных геморрагических осложнений, а также при опухолях, которые проявляют себя клинически, выполняют по возможности органосохраняющее хирургическое вмешательство или суперселективную эмболизацию сегментарных артерий почки, которые кровоснабжают опухолевый узел. Тромбоз почечной и нижней полой вен растущей AMJI является прямым показанием к незамедлительной операции. Это обусловлено двумя факторами: во-первых, угрозой развития тромбоэмболических осложнений; во-вторых, возможной злокачественной природой опухолевого тромба в случае сочетания AMJI с почечно-клеточным раком.
У больных туберозным склерозом липомы почек преимущественно множественные, двусторонние, чаще имеют осложнённое течение и сочетаются с почечно-клеточным раком. По этой причине хирурги Юсуповской больницы относятся к ним насторожено и проявляют индивидуальный подход к пациентам этой группы. Тактика лечения определяется индивидуально. Для того чтобы пройти обследование на предмет наличия ангиомиолипомы почек, звоните по телефону. После установки диагноза врачи примут решение о выборе метода лечения заболевания.
Замещающий почку липоматоз
Нечипоренко А.Н., Нечипоренко Н.А., Василевич Д.М., Басинский В.А., Нечипоренко А.С., Гавина Н.Л.
Сведения об авторах:
ВВЕДЕНИЕ
Замещающий почку липоматоз (ЗПЛ) – осложнение хронического, длительно существующего калькулезного пиелонефрита, проявляющееся экспансивной пролиферацией жировой ткани почечного синуса, распространяющейся на паранефральную клетчатку с увеличением ее массы, а также атрофией почечной паренхимы и резким нарушением функции почки.
Процесс имитирует жирсодержащую опухоль в воротах почки (липому, ангиомиолипому, липосаркому), вовлекающую в процесс саму почку и паранефральную клетчатку 1.
Примерно в 80% случаев ЗПЛ развивается у пациентов, длительно страдающих камнями почки с гидронефрозом и хроническим пиелонефритом. Таким образом, в основе развития ЗПЛ лежит хронический калькулезный пиелонефрит.
В русскоязычной литературе ЗПЛ еще не выделяется в отдельную форму вторичного хронического пиелонефрита и сам термин редко употребляется, но урологи во время операций по поводу хронического калькулезного пиелонефрита, диагностированного по результатам клинического обследования и экскреторной урографии, нередко встречаются с избыточным образованием жировой ткани в воротах почки и избыточным образованием жировой ткани, окутывающей почку со всех сторон. Такие морфологические изменения паранефральной клетчатки трактуются как хронический фиброзно-липоматозный педункулит и паранефрит, возникающие вследствие лоханочно-синусных экстравазатов, что обусловливает проникновение мочи и продуктов воспаления в синус почки с последующими изменения в его клетчатке. И только широкое внедрение в практику методов визуализации: ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) позволило выявить специфические признаки изменений в паренхиме почки, в клетчатке синуса почки и паранефральной клетчатке с увеличением ее массы, указывающие на возможное развитие ЗПЛ. Так, при УЗИ почек признаком ЗПЛ является увеличение центрального эхокомплекса почки с атрофией ее паренхимы, а при КТ и МРТ выявляется избыточное развитие жировой ткани как в синусе почки, так и в паранефральной области 8.
КЛИНИЧЕСКИЙ СЛУЧАЙ
С целью подтверждения особенностей клинического течения и результатов специальных методов обследования при ЗПЛ приводим наше наблюдение.
Пациент Х., 70 лет, поступил в клинику с жалобами на боли в поясничной области слева, наличие гнойного свища в области старого послеоперационного рубца в поясничной области слева, эпизоды повышения температуры тела до 38°С.
Из анамнеза: 25 лет назад оперирован по поводу камня лоханки левой почки. После операции периодически отмечал боли в поясничной области слева, эпизоды повышения температуры тела до 38°С. Эти состояния объяснялись обострением хронического пиелонефрита и купировались назначением курсов антибактериальной терапии. В 2005 году при выполнении УЗИ почек в период очередного обострения пиелонефрита был диагностирован рецидивный камень в левой почке. Из сопутствующих заболеваний у пациента выявлен сахарный диабет II типа. Камень увеличивался в размерах, но от предлагавшегося лечения пациент воздерживался. В 2015 году был диагностирован абсцесс в паранефральном пространстве слева. Абсцесс вскрыт и дренирован. После операции образовался свищ в поясничной области слева с умеренным гнойным отделяемым. От предлагавшегося оперативного лечения пациент отказывался.
Объективно: состояние средней тяжести, кожные покровы и видимые слизистые бледные. Лимфатические узлы не увеличены. Пульс 75 в 1 мин. АД 150/70 мм рт. ст. Живот мягкий, умеренно болезненный в левом подреберье, при глубокой пальпации в указанной области нечетко определяется плотное неподвижное образование, уходящее в подреберье. Симптом Пастернацкого положителен слева.
Данные лабораторных исследований. Общий анализ крови: эритроциты – 3,0х1012/л, гемоглобин – 90 г/л, лейкоциты – 16,5х109/л, нейтрофилы палочкоядерные 7%, нейтрофилы сегментоядерные 70%, лимфоциты 13%, моноциты 9%, эозинофилы 1%, СОЭ – 67 мм/ч.
Биохимический анализ крови: общий белок – 75 г/л, мочевина – 7,8 ммоль/л, креатинин – 136 мкмоль/л, билирубин общий – 10,4 мкмоль/л, глюкоза – 8,4 моль/л; натрий – 143 ммоль/л; калий – 5,4 ммоль/л; хлориды – 108 ммоль/л, АсАТ – 20 Ед/л, АлАТ – 23 Ед/л, амилаза – 42 Ед/л; С-реактивный белок – 84,2 мг/л, фибриноген – 10,4 г/л.
Общий анализ мочи: плотность – 1011, белок – 0,142 г/л, лейкоциты – 80 в п/з; бактерии – +++.
В посеве мочи роста микрофлоры не выявлено.
УЗИ почек: правая почка 122х50 мм, толщина паренхимы 14 мм. Эхоструктура паренхимы неоднородная за счет рубцово-склеротических изменений и кист диаметром до 22 мм в верхнем сегменте почки. Верхняя группа чашечек выполнена коралловидным конкрементом 46х42 мм.
Левая почка – 160х72 мм, паренхима истончена (9-11 мм), четко во всех отделах не дифференцируется, контуры почки бугристые, эхогенность паренхимы смешанная. Вся чашечно-лоханочная система выполнена коралловидным конкрементом. Чашечки расширены и заполнены содержимым неоднородной плотности (гной). Позади левой почки неправильной формы образование 130х61 мм с жидкостным содержимым неоднородной плотности (абсцесс).
КТ почек. Правая почка 65х128 мм, резко деформирована за счет истончения паренхимы верхней половины с кистозной трансформацией. Толщина паренхимы в среднем и нижнем сегментах почки до 25 мм, обычной плотности. Верхняя группа чашечек выполнена коралловидным конкрементом (до 50 мм). На 30 минуте нижняя и средняя группы чашечек, лоханка и видимая часть мочеточника контрастированы. Паранефральная клетчатка – без особенностей.
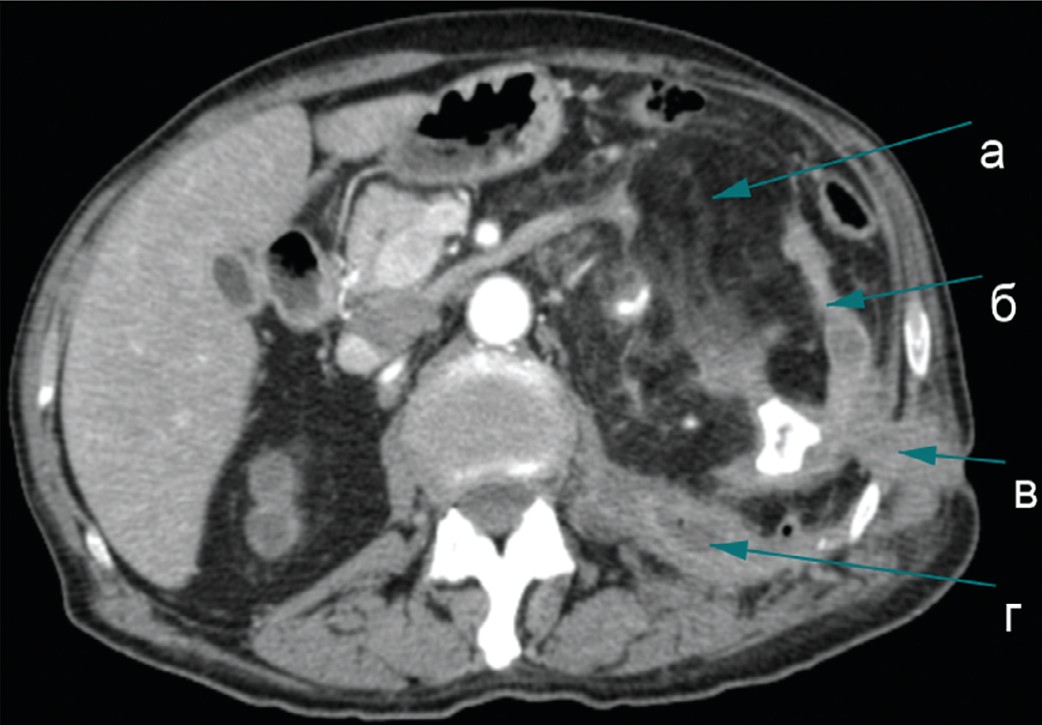
Левая почка 70х133 мм, резко деформирована, с признаками гидронефротической трансформации, паренхима истончена (5-8 мм), чашечно-лоханочная система тотально выполнена коралловидными конкрементами – наибольший непосредственно в лоханке (мах 38 мм). В толще измененной паренхимы и рядом с конкрементами в нижней группе чашечек визуализируются пузырьки газа. В воротах почки имеется массивная жировая структура размером 73х99х153 мм оттесняющая кпереди фасцию Героты, а также почечную вену, «раздвигающая» артериальные сосуды почки. Между задней поверхностью почки и левой поясничной мышцей локализуется образование неправильной формы 40х69х123 мм с жидкостным компонентом неоднородной плотности в центре (гной), а также с наличием пузырьков газа в верхних отделах где отмечается свищевой ход, идущий до кожи поясничной области. Диаметр свищевого хода 9 мм (рис. 1).
Заключение: МКБ, коралловидные камни обеих почек. Кистозная трансформация верхнего сегмента правой почки. Гидронефроз слева III ст., паранефральный абсцесс слева с наружным свищевым ходом; образование жировой плотности в воротах левой почки (подозрительное на ангиомиолипому с большим экстраренальным компонентом).
МРТ почек. Правая почка 95х62х81 мм. Паренхима почки сохранена по толщине в нижнем и среднем сегментах до 18 мм, в верхнем сегменте определяется неравномерное истончение паренхимы до 8-12 мм, с жидкостными скоплениями до 16 мм, с ограничением диффузии (гнойное содержимое). В верхнем сегменте почки камень до 3 см.
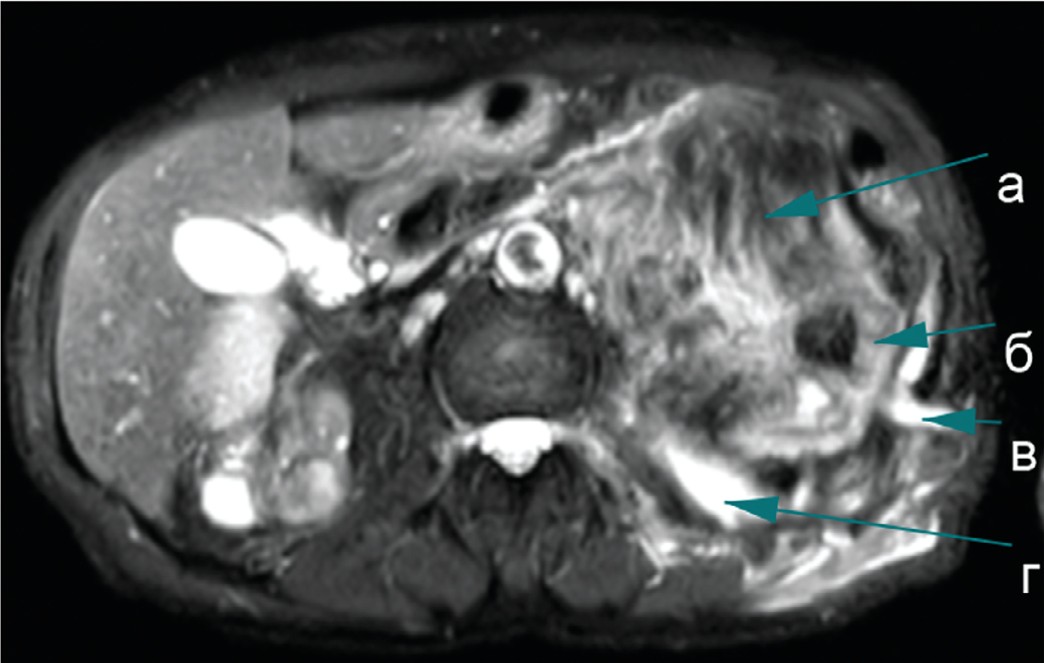
Левая почка 132х61х69 мм. Паренхима слева резко истончена, расширена верхняя группа чашечек, с высокобелковым содержимым с ограничением диффузии (гной), в верхней чашке определяется конкремент до 20 мм. В воротах левой почки определяется образование неоднородной структуры, с преимущественным преобладанием жировой ткани, размерами около 94х71х88 мм. В структуре образования прослеживаются ветви почечной артерии, почечная вена оттеснена кпереди. В просвете лоханки коралловидный конкремент. Между левой почкой и поясничной мышцей определяется полое толстостенное образование (99х64х33 мм), содержащее высокобелковую жидкость (гной). Это образование связано свищевым ходом с кожей поясничной области (рис. 2).
Заключение. МР-картина конкрементов левой почки. Пионефроз слева. Паранефральный абсцесс (свищевая форма). Новообразование левой почки, вероятнее ангиомиолипома. Ограниченное скопление жидкости в верхнем полюсе правой почки (сегментарный гидронефроз) воспалительного характера.
Диагноз: МКБ (коралловидные камни обеих почек). Хронический двусторонний пиелонефрит, пионефроз слева, гнойный паранефрит свищевая форма.
Операция. Люмботомия слева, нефрэктомия, вскрытие паранефрального абсцесса, дренирование забрюшинного пространства.
При ревизии забрюшинного пространства установлено следующее: почка окружена мощной жировой капсулой. Паренхима определяется в полюсах почки, истончена, пальпаторно определяются очаги флюктуации. Средний сегмент представлен плотной жировой тканью, выраженный педункулит. Паранефральная клетчатка в области полюсов почки плотная, толщиной 2-3 см. В ретроренальном пространстве вскрыт абсцесс, выделилось до 60 мл гноя. Выполнена нефрэктомия.
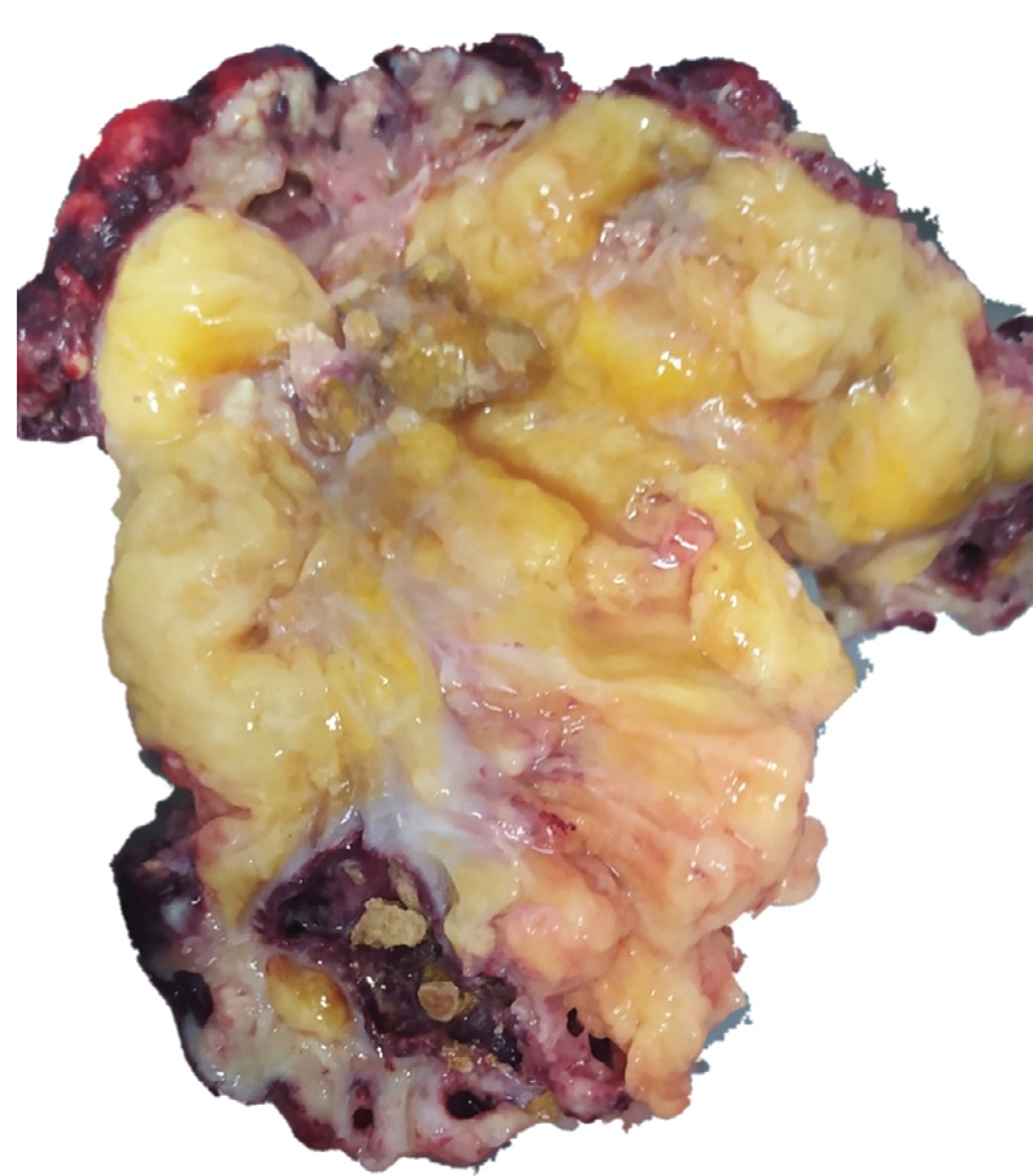
Макропрепарат: левая почка с паранефральной клетчаткой 17х11х7 см, в лоханке коралловидный камень. Паренхима почки серо цвета с очагами некроза. На разрезе левой почки определяется опухолевидное образование желтого цвета до 3-х см с абсцессом в центре (рис. 3).
Рис. 3. Удаленная левая почка (макропрепарат). Средний сегмент паренхимы замещен жировой тканью
Fig. 3. The removed left kidney (macrodrug). The middle segment of the parenchyma is replaced by adipose tissue
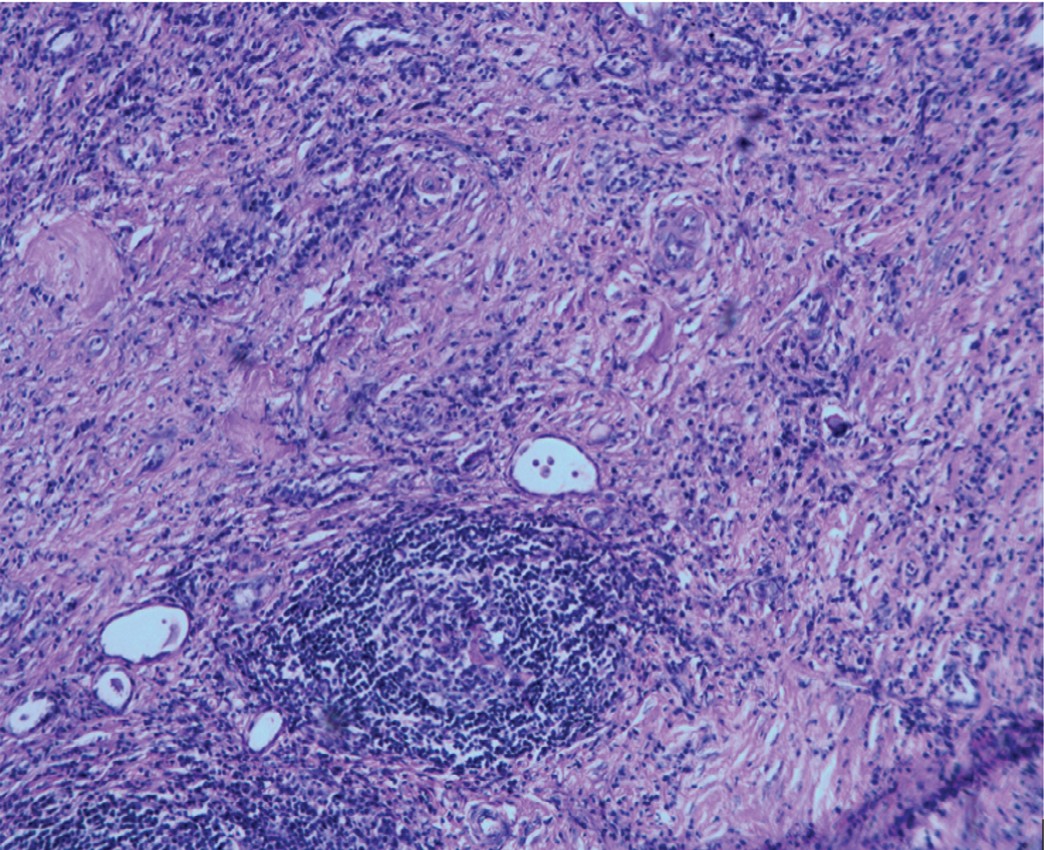
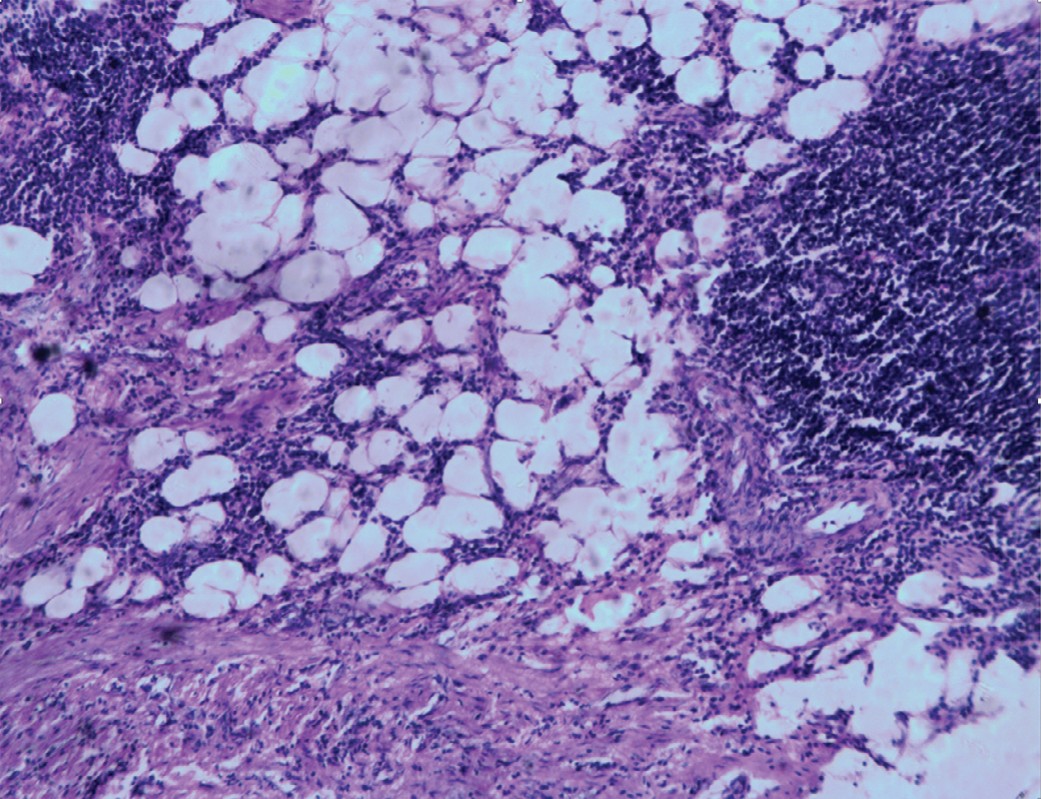
Микроскопическое заключение: хронический активный пиелонефрит с выраженным нефросклерозом и атрофией паренхимы почки (рис. 4), в области узла жировая ткань с обширными полями фиброза и хроническим воспалением (рис. 5).
Рис. 4. Хронический пиелонефрит с нефросклерозом и атрофией паренхимы. Окраска гематоксилином и эозином. Увеличение 100
Fig. 4. Chronic pyelonephritis with nephrosclerosis and parenchyma atrophy. Hematoxylin and eosin stain. Magnification 100
Рис. 5. В области узла хроническое воспаление и фиброз жировой клетчатки. Окраска гематоксилином и эозином. Увеличение 200
Fig. 5. In the area of the node, chronic inflammation and fibrosis of adipose tissue. Hematoxylin and eosin stain. Magnification 200
ОБСУЖДЕНИЕ
Приведенное наблюдение подтверждает трудность в однозначной трактовке полученных результатов УЗИ, КТ и МРТ о состоянии почки и паранефральной клетчатки у пациента с замещающим почку липоматозом.
Большинство авторов описывает единичные случаи ЗПЛ и связывает их с хроническим гнойным пиелонефритом на фоне мочекаменной болезни и терминального гидронефроза. И только использование методов медицинской визуализации со сканированием в аксиальной плоскости позволяет заподозрить ЗПЛ [1, 3-6].
Вместе с тем, ретроспективный анализ этого наблюдения (длительное течение воспалительного процесса в левой почке, коралловидный камень почки, изменения в общем анализе крови (СОЭ 67 мм/час) и результаты КТ и МРТ левой почки (мощное разрастание жировой ткани, окружающей почку и выраженный липоматозный педункулит) позволяли думать и об изменениях в паранефральной клетчатке в виде ЗПЛ.
Основным признаком ЗПЛ по результатам КТ и МРТ является пионефроз с атрофией почечной паренхимы, фрагментарно замещенной жировой пролиферирующей тканью, распространяющейся из синуса почки и захватывающая всю паранефральную клетчатку с увеличением ее массы.
ЗАКЛЮЧЕНИЕ
Увеличение объема жировой ткани в синусе почки и увеличение объема паранефральной клетчатки по данным КТ или МРТ у пациента с калькулезным пионефрозом следует считать признаком замещающего почку липоматоза.
Фибролипоматоз почек что такое
а) Терминология:
1. Синонимы:
• Липоматоз почечного синуса, заместительный липоматоз почек
2. Определение:
• Пролиферация жировой ткани почечного синуса (липоматоз почечного синуса), которая в исключительных случаях может заменить почечную паренхиму (заместительный липоматоз почек)
1. Общая характеристика:
• Лучший диагностический критерий:
о Жировое перерождение почечного синуса и тонкий ободок почечной паренхимы
• Морфология:
о Двустороннее и симметричное перерождение при липоматозе почечного синуса
о Обычно одностороннее и асимметричное перерождение при заместительном липоматозе почек
о Заместительный липоматоз почек редко может быть фокальным
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с контрастированием
3. Рентгенографические признаки липоматоза почек:
• Рентгенография:
о Большой или коралловидный камень ассоциирован с заместительным липоматозом почек
• Экскреторная урография:
о Липоматоз почечного синуса:
— Удлинение и растяжение воронки; отсутствие каликоэктазии
— Увеличенный рентгеноконтрастный почечный синус
о Заместительный липоматоз почек:
— Увеличенный рентгеноконтрастный почечный синус; растянутая воронка
— Тонкий ободок паренхимы с плохими контрастированием и экскрецией
5. МРТ при липоматозе почек:
• Увеличение почечного синуса с сигналом от жировой ткани на Т1-ВИ и Т2-ВИ:
о Подавление сигнала на изображении в режиме подавления сигнала от жировой ткани
6. УЗИ при липоматозе почек:
• Расширение эхогенного центрального синусного комплекса, возможно наличие камня
• Почкообразная форма
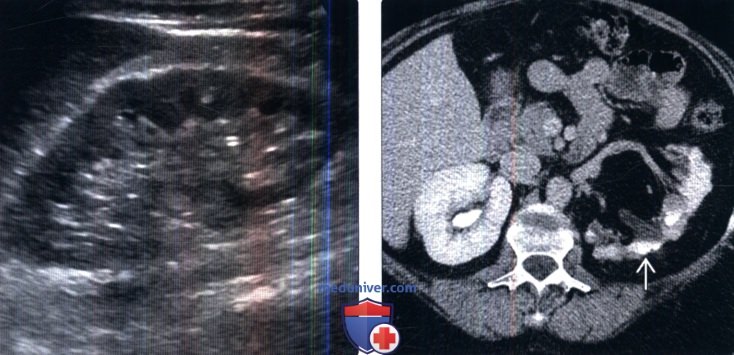
(Справа) КТ с контрастированием, аксиальная проекция: у пациента с заместительным липоматозом почек выявлены левосторонняя атрофия коркового слоя, расширение чашечек, и заметная пролиферация жировой клетчатки почечного синуса. Калиэктаз, рубцевание почечной ткани и липоматоз возникли в результате множественных хронических эпизодов почечных и мочеточниковых камней, а также инфекции.
в) Дифференциальная диагностика липоматоза почек:
1. Ксантогранулематозный пиелонефрит:
• Хроническая инфекция почки и окружающей ткани
• Разрушенная паренхима, замещенная макрофагами, перегруженными липидами
• Часто распространяется в ткани задней брюшной стенки
2. Ангиомиолипома почки:
• Доброкачественная опухоль почки, состоящая из аномальных кровеносных сосудов, гладких мышц, и жирового компонента
• Нормальные функции почек, отсутствие камней или воспаления
• Эффект сдавливания собирательной системы
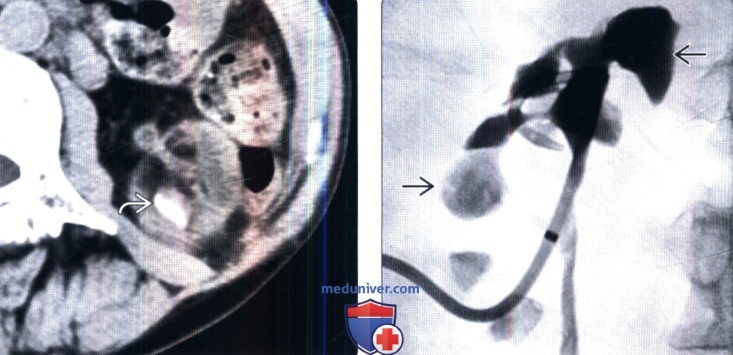
(Справа) Чрескожная антероградная нефропиелография: у этого же пациента обнаружены расширенные чашечки. Заместительный липоматоз почек—результат частичной хронической обструкции из-за большого камня, хронической инфекции и воспаления почки.
1. Общая характеристика:
• Этиология:
о Липоматоз почечного синуса: отсутствие клинической картины у пожилых пациентов и пациентов с ожирением:
— Может быть у пациентов с эндогенным или экзогенным избытком стероидов
о Заместительный липоматоз почек: осложнение тяжелой атрофии почек или воспаления обычно вследствие хронической мочекаменной болезни:
— Хроническое воспаление — потеря паренхимы почки — фиброзно-жировое перерождение
• Сопутствующие аномалии:
о Гидронефроз, пионефроз (чаще при заместительном липоматозе почек)
о Камни ассоциированы с 70% случаев при заместительном липоматозе почек
2. Макроскопические и хирургические особенности:
• Заместительный липоматоз почек: увеличенная почка с пролиферацией фиброзно-жировой ткани и потерей паренхимы
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о У пациентов с липоматозом почечного синуса течение обычно бессимптомное
о У пациентов с заместительным липоматозом почек течение чаще с клиническими проявлениями, хроническим воспалением и снижением функций почек
3. Лечение липоматоза почек:
• Заместительный липоматоз почек ассоциирован со снижением функций почек; может потребоваться нефрэктомия
е) Список использованной литературы:
1. Ratkal V et al: Renal replacement lipomatosis of the right kidney. BMJ Case Rep. 2015,2015
2. Fitzgerald E et al: MRI appearance of massive renal replacement lipomatosis in the absence of renal calculus disease. Br J Radiol. 84(998): e41-4, 2011
3. Dogra VS et al: Replacement renal sinus lipomatosis of the kidney. Ultrasound Q. 25(2):71 —3, 2009
4. Rha SE et al: The renal sinus: pathologic spectrum and multimodality imaging approach. Radiographics. 24 Suppl 1: 51 17-31, 2004
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 7.10.2019