Узи тбс у новорожденных что это
Ультразвуковое исследование (УЗИ) тазобедренных суставов у детей

Особенности детской диагностики
Тазобедренный сустав – шаровидный, многоосный сустав человеческого тела. Он образуется полулунной поверхностью тазовой кости и суставной поверхностью головки бедренной кости. Основные свойства – круговое вращение, сгибание, разгибание, отведение, приведение бедра. Функциональность опорно-двигательного аппарата во многом зависит от внутриутробного развития. Изначально малыш рождается с «мягкими» костями, чтобы благополучно пройти по родовым путям и появится на свет. Но уже в первые месяцы жизни костный скелет крепнет, что дает возможность отследить нормы и патологии.
УЗИ тазобедренного сустава – обязательная процедура в рамках скрининга новорожденных. Ее проходят в 1 или 1,5 месяца, чтобы подтвердить/опровергнуть дисплазию. Диагностика помогает выявить изменения структуры, позиции суставной впадины, степень и особенности формирования головки бедренной кости, гибкость связок и прочее.
В лечении дисплазии принципиально важен возраст ребенка и своевременность диагностики. В период с первого по шестой месяц терапия будет состоять из массажа, мягкого пеленания или его отсутствия, ношения малыша в слинге и других комфортных манипуляций. После полугода, чтобы избавиться от дисплазии, ребенку придется носить жесткие гипсовые распорки. Они ограничивают подвижность, а при длительной носке запускают процесс мышечной атрофии. Это нарушает естественное развитие малыша и может отразиться на психологическом здоровье.
Не игнорируйте профилактические осмотры и обеспечьте ребенку квалифицированную медицинскую помощь. Своевременная диагностика ускорит процесс лечения, не повлияв на качество жизни малыша.
Дисплазия тазобедренного сустава

Согласно статистике, болезнь диагностируют у 2-3% новорожденных во всем мире. В 80% случаев дисплазия встречается у девочек. Чаще всего проблемы возникают с левым тазобедренным суставом (60%), реже – с правым (20%) или с двумя одновременно (20%).
При дисплазии диагностируют изменение формы/размера/структуры сустава. Нагрузка распределяется неравномерно, что и определяет замедление/ускорение костного роста. Проявления, финальная форма и общее состояние костей определяется в индивидуальном порядке. У новорожденных малышей тазобедренный сустав является незрелой биомеханической структурой. Его связки слишком эластичны, а суставная впадина утолщена и вертикальна. От характера развития подвижного костного соединения зависит общая функциональность тела. Именно поэтому ранняя диагностика так важна для полноценного здоровья опорно-двигательного аппарата.
Выделяют несколько стадий дисплазии – предвывих, подвывих, вывих. При предвывихе сустав не может удерживаться в границах суставной впадины. Подвывих характеризуется частичным смещением головки бедренной кости. При вывихе головка бедренной кости смещается полностью. Ультразвуковое исследование помогает выявить все стадии дисплазии. Если диагностика и лечение проигнорированы, ребенок начинает хромать, чувствовать сильную боль, возможны нарушения роста/развития организма, что приводит к серьезным проблемам в будущем.
По какому принципу работает аппарат УЗИ
Ультразвук – мощные звуковые волны. Человеческие органы слуха могут воспринимать частоту от 16 до 20 кГц, поэтому ультразвуковые колебания (от 20 кГц) находятся за гранью нашего акустического восприятия. Тем не менее, при помощи ультразвука общаются некоторые группы животных (киты, дельфины, летучие мыши и прочие). Каждая волна характеризуется периодом колебания, частотой и длиной. Все они зависят от упругости/плотности среды, по которой эта волна распространяется. Любая среда, в том числе и ткани человеческого организма, препятствует распространению звуковых колебаний. Это называют акустическим сопротивлением. От величины акустического сопротивления зависят скорость и плотность звуковых волн.

Человеческая кожа отражает 99,99% звуковых колебаний, что делает ультразвуковое исследование невозможным. Именно поэтому сканируемую зону смазывают специальным водным желе, которое выполняет роль переходной среды.
Отраженная звуковая волна поступает в усилитель и специальные системы реконструкции. Они обрабатывают полученную информацию и преображают ее в срезы исследуемой части тела. Картинка окрашена в черно-белый цвет, в котором используется не меньше 64 различных градиентов черно-белой шкалы. Максимальная интенсивность звуковых колебаний фиксируется белым цветом, а минимальная – черным.
Выделяют три режима работы УЗИ – А, В, М. А-режим предоставляет одномерную картинку, В-режим – двухмерное изображение анатомических структур в режиме реального времени. М-режим представляет собой одномерное изображение с временной координатой. Его используют для диагностики функциональности сердца.
Чтобы сделать изображение максимально информативным и точным, используют контрастные препараты (эхоконтрастирование). Контрастное вещество содержит свободные микропузырьки газа (диаметром меньше 5 мкм). Они улучшают визуализацию кровотока или отдельных органов, увеличивают контраст между тканями и повышают точность диагностики.
Показания/противопоказания к проведению
Показания к исследованию тазобедренного сустава у новорожденных (помимо скрининга):

Каковы преимущества метода
С 1989 года в педиатрии начали применять ультразвук. Примечательно, что первые исследования были направлены на изучение тазобедренного сустава. Проблема дисплазии встречалась повсеместно, а значит требовала эффективного решения и постоянного контроля. Ультразвуковое исследование все еще не теряет популярности и остается наиболее безопасным, информативным и точным методом диагностики. Производство и применение УЗ-аппаратуры строго регулируется Всемирной организацией здравоохранения, поэтому родители могут быть уверены в их качестве и функциональности.
Главное преимущество УЗИ – безопасность. В отличии от рентгена или компьютерной томографии, после которых в организме накапливаются дозы облучения, ультразвук никак не влияет на человека. Именно эта разновидность диагностики подходит наиболее уязвимым категориям пациентов – новорожденным, беременным/кормящим женщинам и людям преклонного возраста.
Второе преимущество – максимальный комфорт пациента. Во время исследования малыша не нужно пристегивать мягкими ремнями или насильно удерживать на руках, чтобы аппарат зафиксировал состояние организма. Наоборот, активность в пределах нормы поможет врачу лучше изучить тазобедренный сустав и не омрачит настроения маленькому пациенту. Дополнительно специалист может отследить динамику изменений, зафиксировать воспалительные процессы или дефекты мышц, связок, сухожилий, суставной капсулы и хрящей.
Подготовка и проведение исследования
Никакой специфической подготовки не требуется. Главное, чтобы малыш был сыт и спокоен, поскольку излишняя активность, плач или страх просто не дадут врачу провести диагностику. Родители должны заранее продумать наряд ребенка – нижняя часть костюма должна легко и быстро сниматься, чтобы не терять время впустую.
Малыша укладывают на кушетку, предварительно покрытую пеленкой, смазывают специальным гелем и прислоняют датчик УЗ-аппарата. Врач аккуратно водит датчиком из стороны в сторону, осматривая сустав. Аппарат одновременно издает звуковые волны, фиксирует их характеристики и выводит на компьютер изображение внутренней полости. Доктор и родители могут наблюдать за происходящим в режиме реального времени через экран компьютера. Узист сканирует оба тазобедренных сустава с прилегающими мягкотканными и костными участками. Периодически врач переворачивает малыша на левый или правый бок/спину/живот, поднимает или опускает конечности, слегка выворачивает их, чтобы детальнее изучить состояние и функциональность костного скелета.
Для диагностики тазобедренного сустава используют конвексный датчик. Его частота варьируется от 1,8 до 7,5 МГц. Да прибора минимальна, что обеспечивает полное прилегание к коже пациента. Особенность датчика – размер финального изображения. Его ширина на несколько сантиметров больше самого датчика. Врачи обязательно учитывают это несоответствие, чтобы ориентироваться в анатомических структурах и понимать их реальный размер. Обычно конвексные датчики используют для диагностики глубоко расположенных органов (тазобедренный сустав, органы желудочно-кишечного тракта, репродуктивной или мочевыделительной систем).
Исследование длится всего несколько минут. Как только вся информация собрана, врач завершает осмотр, стирает жидкий гель, печатает необходимые снимки и беседует с родителями о нормах и патологиях тазобедренного сустава.
Нормы и патологии
Расшифровкой изображения занимается, как минимум, два специалиста. Врач, проводивший исследование, ставит предварительный диагноз, а ортопед, выписавший направление на диагностику, более детально изучает и сопоставляет анамнез с результатами УЗИ. Специалисты оценивают угол расположения головки бедренной кости относительно вертлужной впадины, общее состояние кости и тканей, которые расположены вокруг. Врач проводит вдоль сустава две линии, которые образуют углы, и классифицирует их по таблице Графа. Первый угол указывает на уровень возвышения вертлужной ямки и должен превышать 60°. Второй угол характеризует развитие хрящевого пространства впадины и должен составить меньше 55°.
Эти показатели рассчитаны для новорожденных малышей возрастом до трех месяцев. Для каждой возрастной категории есть собственные нормы и патологии. За более детальной информацией обратитесь к лечащему врачу.
В целом, выделяют 4 вариации диагноза – норма, задержка развития сустава, подвывих или вывих. На основе диагноза врач составляет индивидуальный терапевтический план и сообщает его родителям. Обычно новорожденным достаточно массажа и ежедневной активности. Деткам постарше подойдут более жесткие методы коррекции. Помните, чем раньше выявлена патология, тем быстрее и легче пройдет терапия.
Ультрасонография тазобедренного сустава – стандартная диагностическая процедура, которую назначают в возрасте до трех месяцев. Ее проводят в рамках скрининга новорожденных с целью исследования норм и патологий детского организма. УЗИ – лучшая альтернатива рентгену, который проводят малышам до шестого месяца жизни. В отличие от рентгеновского излучения, ультразвук абсолютно безопасен, точен и информативен. Направление на УЗИ можно получить у ортопеда или самостоятельно подобрать профильный медицинский центр для проведения диагностики. Пользуйтесь благами современной медицины и будьте здоровы!
Узи тбс у новорожденных что это
В соответствии с приказом МЗ при достижении новорожденным одного месяца жизни осуществляется профилактический осмотр врачом ортопедом на предмет выявления вероятных патологий в области тазобедренных суставов. После визуального осмотра младенца травматолог либо ортопед назначает проведение обследования области тазобедренных суставов посредством УЗИ, которое повторяют по достижении ребенком 3-х и 6-ти месячного возраста.
Самое раннее прохождение узи суставов (1 месяц) поможет выявить сложные формы дисплазии, нуждающиеся в немедленном лечении. В последующие месяцы, когда начнет формироваться костная головка, необходим неустанный контроль по формированию тазобедренных суставов, поскольку раннее и главное своевременное выявление патологий означает положительный результат, то есть полное излечение посредством консервативных методов, то есть физиотерапии, отводящих шин, специально разработанного массажа, употребления витаминных (В) и кальциевых препаратов.
Поздняя диагностика (6 месяцев и более) патологии в развитии тазобедренных суставов ребенка является недопустимой, поскольку влечет за собой тяжелые осложнения, во избежание чего необходимо посещать специалиста в строго установленные сроки. Запоздалое лечение ребенка, уже начавшего ходить (1,5 г.), может предполагать даже оперативное вмешательство. Практически 98% вывихов, приобретенных при рождении, устраняется бесследно, если благодаря УЗИ проведена ранняя диагностика и своевременная терапия.
Существует определенная категория родителей, не придающих значение слабым проявлениям дисплазии. К сожалению, став взрослыми, вчерашние детишки в дееспособном молодом возрасте ощутят последствия нелеченой в детстве дисплазии в виде деформирующего артроза соответствующей области, то есть тазобедренных суставов.
Ультразвуковая диагностика тазобедренного сустава и позвоночника у детей
Авторы: Yeo Ryang Kang, Joonbum Koo
Введение
Дисплазия тазобедренного сустава (ДТБС) является одной из наиболее распространенных причин инвалидности среди детей. ДТБС включает в себя широкий спектр патологических состояний, начиная от тонкой дисплазии вертлужной впадины до неустранимого вывиха бедра.
Частота возникновения ДТБС колеблется от 1,5 до 20 на 1000 рождений. Описаны несколько факторов риска, в том числе положение ягодиц в утробе матери, первенец, олигогидрамнионы, семейный анамнез, женский пол и деформации. Кроме того, повышенная слабость суставов при воздействии материнских эстрогенов в перинатальном периоде может играть роль в развитии ДТБС.
Ультрасонография является предпочтительным методом оценки тазобедренного сустава у детей в возрасте до 6 месяцев. УЗИ позволяет проводить динамическую оценку тазобедренного сустава, а также прямую визуализацию хрящевых участков бедра, которые не видны на обычных рентгенограммах.
Поскольку ультразвуковой луч проходит через преимущественно хрящевые и не полностью окостеневшие позвоночные дуги у новорожденных и младенцев, УЗИ можно использовать для исследования позвоночного канала. Прогрессирующая окостенение задних элементов позвонков затрудняет удовлетворительные обследования у детей старшего возраста.
Развитие дисплазии тазобедренного сустава
Чтобы выполнить УЗИ тазобедренного сустава, тазобедренные суставы должны быть оценены в стандартной корональной плоскости с помощью линейного датчика. Перед оценкой тазобедренного сустава необходимо выявить хондро-костный переход. Это связано с тем, что эхо хондро-костного соединения является важным аспектом, используемым для идентификации шейки бедра и других анатомических ориентиров: головки бедра, подвздошной кости, нижней части подвздошной кости, крыши вертлужной впадины и тд (рис. 1).
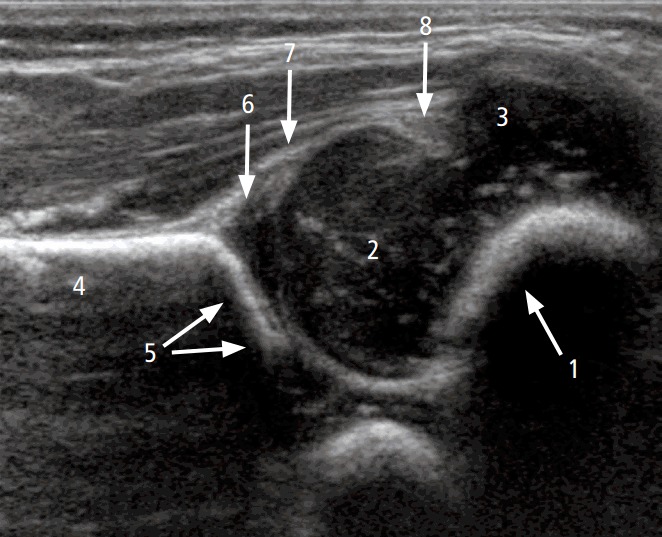
Рисунок 1 : УЗИ через правый тазобедренный сустав 4-недельной девочки с нормальным клиническим осмотром бедра.
1 – хондро-костный переход между костной частью и хрящевой частью шейки бедра; 2 – хрящевая часть головки бедренной кости (гиалиновый хрящ); 3 , большой вертел; 4 – подвздошная кость; 5 – нижний конец подвздошной кости и крыша вертлужной впадины; 6 – хрящевая часть вертлужной впадины; 7 – вертлужная впадина; 8- синовиальная складка.
Техника сканирования
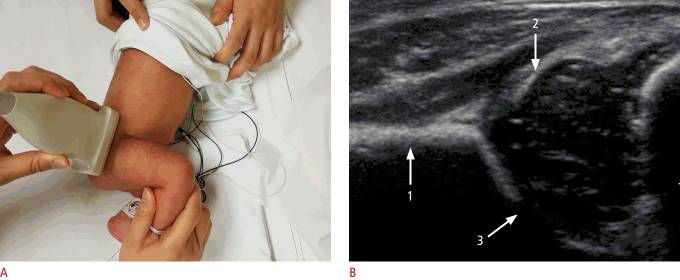
Рисунок 2 : Стандартная корональная ультрасонография через правый тазобедренный сустав 5-недельного мальчика с нормальным клиническим осмотром бедра.
А . Ультразвуковой линейный датчик расположен параллельно боковой части бедра ребенка. В . Ультрасонография бедра младенца в венечной плоскости имеет три ориентира: 1 – прямая подвздошная линия; 2 – верхушка вертлужной впадины; и 3 – переход от подвздошной кости к Y-образному хрящу.
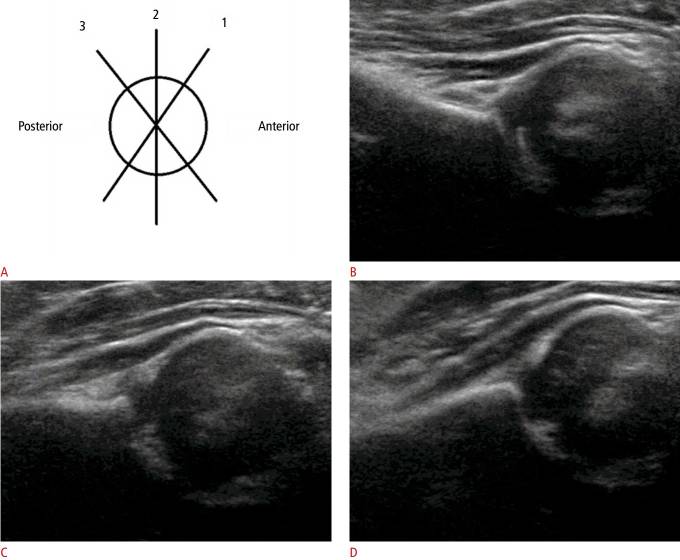
Рисунок 3 : УЗИ через левый тазобедренный сустав 6-месячной девочки с нормальным клиническим осмотром бедра.
А. Схематическое изображение вертлужной впадины показывает переднюю плоскость сечения (1), стандартную (2) и заднюю плоскости сечения (3). B . В передней плоскости сечения силуэт подвздошной кости изгибается к передней части, то есть к датчику. C . В средних плоскостях сечения (стандартная плоскость) контур и силуэт подвздошной кости прямые и параллельные датчику. D . В задней плоскости сечения силуэт подвздошной кости изгибается к задней стороне от датчика.
Американский колледж радиологии также рекомендует проводить стандартное ультразвуковое исследование в поперечном разрезе с согнутым бедром под углом 90 ° (рис. 4А). Чтобы идентифицировать смещенное бедро, датчик помещают в задне-боковое положение во время маневров Ортолани и Барлоу. Если отношения между задней вертлужной впадиной и головкой бедра меняются при легком изменении положения, бедро нестабильно.
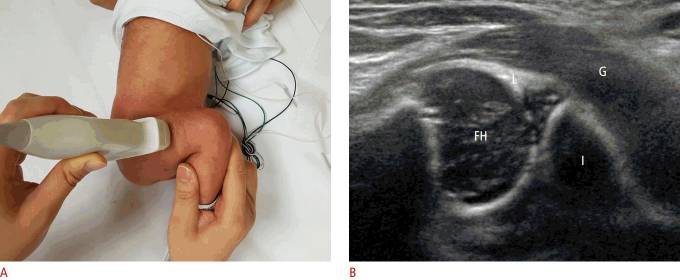
Рисунок 4 : УЗИ с поперечным сгибанием у 5-недельного мальчика с нормальным клиническим осмотром бедра.
A . Бедро и колено согнуты на 90 °, а ультразвуковой датчик расположен перпендикулярно боковому аспекту бедра ребенка. B . На поперечном ультразвуковом изображении показаны ягодичные мышцы (G), хрящевая головка бедренной кости (FH), метафиз, седалищная кость (I) и верхняя губа (L).
Измерительная техника
Три анатомических ориентира (подвздошная линия, трирадиатный хрящ и верхняя губа) используются для измерения углов α и β. Угол α следует определять не как средний угол, а как наибольший угол.
Угол α образован основной линией (проводится параллельно латеральной стенке подвздошной кости) и линией костной крыши — проводится от нижнего костного края подвздошной кости к верхнему костному краю вертлужной впадины (рис. 5).
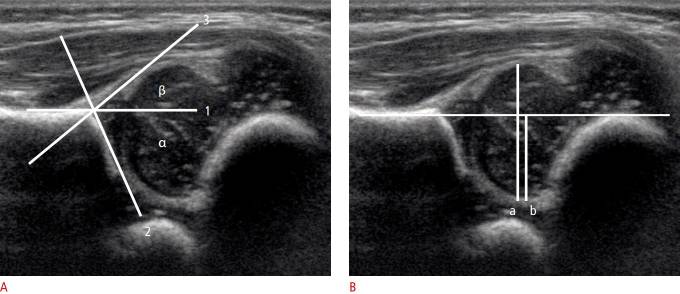
Рисунок 5 : Корональное боковое УЗИ через правый тазобедренный сустав 4-недельной девочки.
A . Во-первых, базовая линия (1) проходит вдоль боковой части подвздошной кости. Во-вторых, костная линия крыши (2) проходит тангенциально от нижнего края подвздошной кости к костному краю. Наконец, линия хряща (3) проходит от костного края через центр вертлужной впадины. B . Боковой корональный вид через правый тазобедренный сустав показывает измерение охвата головки бедренной кости. b / a × 100,
Угол β образован основной линией и линией хрящевой крыши — проводится от верхнего костного края вертлужной впадины через середину лимбуса. (рис. 5). Угол β больше 55 ° является ненормальным.
Положение головки бедренной кости относительно вертлужной впадины
Нормально расположенная головка бедренной кости более чем на 50% покрыта вертлужной впадиной. ДТБС приводит к мелкой вертлужной впадине и уменьшению охвата головки бедра.
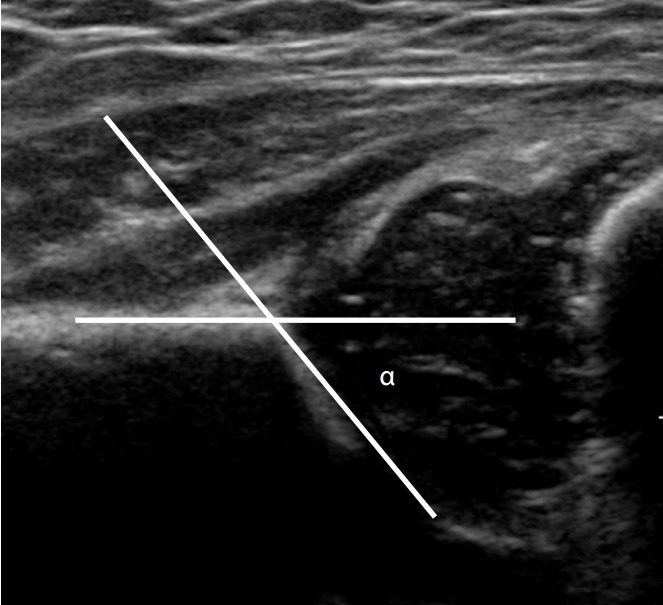
Рисунок 6 : Физиологически незрелое бедро.
Ультрасонография 2-месячной девочки показывает, что угол α ненормальный и составляет 56 °.
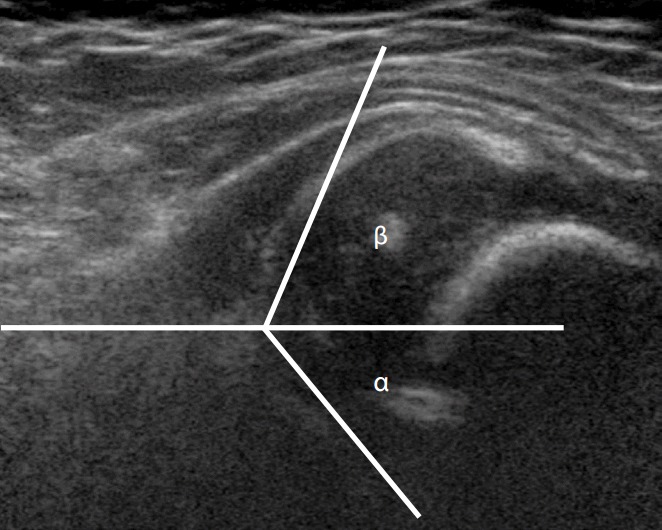
Рисунок 7 : Развивающаяся дисплазия бедра.
Ультрасонография 5-месячной девочки показывает, что углы α и β ненормальны и составляют 46 ° и 65 ° соответственно.
Транзиторный синовит бедра является наиболее распространенной причиной острой боли в бедре и хромоты. Обычно он возникает у детей в возрасте 3-8 лет с локализованной болью в области паха, передней части бедра. Поскольку результаты визуализации схожи с результатами других причин острой боли в бедре у детей, диагноз по сути ставится путем исключения. Основными дифференциальными диагнозами являются септический артрит и ювенильный ревматоидный артрит. (Рис. 8B).
При УЗИ наблюдается выпот в суставах между передним и задним слоями капсулы сустава. У детей расстояние между внешним краем тазобедренной капсулы и поверхностью шейки бедра не должно превышать 5 мм или толщины более 2 мм, чем контралатеральная нормальная сторона.
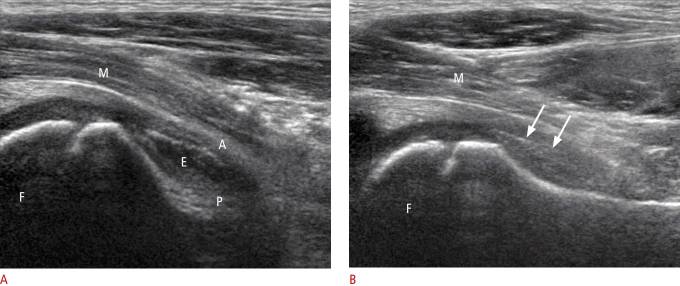
Рисунок 8 : Сагиттальное УЗИ 6-летнего мальчика с транзиторным синовитом бедра и нормальным контралатеральным бедром.
А. Сагиттальная ультрасонография показывает, что головка бедренной кости (F), подвздошная мышца (M), передний (A) и задний (P) слои суставных капсул разделены безэховым выпотом (E). B . Сагиттальная ультрасонография показывает головку бедра (F), подвздошную мышцу (M) и оба слоя капсулы сустава (стрелки).
Септический артрит обычно поражает бедро, колено, плечо, локоть и лодыжку. Золотистый стафилококк является наиболее распространенным возбудителем.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
УЗИ септического артрита показывает гипоэхогенную суставную жидкость с или без эхогенного мусора у пациентов с клиническими признаками инфекции суставов. УЗИ можно использовать для направленной аспирации суставной жидкости для ранней диагностики и лечения септического артрита. Кроме того, энергетический допплер может показать усиление капсулярной сосудистой системы.
УЗИ позвоночника новорожденных
Техника и показания
УЗИ позвоночника выполняется как в продольной, так и в поперечной плоскостях с использованием линейного датчика 5–12 МГц (рис. 9А, В). Как правило, ребенок осматривается в положении лежа.
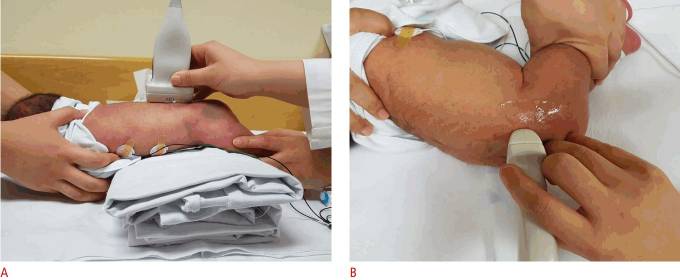
Рисунок 9 : Техника сканирования для УЗИ позвоночника.
УЗИ позвоночника используется для оценки пороков развития средней линии кожи спины, а также поражений, связанных с дисрафическими аномалиями спинного мозга.
Повреждения низкого риска включают простые срединные ямочки диаметром менее 5 мм, расположенные в пределах 2,5 см от заднего прохода, без других кожных пятен. Повреждения высокого риска включают атипичные ямочки диаметром> 5 мм, расположение> 2,5 см над анусом, волосатые участки, гемангиомы, метки на коже.
При продольном сканировании показан гипоэхогенный трубчатый спинной мозг с эхогенным центральным эхо-комплексом (рис. 10А), представляющий центральный канал. У здоровых новорожденных центральный канал не заполнен СМЖ, а зарастает глиальными фибриллами.
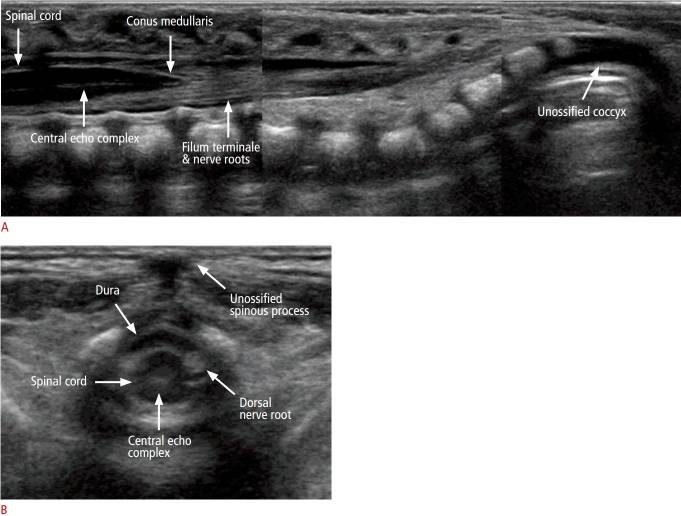
Рисунок 10 : Продольное и поперечное сканирование позвоночника двухнедельного мальчика.
Ультразвуковое исследование поясничной области показывает нормальную анатомию.
Хвостовой конец спинного мозга соответствует conus medullaris, который продолжается до концевой нити (Рис. 10A). У здоровых новорожденных конус не ниже верха L3 у доношенного ребенка или низа L3 у недоношенного младенца. Концевая нить имеет вид тонкой пуповинной эхогенной структуры, образующей параллельную линию, идущую от conus medullaris. Она окружена нервными корешками конского хвоста, и иногда бывает трудно отличить терминальную нить от нервных корешков.
Несколько общих нормальных вариантов, которые могут быть спутаны с определенными нарушениями при УЗИ поясничного отдела позвоночника:
Преходящая дилатация центрального канала
У новорожденных может быть обнаружена небольшая дилатация центрального канала спинного мозга (рис. 11). Она рассматривается как случайное обнаружение у здоровых новорожденных и почти исчезает в первые недели постнатальной жизни.
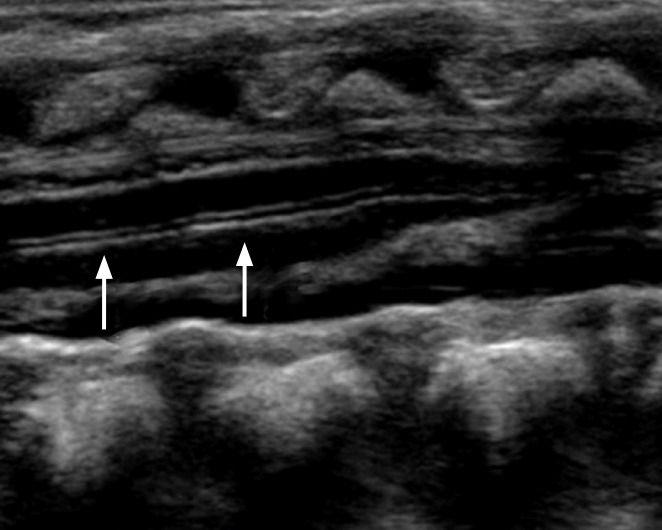
Рисунок 11 : Преходящая дилатация центрального канала.
Продольное сканирование показывает переходящую дилатацию центрального канала (стрелки) у 4-дневного мальчика с нормальным моторным развитием.
Представляет собой небольшую выстилованную овальную кистозную структуру, расположенную в дистальном отделе нити (рис. 12). Эта структура простирается на 8-10 мм и имеет поперечный диаметр 2-4 мм. Он развивается во время эмбриогенеза из-за неполной регрессии терминального желудочка в течение первых недель после рождения в conus medullaris. Этот вариант не вызывает клинических симптомов.
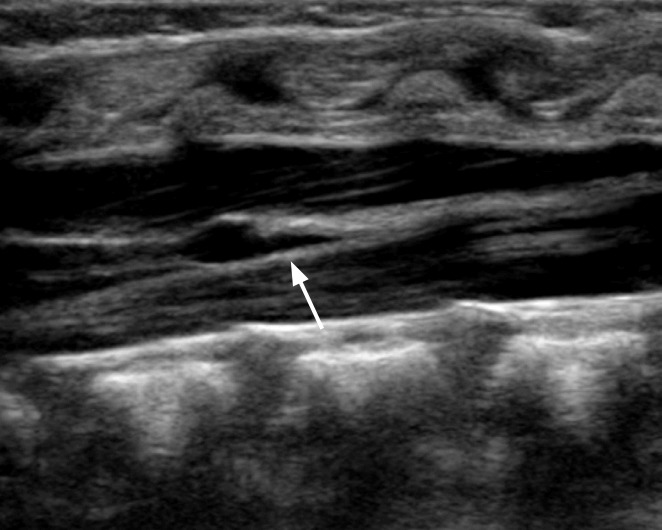
Рисунок 12 : Ventriculus medullaris.
Продольное УЗИ у 3-недельной девочки показывает четко выраженное кистозное поражение веретенообразной формы (стрелка) в дистальной части конуса.
Выделяющаяся концевая нить
Если концевая нить обнаруживается особенно эхогенной по сравнению с другими нервными корешками (рис. 13), это может быть причиной для беспокойства.
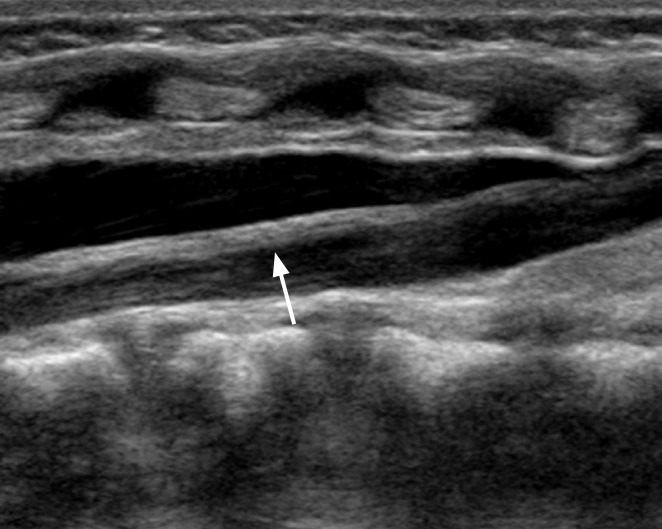
Рисунок 13 : Выделяющаяся концевая нить.
Продольная ультрасонография у 4-недельной девочки показывает выступающую концевую нить (
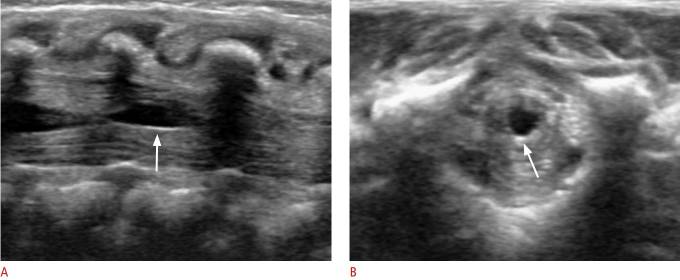
Рисунок 14 : Киста у 2-недельной девочки.
A . Продольное УЗИ показывает четко выраженное кистозное поражение веретенообразной формы (стрелка), чуть ниже conus medullaris. В . Поперечное УЗИ показывает кистозное поражение (стрелка).
Псевдообразование из-за смещения нервного корешка.
При сканировании новорожденного в положении лежа на животе может происходить позиционное скопление нервных корешков (рис. 15). Однако такие образования исчезают, когда ребенок переходит в положение лежа на спине.
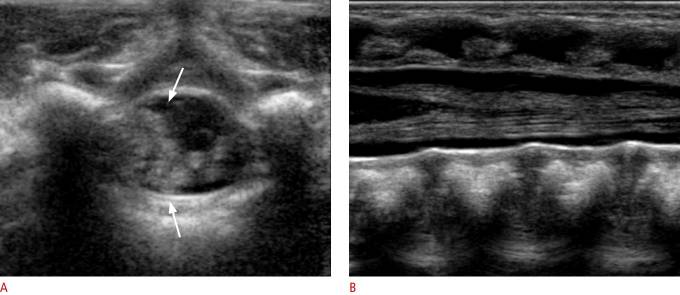
Рисунок 15 : Псевдобразование у 8-недельного мальчика с крестцовой ямочкой.
А . Поперечное УЗИ показывает комкование нервных корешков (стрелки) слева. В . Продольное УЗИ в положении лежа показывает нормальные нервные корешки.
В статье нет ссылок на метод Р.Графа, используемый для оценки состояния суставов. Более того, в статье грубейшая шибка измерения угла бета. Д-р Граф в своей монографии указывает на это грубейшее нарушение методики. Эта статья вредна для начинающих врачей УЗД, т.к. будет приводить к ошибочной оценке состояния суставов
Визуализация перфузии головного мозга у новорожденных. Часть вторая
Авторы: Jérôme Baranger, Olivier Villemain, Matthias Wagner, Mariella Vargas-Gutierrez, Mike Seed, O.
Визуализация перфузии головного мозга у новорожденных. Часть первая
Авторы: Jérôme Baranger, Olivier Villemain, Matthias Wagner, Mariella Vargas-Gutierrez, Mike Seed, O.