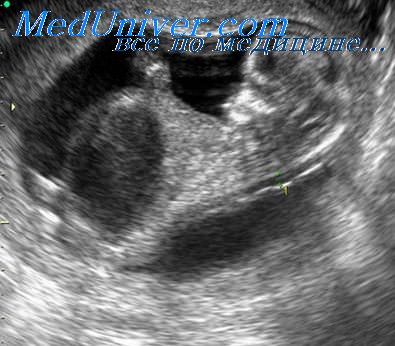
Увеличенное твп у плода чем закончилось
Увеличенное твп у плода чем закончилось
Точные механизмы, объясняющие причины возникновения феномена увеличения воротникового пространства у эмбрионов как с нормальным, так и аномальным кариотипом, в настоящее время остаются до конца не выяснены. При формировании кистозной гигромы шеи этиология этого процесса заключается в затруднении лимфооттока. Однако в случае с воротниковым пространством такой очевидной связи выявлено не было. S.Jackson et al. (1995) с помощью иммуногистохимической окраски препаратов (выявляющей антиген фактора VIII свертывающей системы крови и CD34) продемонстрировали отсутствие эндотелиальной выстилки в ткани, полученной из области воротниковой зоны у плода с трисомией 18, имевшего увеличение толщины воротникового пространства.
Кроме того, по-прежнему не имеется достаточных научных данных для объяснения причин спонтанного исчезновения увеличения воротникового пространства (независимо от наличия или отсутствия аномалий кариотипа), которое обычно происходит приблизительно через 4 нед после его выявления. К вероятным причинам формирования феномена воротникового пространства в первом триместре беременности относятся:
1) наличие сердечной патологии;
2) функционирование возможного транзиторного защитного декомпрессионного механизма, предохраняющего развивающуюся центральную нервную систему плода;
3) наличие коллагенопатий.
Ниже каждый из них будет рассмотрен более подробно.
Пороки сердца и увеличение воротникового пространства
J.A. Hyett et al. (1995) выполнили патоморфологическое исследование 36 плодов с трисомией 21. Во всех случаях диагноз был установлен путем биопсии ворсин хориона в конце первого триместра беременности после выявления увеличения толщины ВП до 3 мм или более при ультразвуковом обследовании. Перимембранозные межжелудочковые дефекты и атриовентрикулярные септальные дефекты были обнаружены в 20 (55,5%) из 36 наблюдений. Дефекты перегородок наблюдались у 1 из 11 плодов при толщине ВП равной 3 мм и у 19 из 25 при ее увеличении свыше 4 мм. Полученные данные подтверждают, что частота этой патологии значительно выше у плодов с трисомией 21 и увеличением воротникового пространства, чем у новорожденных с такой же аномалией кариотипа.
Кроме того, частота встречаемости дефектов перегородок сердца возрастает с увеличением толщины воротникового пространства. J.A. Hyett и соавт. также выявили взаимосвязь между их наличием у 19 плодов, имеющих трисомию 18, и увеличением воротникового пространства в сроки 11-14 нед беременности. Во всех случаях аномалия кариотипа была подтверждена с помощью биопсии ворсин хориона. Во всех 19 наблюдениях были диагностированы пороки сердца. Дефекты перегородок и сердечных клапанов наблюдалось наиболее часто, каждые из которых были выявлены в 16 (84%) случаях, в отличие от плодов из контрольной группы (50 наблюдений), у которых не обнаруживались отклонений развития сердца и главных сосудов.
Дефекты перегородок сердца обнаруживались в 16 наблюдениях. Возможность провести оценку всех размеров главных сосудов имелась в 24 случаях. Морфометрический анализ выявил сужение диаметра перешейка аорты в сочетании с расширением диаметра аортального клапана и восходящей дуги аорты у плодов с трисомией 21 по сравнению с эмбрионами, имеющими нормальный кариотип. Кроме того, было обнаружено достоверное повышение соотношения между размером дистального отдела артериального протока и размером перешейка аорты. Степень сужения перешейка аорты была тем выраженнее, чем больше была толщина воротникового пространства.
Увеличенное твп у плода чем закончилось
Если у Вашего плода найдены ультразвуковые маркёры
Если при ультразвуковом исследовании найдены маркеры хромосомной патологии плода
Самые часто встречающиеся ультразвуковые маркеры хромосомной аномалии:
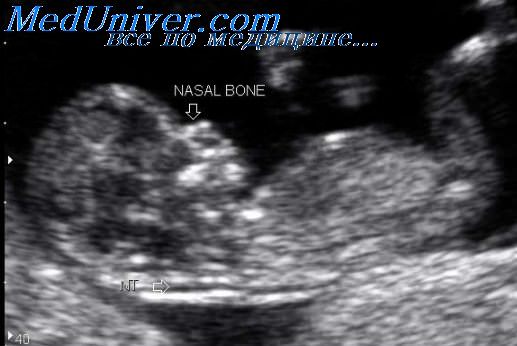
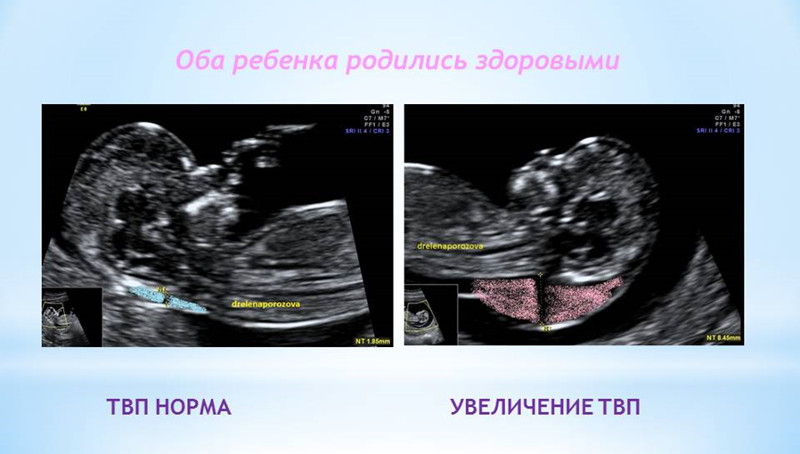
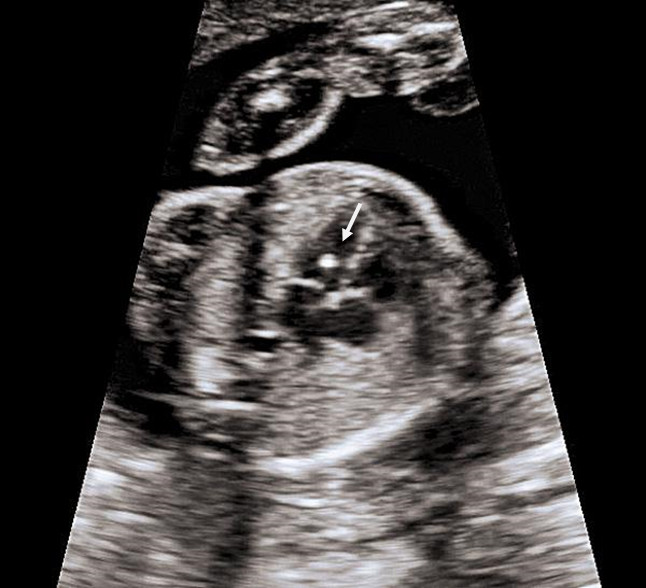
1. Увеличение ТВП.
Оценка этого параметра проводится в первое скрининговое УЗИ (11-14 недель)
ТВП (толщина воротникового пространства) может оказаться больше нормы по нескольким причинам.
Почему у плода может выявляться увеличение ТВП?
Родители бывают крайне взволнованы и хотят сразу же получить ответы на все, возникающие у них вопросы – с чем связано, что делать и многие другие. Вопросы, на которые невозможно ответить сразу. Ведь причин увеличения ТВП множество. Данная находка может встречаться у абсолютно здоровых плодов, это не порок развития, это лишь сигнал к более глубокому обследованию, потому что такая особенность может иметь место у плодов с хромосомной патологией, аномалиями сердца либо другими врожденными или наследственными заболеваниями. При увеличении максимального порога ТВП ВАЖНО, чтобы врач оценил все остальные ультразвуковые маркеры (признаки), а также провел детальную оценку анатомии плода. Возможно, причина увеличения ТВП кроется в нарушении развития плода (например, аномалии строения сердца).
Что делать при выявлении увеличения ТВП у плода?
Если у вашего плода обнаружили расширение ТВП, Вас обязательно направят на консультацию к врачу генетику, который собрав анамнез, оценив все риски, даст рекомендации по дополнительным методам исследования (инвазивная диагностика). Далее потребуется экспертное УЗИ плода на сроке 20 недель для детальной оценки анатомии. Если по всем этим исследованиям отклонений не выявлено, то шансы родить здорового ребенка велики даже при значительной величине ТВП.
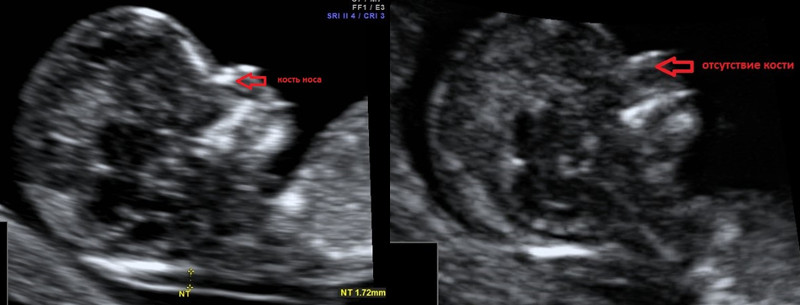
2. Гипоплазия\аплазия костей носа.
Гипоплазия костей носа – уменьшение размеров косточки носа в зависимости от КТР вашего малыша.
Аплазия костей носа – отсутствие визуализации косточки носа у вашего малыша.
Отсутствие видимости костной части спинки носа у плода или ее недоразвитие (недостаточно яркая) на первом скрининге связана с задержкой отложения кальция. Такая ситуация несколько чаще может встречаться у плодов с синдромом Дауна, однако важно, что:
3. Гиперэхогенный кишечник.
Это термин, говорящий о повышенной эхогенности (яркости) кишечника на ультразвуковом изображении. Выявление гиперэхогенного кишечника НЕ является пороком развития кишечника, а просто отражает характер его ультразвукового изображения. Необходимо помнить, что эхогенность нормального кишечника выше, чем эхогенность соседних с ним органов (печени, почек, легких), но такой кишечник не считается гиперэхогенным. Гиперэхогенным называется только такой кишечник, эхогенность которого сравнима с эхогенностью костей плода.
Почему кишечник у плода может быть гиперэхогенным?
Иногда гиперэхогенный кишечник выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Повышенная эхогенность кишечника может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного кишечника проводится тщательная оценка анатомии плода. Однако при выявлении гиперэхогенного кишечника можно говорить лишь о повышенном риске синдрома Дауна, так как подобные изменения могут встречаться и у совершенно здоровых плодов. Иногда гиперэхогенный кишечник может быть признаком внутриутробной инфекции плода. Гиперэхогенный кишечник часто обнаруживается у плодов с задержкой внутриутробного развития. Однако при этом будут обязательно выявляться отставание размеров плода от срока беременности, маловодие и нарушение кровотока в сосудах плода и матки. Если ничего из вышеперечисленного не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении гиперэхогенного кишечника у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты биохимического скрининга и даст необходимые рекомендации по дальнейшему ведению беременности.
4. Гиперэхогенный фокус в желудочке сердца.
Это термин, говорящий о повышенной эхогенности (яркости) небольшого участка сердечной мышцы на ультразвуковом изображении. Выявление гиперэхогенного фокуса в сердце НЕ является пороком развития сердца, а просто отражает характер его ультразвукового изображения. Гиперэхогенный фокус возникает в месте повышенного отложения солей кальция на одной из мышц сердца, что не мешает нормальной работе сердца плода и не требует никакого лечения.
Почему у плода может выявляться гиперэхогенный фокус в сердце?
Иногда гиперэхогенный фокус в сердце выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Наличие гиперэхогенного фокуса в сердце плода может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного фокуса проводится тщательная оценка анатомии плода. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только гиперэхогенного фокуса в сердце не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур.
Что делать при выявлении гиперэхогенного фокуса в сердце плода?
Если у плода выявлен ТОЛЬКО гиперэхогенный фокус в сердце, то никаких дополнительных обследований не требуется; риск болезни Дауна не увеличивается. На плановом УЗИ в 32-34 недели еще раз будет осмотрено сердце плода. В большинстве случаев гиперэхогенный фокус в сердце исчезает к этому сроку беременности, но даже если он продолжает оставаться в сердце, это никак не влияет на здоровье плода и тактику ведения беременности.
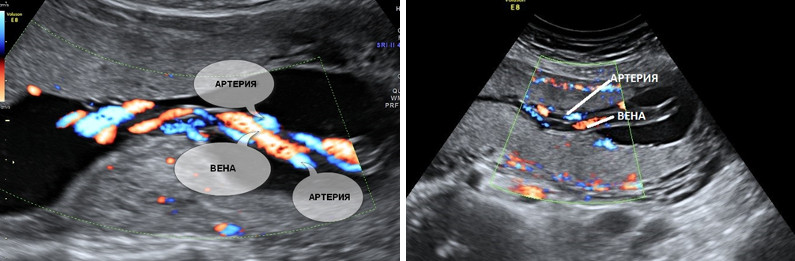
5. Единственная артерия пуповины.
Нормальная пуповина состоит из трех сосудов – две артерии и одна вена. Иногда вместо двух артерий в пуповине формируется только одна артерия и одна вена, таким образом, в пуповине определяется всего два сосуда. Данное состояние считается пороком развития пуповины, однако этот порок не оказывает никакого влияния на послеродовое состояние ребенка и его дальнейшее развитие.
Почему у плода может определяться единственная артерия пуповины?
Иногда единственная артерия пуповины выявляется у абсолютно нормальных плодов; после рождения ребенка данный факт не оказывает никакого влияния на его дальнейшее развитие. Иногда единственная артерия пуповины сочетается с пороками сердечно-сосудистой системы плода, поэтому при выявлении единственной артерии пуповины проводится детальный осмотр анатомии плода и, в частности, сердечно-сосудистой системы. При отсутствии других пороков развития единственная артерия пуповины в состоянии обеспечить адекватный кровоток плода. Несколько чаще единственная артерия пуповины выявляется у плодов с синдромом Дауна и другими хромосомными болезнями. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственная артерия пуповины иногда приводит к возникновению задержки внутриутробного развития плода. В связи с этим при обнаружении единственной артерии пуповины рекомендуется дополнительное УЗИ в 26-28 недель беременности, и плановое в 32-34 недели. Если отставание размеров плода от срока беременности или нарушение кровотока в сосудах плода и матки не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении единственной артерии пуповины у плода?
Выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к консультации генетика и проведению других диагностических процедур. Необходимо контрольное УЗИ в 26-28 и 32 недели беременности для оценки темпов роста плода и оценки его функционального состояния.
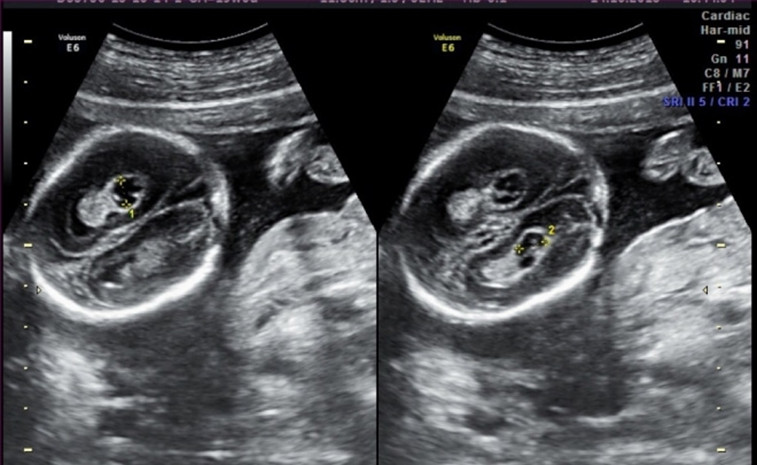
6. Кисты сосудистых сплетений (КСС).
Часто ли встречаются кисты сосудистых сплетений?
В 1-2 % всех нормальных беременностей плоды имеет КСС, в 50 % случаев обнаруживаются двусторонние кисты сосудистых сплетений, в 90 % случаев кисты самопроизвольно исчезают к 26-ой неделе беременности, число, размер, и форма кист могут варьировать, кисты также найдены у здоровых детей и взрослых. Несколько чаще кисты сосудистых сплетений выявляются у плодов с хромосомными болезнями, в частности, с синдромом Эдвардса (трисомия 18, лишняя 18 хромосома). Однако, при данном заболевании у плода всегда будут обнаруживаться множественные пороки развития, поэтому выявление только кист сосудистого сплетения не повышает риск наличия трисомии 18 и не является показанием к проведению других диагностических процедур. При болезни Дауна кисты сосудистых сплетений, как правило, не выявляются. Риск синдрома Эдвардса при обнаружении КСС не зависит от размеров кист и их одностороннего или двустороннего расположения. Большинство кист рассасывается к 24-28 неделям, поэтому в 28 недель проводится контрольное УЗИ. Однако, если кисты сосудистых сплетений не исчезают к 28-30 неделям, это никак не влияет на дальнейшее развитие ребенка.
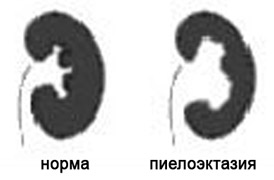
7. Расширение почечных лоханок (пиелоэктазия).
Почечные лоханки это полости, где собирается моча из почек. Из лоханок моча перемещается в мочеточники, по которым она поступает в мочевой пузырь.
Пиелоэктазия представляет собой расширение почечных лоханок. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя пиелоэктазия. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые иногда требуют хирургического лечения.
Причина расширения почечных лоханок у плода.
Если на пути естественного оттока мочи встречается препятствие, то моча будет накапливаться выше данного препятствия, что будет приводить к расширению лоханок почек. Пиелоэктазия у плода устанавливается при обычном ультразвуковом исследовании в 18-22 недели беременности.
Опасна ли пиелоэктазия?
Умеренное расширение почечных лоханок, как правило, не влияет на здоровье будущего ребенка. В большинстве случаев при беременности наблюдается самопроизвольное исчезновение умеренной пиелоэктазии. Выраженная пиелоэктазия (более 10 мм) свидетельствует о значительном затруднении оттока мочи из почки. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки.
Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита – воспаления почки, ухудшающего ее состояние. Несколько чаще расширение лоханок почек выявляется у плодов с синдромом Дауна. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только расширения почечных лоханок не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственное, что нужно сделать до родов – пройти контрольное УЗИ в 32 недели и еще раз оценить размеры почечных лоханок.
Нужно ли обследовать ребенка после родов?
У многих детей умеренная пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. При умеренной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования каждые три месяца после рождения ребенка. При присоединении мочевой инфекции может понадобиться применение антибиотиков. При увеличении степени пиелоэктазии необходимо более детальное урологическое обследование.
В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение. Хирургические операции позволяют устранить препятствие оттоку мочи. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами – без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал. В любом случае вопрос об оперативном лечении решается после рождения ребенка и полного его обследования.
Что делать при выявлении ультразвуковых маркеров хромосомной патологии у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты ультразвукового исследования и биохимического скрининга, рассчитает риск индивидуально для вашего случая и даст необходимые рекомендации по дальнейшему ведению беременности.
© 2021 краевое государственное бюджетное учреждение здравоохранения «Красноярский краевой медико-генетический центр» (КГБУЗ «ККМГЦ»)
Увеличенное твп у плода чем закончилось
По данным Т.W.A. Huisman и СМ. Bilardo у плодов с трисомией 18 расширение воротникового пространства и транзиторные проявления патологического типа кровотока в венозном протоке (ретроградный поток в фазу сокращения предсердий), выявленные в 13 нед беременности, спонтанно исчезали к 20 нед.
Такая временная корреляция подтверждает заинтересованность перегрузок сердечной гемодинамики в этиологии появления расширения воротникового пространства. На основании этого можно предположить, что в связи с различными причинами (возможно, анатомического характера) увеличение размеров воротникового пространства в первом триместре беременности может считаться функциональной реакций плода на имеющиеся изменения или даже очевидным проявлением неиммунной водянки.
Если ситуация ухудшается, степень увеличения воротникового пространства возрастает, повышая вероятность скорой гибели плода. Если процесс разрешается по мере расширения перешейка аорты, перегрузка сердца также уменьшается, что сопровождается исчезновением увеличения воротниковой зоны.
J.A. Hyett et al. проанализировали частоту встречаемости пороков сердца у 1427 плодов с нормальным кариотипом и увеличенным воротниковым пространством в первом триместре беременности для выяснения вопроса, может ли воротниковое пространство использоваться в качестве маркера при скриниговом обследовании для исключения крупных структурных аномалий сердца.
Было выявлено, что средняя частота таких пороков в обследованной популяции составила 17 на 1000 (24 из 1427). Она снижалась до 5,5 на 1000, если толщина воротникового пространства находилась в пределах 2,5-3,4 мм, и повышалась до 233 на 1000, если толщина воротникового пространства оказывалась выше 5,5 мм. Эти данные убедительно свидетельствуют, что величина воротникового пространства в сроки 10-14 нед беременности может использоваться в качестве ультразвукового маркера для скрининга не только хромосомных нарушений, но и пороков сердца плода. М. Moseli et al. также предложили его в качестве маркера для выявления коарктации аорты.
В одной из последних работ J.A. Hyett et al. оценили эффективность измерения воротникового пространства для скрининга в сроки 10-14 нед пороков сердца и магистральных сосудов у 29154 пациенток с одноплодной беременностью, имеющих плодов с нормальным кариотипом.
Из 50 случаев с грубыми пороками (показатель распространенности составил 1,7) 28 (56%; с 95% доверительным интервалом от 42 до 70%) вошли в подгруппу из 1822 беременных с увеличением толщины воротникового пространства выше 95-го процентиля. Прогностическая значимость положительного и отрицательного результата теста для этого же пограничного уровня составила 1,5% и 99,9% соответственно.
Основываясь на полученных результатах, авторы заключили, что измерение воротникового пространства в сроки 10-14 нед беременности позволяет идентифицировать большинство плодов с тяжелыми пороками сердца и магистральных сосудов. Учитывая вышесказанное, обнаружение у плода утолщения воротникового пространства всегда должно расцениваться как высокий риск вероятности наличия таких пороков.
Прогностическое значение толщины воротникового пространства в пренатальной диагностике врожденной патологии плода
Челябинская государственная медицинская академия
Проблема наследственной и врожденной патологии, прежде всего врожденных пороков развития (ВПР), хромосомных и моногенных заболеваний за последнее десятилетие приобрела серьезную социально-медицинскую значимость. Частота врожденной и наследственной патологии в популяции составляет в среднем 5% от числа новорожденных детей. В структуре перинатальной заболеваемости и смертности врожденная и наследственная патология занимает 2-3 место. Широкое внедрение в клиническую практику скринингового ультразвукового исследования в 11-14 недель беременности позволяет провести раннюю пренатальную диагностику ВПР и хромосомных аномалий (ХА) [4]. Среди многочисленных эхографических маркеров ХА наиболее ценным считается толщина воротникового пространства [5]. Использование этого маркера позволяет выявлять до 66,7-92% хромосомных дефектов уже в ранние сроки беременности [6, 7]. Поэтому представляет научный интерес дальшейшее изучение увеличения толщины воротникового пространства (ТВП) плода как пренатального эхографического маркера врожденной и наследственной патологии.
Целью исследования явилась оценка величины толщины воротникового пространства плода в качестве маркера хромосомных аномалий и врожденных пороков развития плода.
Метод выборки: сплошной по мере обращения.
1. Беременность в сроке гестации 11–14 недель.
2. Известная дата последней менструации при 26–30 дневном цикле.
3. Согласие женщины на участие в исследовании.
1. Нарушения менструального цикла.
2. Указание на прием гормональных контрацептивов за два месяца до цикла зачатия.
3. Стимулированная беременность.
4. Многоплодная беременность.
В соответствии с критериями включения/исключения за указанный период было отобрано 1310 беременных в сроки гестации от 11 до 14 недель, состоявших на диспансерном учете в женских консультациях г. Челябинска.
Эхографические исследования проведены на ультразвуковых сканерах фирмы TOSHIBA (Япония) высокого (XARIO XG) и экспертного (APLIO XG) классов. Для измерения размеров ТВП использовали трансабдоминальный доступ сканирования. В случаях регистрации у плода эхографических маркеров хромосомных дефектов или врожденных пороков развития, исследование завершали трансвагинальным доступом для детального изучения анатомии и проведения расширенной эхокардиографии плода. В ходе пренатального консультирования пациентке сообщали о наличии риска хромосомной патологии и объясняли целесообразность пренатального кариотипирования. В сроке 11-13 недель гестации осуществляли трансабдоминальную аспирацию ворсин хориона. При отказе от пренатального кариотипирования в ранние сроки и выявлении других эхографических маркеров хромосомной патологии или врожденных пороков развития плода во втором триместре беременности, рекомендовалась оценка кариотипа плода методом кордоцентеза в 21-24 недели.
Статистический анализ данных проводился при помощи пакета статистических программ STATISTICA 6.0 (StatSoft, 2001) и программы MedCalc (9.1.0.1) for Windows. При распределении признака в выборке, близком к нормальному, количественные значения представлялись в виде средней арифметической и ее среднеквадратичного отклонения (M±σ).
С целью оценки прогностической значимости показателей проводился ROC-анализ с вычислением чувствительности, специфичности, отношения положительного и отрицательного правдоподобия. Для всех видов анализа статистически достоверными считались значения p 0,05).
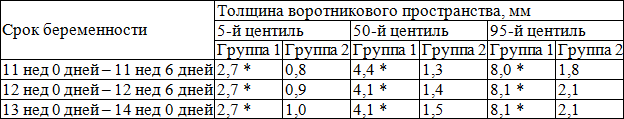
Согласно полученных нами данным толщина воротникового пространства плода в группе 2 (со своевременными родами и рождением здорового ребенка) постепенно увеличивается на сроках от 11 до 14 недель, составляя в среднем 1,3±0,3 мм в 11–12 недель, 1,4±0,4 мм в 12–13 недель и 1,5±0,3 мм в 13-14 недель, при отсутствии различий между величинами ТВП в эти сроки беременности (р>0,05).
В табл. 1 представлены значения толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения.
Таблица 1. Показатели толщины воротникового пространства плода в 11–14 недель беременности в группах сравнения
Таким образом, в соответствии с полученными данными, необходимо выделять пациенток с расширением ТВП у плода в группу высокого риска по врожденным порокам развития даже при отсутствии хромосомной патологии. Особое внимание следует уделять детальному изучению анатомии плода и эхокардиографическому исследованию, так как множественные врожденные пороки развития и пороки сердца регистрируются наиболее часто.
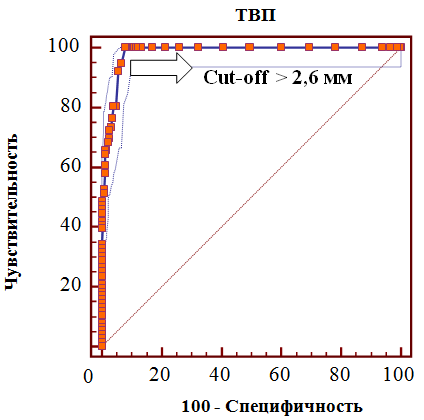
С целью оценки прогностического значения величины ТВП в отношении развития хромосомных аномалий плода в группах сравнения нами использовался ROC-анализ (рис. 4).
Рис. 4. ROC-кривая прогностического значения толщины воротникового пространства в отношении хромосомных аномалий плода
Проведенный анализ показал, что толщина воротникового пространства выше 2,6 мм ассоциирована с высоким риском развития хромосомных аномалий, причем указанный уровень имеет высокую чувствительность (100%) и специфичность (89,7%), а также отношение правдоподобия положительного результата (9,65), р
Список использованных источников:
3. Копытова Е.И. Расширенное воротниковое пространство плода как пренатальный эхографический маркер врожденных и наследственных заболеваний: Автореф. дис. … канд. мед. наук. – М., 2007. – 22 с.