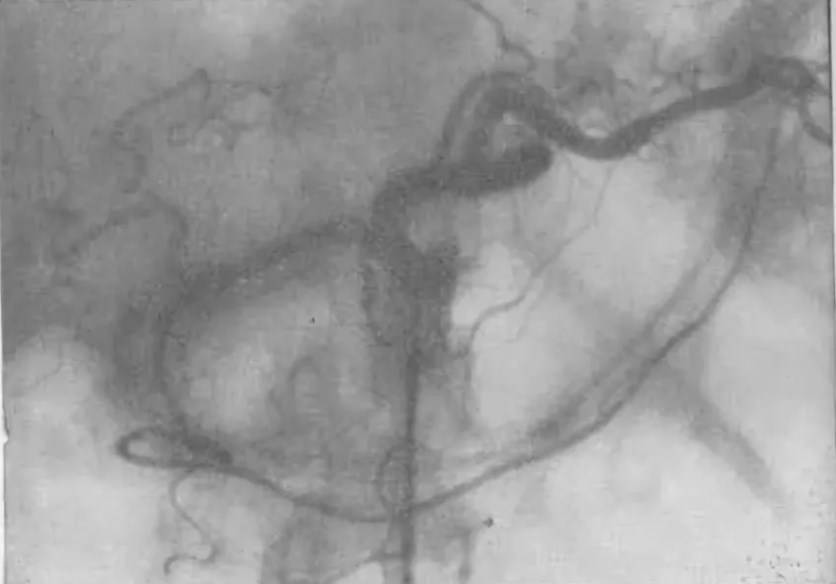
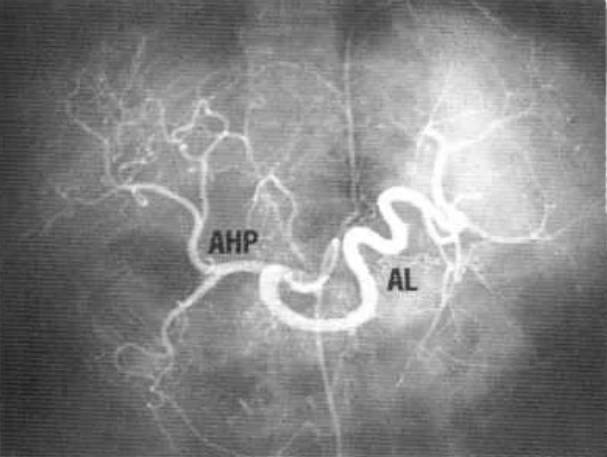
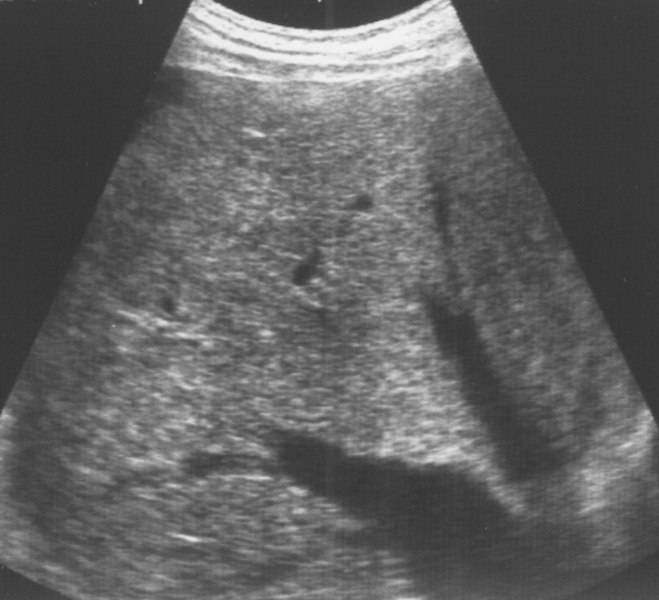
Усиление сосудистого рисунка печени что это значит
Сосудистый рисунок печени обеднен, что это значит?
Печень – орган, который имеет артериальную и венозную сосудистые системы. В орган поступает кровь из воротной вены и печеночной артерии. При каких-либо заболеваниях печени изменяется ее сосудистый рисунок.
Зачастую он становится обедненным. Случаи, когда наблюдаются усиления сосудистого рисунка печени у ребенка или взрослого, очень редки. Кстати, дефект может и вовсе не свидетельствовать о каких-либо патологиях. Судя по отзывам гепатологов, усиливается СР у детей и взрослых зачастую просто так, из-за каких-либо анатомических особенностей железы.
А вот случаи, когда обедняется рисунок печени, встречаются чаще. Они требуют прохождения комплексной диагностики. Чтобы выявить первопричину данного явления, нужно обязательно пройти УЗИ, а по необходимости сдать анализы крови и пройти другие инструментальные исследования.
Рассмотрим подробнее анатомическое строение печени и выясним, в каких случаях наблюдается обеднение ее СР, и как с этим можно бороться.
Особенности анатомического строения
Прежде, чем выяснить, почему может быть обеднен или усилен сосудистый рисунок печени, рассмотрим особенности анатомического строения органа.
Печень – это орган, который располагается под диафрагмой. Печень считается самой крупной железой организма. На нее возложено большое количество функций, основная из которых – детоксикационная. Железа «фильтрует» кровь и выводит из организма яды, продукты распада алкоголя и даже метаболиты лекарственных средств.
Также печень вырабатывает желчь, определенные печеночные ферменты, ряд фракций холестерина, белки и другие вещества, необходимые для поддержания важнейших процессов в организме. Имеются сведения, что железа даже регулирует функциональность иммунной системы.
Орган состоит из двух долей – правой и левой. Есть так называемые сагиттальные борозды. Правая содержит в себе нижнюю полую вену и желчный пузырь, а другая включает в свой состав круглую связку печени. Между собой они соединяются при помощи печеночных ворот.
При УЗИ-диагностике исследуются две системы вен – воротная и печеночная. Первая имеет толстую эхогенную структуру. Вены собирают в себя кровь, в которой содержатся токсичные вещества, после чего токсины выводятся из организма. Диаметр печеночной артерии не должен превышать 7-8 мм, портальной вены – 13 мм, полой вены – 15 мм. В печень кровь поступает из воротной вены и печеночной артерии.
Общая печеночная артерия проходит по верхнему краю поджелудочной железы, достигая так называемой дуоденальной связки, после чего артерия делится на печеночную и желудочно-двенадцатиперстную.
В норме сосудистый рисунок печени является отчетливым. При этом должен сохраняться нормальный диаметр портальной вены, печеночной артерии и полой вены.
В каких случаях нужно делать УЗИ печени?
Рассмотрим, в каких случаях пациентам назначается УЗ-диагностика, которая как раз таки и помогает выявить состояние сосудистого рисунка органа. Безусловно, основным показанием к УЗИ является наличие хронических заболеваний гепатобилиарной системы.
Частота прохождения инструментального исследования определяется лечащим врачом. К примеру, при циррозе УЗ-диагностику нужно проходить хотя бы раз в 1-2 месяца, чтобы отслеживать состояние паренхимы и сосудистый рисунок. При вяло текущих патологиях вполне достаточно проходить УЗИ раз в 4-5 месяцев.
Показаниями к проведению ультразвукового исследования гепатобилиарной системы могут быть не только хронические патологии печени и ЖП.
Проведение и расшифровка ультразвукового исследования
Чтобы выявить, сосудистый рисунок печени обеднен, или находится в пределах нормы, нужно пройти ультразвуковое исследование. Перед анализом нужно подготовиться.
В первую очередь, нужно исключить из рациона продукты, которые провоцируют повышенное газообразование в кишечнике и трудно перевариваются. Врачи рекомендуют воздерживаться от употребления сладостей, полуфабрикатов, молока, фаст-фуда, газированных напитков, кофе, алкоголя.
Также следует потреблять 1,5 литра воды в день, накануне процедуры не курить, а при наличии запора – поставить заранее очистительную клизму. Само исследование настоятельно рекомендуется проходить натощак.
Если в ходе УЗИ было отмечено, что сосудистый рисунок в печени обеднен и у человека нестабильное давление в воротной вене, то ему необходимо обратиться к гепатологу и пройти дифференциальную диагностику.
Дополнительные исследования при обеднении сосудистого рисунка
В первую очередь, нужно устранить возможность наличия вирусных гепатитов (A, B, C, D, E, F, G). Для этого достаточно пройти ПЦР-исследование на маркеры гепатитов и сдать ИФА (иммуноферментый анализ).
Затем сдается биохимический анализ крови. Исследуются печеночные ферменты (щелочная фосфатаза, ГГТ, прямой и непрямой билирубин, АЛТ, АСТ). Также в ходе анализа исследуется протеиновый и липидный обмен.
Почему может быть обеднен сосудистый рисунок?
Как правило, изменение сосудистого рисунка происходит вследствие заболеваний гепатобилиарной системы. Но в медицине есть такое понятие, как «внепеченочные причины». Так, нарушение в строении сосудистого русла может быть вызвано диабетом, ожирением, панкреатитом, воспалительными процессами в селезенке.
Способы нормализации работы гепатобилиарной системы
Схема лечения при обедненном сосудистом рисунке подбирается исходя из первопричины дефекта. Если к изменениям привели гепатотоксичные препараты, нужно пройти детоксикацию с применением гепатопротекторов.
В случае, когда причиной стал панкреатит или диабет, назначаются ферменты, низкокалорийная диета и гипогликемические препараты. При запущенной форме СД показана инсулинотерапия. Инфекционные воспалительные процессы в селезенке купируют посредством применения антибиотиков.
Усиление сосудистого рисунка печени что это значит
Автор: rasurgut от 21-11-2014, 14:51, посмотрело: 10 031
Ультразвуковое исследование при заболеваниях печени, воспаление печени или гепатит
Показаниями для исследования печени являются многие клинические симптомы и жалобы больного. Обследование проводится при болях в животе, отравлении, травме, желтушном синдроме, анемии, сахарном диабете, ожирении, изменении показателей биохимических проб, выявлении вирусных гепатитов, описторхоза и т.д.
Одной из частых причин направления в ультразвуковой кабинет остается увеличение органа /гепатомегалия/, когда врачи пальпируют печень под правой реберной дугой. Это не является истинным признаком увеличения печени, поскольку она может пальпироваться у некоторых людей с астеническим телосложением и смещаться по различным причинам, не связанным с патологией этого органа. Для исключения или подтверждения гепатомегалии используется два параметра величина правой доли, КВР не более 150 мм, толщина не более 130 мм, левая доля в соотношении 1,5-1,7 к правой, но не более 90 мм.
Следующим параметром оценивается эхогенность паренхимы печени, в норме она средняя. Оценка этого параметра целиком базируется на опыте врача исследователя и некоторых технических нюансах настройки аппарата. Все участки печени, лежащие непосредственно под датчиком и наиболее удаленные от него, должны иметь одинаковый цвет и яркость(эхогенность).
Еще одним важным признаком считается звукопроводимость органа, которая в норме является хорошей и при исследовании возможно отчетливо видеть все отделы печени и подпеченочного пространства. Чем больше изменений присутствует в ткани, тем хуже ее звукопроводимость и, соответственно видимость глубоких отделов и структур. Наоборот при отеке и значительных воспалительных процессах звукопроводимость усиливается до появления лучистости.
1. Острый
• Инфекционный. Например, вирусный, бактериальный, паразитарный или вследствие вторичного токсического эффекта какой-либо инфекции.
• Токсический. Алкоголь, химикаты, токсины, лекарства и их метаболиты.
2. Хронический
• Гранулематозный. Первичный и вторичный, билиарный цирроз, туберкулез, шистоплазмоз, саркоидоз.
• Негранулематозный, Реакция на лекарства, персистирующий, активный гепатит, часто вирусный.
Современная классификация гепатитов, принятая Международным конгрессом гастроэнтерологов в Лос-Анжелесе (1994), предусматривает выделение четырех видов хронических гепатитов по этиологическому признаку: вирусный, аутоиммунный, лекарственный и криптогенный. Появление некрозов и узлов регенерации является признаком развития цирроза печени.
Ультразвуковые признаки гепатита:
В зависимости от причины возникновения, давности, тяжести и стадии заболевания печени могут происходить самые различные изменения ультразвуковой картины гепатита. Различают два наиболее характерных описания изображений гепатита с самыми различными вариациями.
Форма печени не изменяется, контуры ровные, четко очерченные.
Увеличение/гепатомегалия/ правой доли печени
Определяется снижение эхогенности паренхимы печени или, реже, повышение ее эхогенности. При снижении эхогенности определяется симптом «звездное небо»: видна темная печень.
Диффузное понижение эхогенности паренхимы печени отмечается значительно реже, поскольку нет его четких визуальных признаков. Это состояние встречается в острой фазе гепатитов. Можно отметить при этом значительное усиление сосудистого рисунка за счет утолщения и повышения эхогенности стенок веточек воротной вены, повышения эхогенности околососудистой ткани. Сосуды прослеживаются вплоть до капсулы печени.
Звукопроводимость повышается.
Структура неоднородная за счет участков повышенной и пониженной эхогенности.
При усугублении процесса клиницисты отмечают симптом «тающей льдинки, появляются очаговые некрозы, размеры могут начать уменьшаться, но чаще гепатит переходит в хроническую форму.
При хроническом гепатите печень может выглядеть обычно.
Форма и контуры чаще всего не изменяются.
Увеличение обеих долей печени.
Отмечается повышение эхогенности паренхимы, реже — эхогенность снижается. При хроническом гепатите возможно незначительное диффузное повышение эхогенности паренхимы, но оно заметно отличается от такового при жировой инфильтрации из за структурной перестройки. Это выражается в наличии мелких гиперэхогенных включений в паренхиме печени, сохранности сосудистого рисунка. Причем рисунок может быть подчеркнут из за околососудистого фиброза.
Постепенно снижается звукопроводимость и визуализация глубоких участков.
В отличие от цирроза границы участков неоднородности неотчетливые.
В целом, структура изменений в печени может меняться в зависимости от стадии патологического процесса, особенно в том случае, когда острый гепатит переходит в хронические формы, периоды обострения сменяются периодами ремиссии(улучшения). Следующим этапом перерождения печени является цирроз.
Расшифровка УЗИ печени и желчного пузыря. Как правильно подготовиться к процедуре
Выявление патологических процессов
Наиболее распространены одиночные кисты печени. Они могут быть приобретенными и врожденными. Чаще всего протекают бессимптомно, не нуждаются в терапии. Область кисты имеет четкие границы, тонкие стенки, заднюю акустическую тень и анэхогенную структуру. Размеры врожденных кист варьируют от крошечных до крупных, в 20 см в диаметре. Они чаще располагаются в правой доле, на передней нижней поверхности органа.
Значительные размеры кисты, воспаление, кровоизлияние, инфицирование вызывают болевой синдром, лихорадку. При наличии инфекционного агента внутри образования появляются перегородки и эховзвесь, стенки кисты становятся толще, в них могут определяться кальцинаты.
Выделяют также травматические, паразитарные кисты, псевдокисты и поликистоз.
Поликистоз выявляется в 0,2% случаев. В 60% патология связана с поликистозом почек. Образования множественные и маленькие, в пределах 2х3 см.
Кисту на УЗИ дифференцируют с:
Параллельно с УЗС возможно проведение биопсии для получения содержимого кисты.
Врач УЗИ должен ориентироваться в клинике и истории болезни пациента, понимать, внутри или вне печени располагается патология. Это облегчает дифференциальную диагностику при неспецифических ультразвуковых признаках.
УЗИ печени при диффузной патологии
Все диффузные патологии печени можно поделить на две большие группы.
Наиболее распространена жировая инфильтрация печени. Выделяют:
УЗИ-признаки: ровные контуры, несколько увеличенные размеры и закругленный нижний край органа при большой зоне поражения, повышение эхогенности с сопутствующим ослаблением эха в глубоких слоях. Отмечается сглаженность сосудистого рисунка.
УЗИ желчного пузыря и желчных протоков
В норме толщина стенок желчного пузыря не превышает 3 мм. Параметр измеряют в поперечной плоскости, расположив датчик перпендикулярно передней стенке, между внешним и внутренним полем. При наличии обширного фиброза, жира, врач может недооценить реальную толщину.
Основные внутренние причины утолщения стенки:
Из внешних причин можно назвать:
Клиника
В качестве патологических изменений рассматриваются также стриктуры, образования, нарушения оттока желчи, обтурация желчных путей камнями.
Проксимальный тип обструкции возникает выше протока. Основные факторы его появления:
При раке холедоха отмечаются расширенные внутрипеченочные протоки с трубчатыми разветвлениями внутри. Лучше всего они видны на периферии печени, желчный пузырь при этом имеет нормальные размеры.
Дистальная обструкция может быть вызвана стриктурой общего протока, камнями в холедохе, внепеченочными образованиями в воротной вене. При литиазе на УЗС наблюдаются расширенные внутрипеченочные желчные пути, размеры пузыря при это небольшие, камни выглядят как гипперэхогенные структуры с задним акустическим усилением.
Стриктура холедоха. Клинически проявляется желтухой, в анамнезе обычно есть холецистэктомия. Лабораторно: увеличена щелочная фосфатаза и прямой билирубин. На УЗС просматривается сама стриктура плюс расширенные протоки внутри печени.
Сосудистые заболевания печени
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Сосудистые-заболевания-печени.jpeg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Сосудистые-заболевания-печени.jpeg?fit=825%2C550&ssl=1″ />
Заболевания сосудов печени — относительно редкие болезни, при них может нарушаться кровоток в печени, что приводит к ряду серьезных осложнений. В этой статье рассматриваются основные вопросы, связанные с патогенезом, клинической картиной и лечением.
Обструкция печеночной артерии
Определение
Это осложнение множества различных патологических состояний, приводящих к частичному или полному нарушению кровотока по этому сосуду.
Эпидемиология
Обструкция печеночной артерии встречается относительно редко и точных эпидемиологических данных по этому поводу нет. Тромбоз печеночной артерии, приводящий к обструкции, может быть осложнением (примерно 2% трансплантатов печени).
Патогенез
Обструкция печеночной артерии может быть вызвана атеросклерозом, тромбозом, эмболией, инфильтрацией печени или травмой. Это происходит в ходе истинной полицитемии, узелкового артериита, эндокардита и, как упоминалось выше, у небольшого процента пациентов после трансплантации печени.
Непроходимость может возникнуть в результате:
Клиническая картина
У многих пациентов обструкция печеночной артерии протекает бессимптомно и выявляется только при вскрытии. Из-за двойной васкуляризации печени, окклюзия просвета печеночной артерии, не является синонимом инфаркта печени (эмболизация печеночной вены, является, признанным методом лечения рака печени).
Тем не менее, одновременная и полная непроходимость печеночной артерии и воротной вен, почти всегда заканчивается летальным исходом. Клинически инфаркт печени проявляется болью в правой верхней части живота, тахикардией и падением артериального давления. В редких случаях может развиться острая печеночная недостаточность.
Диагностика
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%94%D0%B8%D0%B0%D0%B3%D0%BD%D0%BE%D1%81%D1%82%D0%B8%D0%BA%D0%B0-1.jpg?resize=450%2C300&ssl=1″ alt=»Диагностика» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=450&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=825&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=768&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Диагностика
Лабораторные исследования показывают повышение активности трансаминаз и увеличение протромбинового времени. Визуализирующие тесты играют важную роль в диагностике:
Допплерография
В случае тромбоза печеночной артерии, после трансплантации печени, клинические симптомы обычно появляются в течение нескольких дней после сеанса, а тесты показывают быстрое повышение активности трансаминаз и усиление холестаза. Это связано с быстро прогрессирующей ишемией желчевыводящих путей.
Пациентам с трансплантацией печени проводится тромбэктомия или повторная трансплантация. При окклюзиях другой этиологии может применяться тромболитическая терапия (стрептокиназа или рекомбинантный активатор плазминогена), или антикоагулянтная терапия (гепарин).
Тромбоз воротной вены
Кровоток в воротной вене может быть нарушен в результате тромбоза или инфильтрации опухоли. Клинически тромбоз воротной вены подразделяется: на острый и хронический. Этиология обоих состояний схожа, хроническая форма,- это чаще все продолжение острой формы. Однако методы лечения у них разные.
Факторы риска
Факторы риска тромбоза воротной вены обычно подразделяются на местные и общие. Наиболее частые местными факторы риска: рак брюшной полости и цирроз печени.
Тогда как наиболее распространенные общие факторы риска — это миелопролиферативные нарушения, а также врожденная и приобретенная недостаточность факторов, модулирующих каскад коагуляции. Следует помнить, что диагностика местной причины тромбоза воротной вены не исключает одновременного наличия одной или нескольких общих причин.
Тромбоз воротной вены при миелопролиферативном синдроме
Тромбоз воротной вены — это клинический симптом миелопролиферативного заболевания. Поскольку портальная гипертензия приводит к отклонениям в анализе крови, (таким как анемия и тромбоцитопения), у большинства пациентов нет изменений в периферической крови, характерных для миелопроферативного синдрома, поэтому, диагноз расширяется до определения мутации гена JAK2 (киназа Януса 2 типа) и в таких ситуациях биопсия костного мозга находит полное оправдание.
Дифференциация
В соответствии с рекомендациями Американской ассоциации по изучению заболеваний печени, при диагностике тромбоза воротной вены на основании визуализационных исследований (УЗИ, КТ, в первую очередь следует исключить следующее:
Клинические формы
Острый тромбоз воротной вены — это внезапное образование сгустка частично или полностью закупоривающего воротную вену.
Клиническая картина
Выраженность клинических симптомов зависит от степени окклюзии воротной вены. Острый тромбоз проявляется:
Диагностика
Лабораторные тесты
Лабораторные исследования показывают увеличение показателей острой фазы. Чаще всего сохраняется функция печени, что объясняется компенсаторным кровотоком из печеночной артерии и коллатеральным кровообращением по мелким венозным сосудам в воротах печени. Однако, у некоторых пациентов наблюдается умеренное повышение уровня трансаминаз.
Визуальные исследования
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%92%D0%B8%D0%B7%D1%83%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B5-%D0%B8%D1%81%D1%81%D0%BB%D0%B5%D0%B4%D0%BE%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F.jpg?resize=450%2C300&ssl=1″ alt=»Визуальные исследования» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Визуальные исследования
Визуальная диагностика имеет решающее значение для постановки диагноза:
Фармакотерапия
Антикоагулянтное лечение. Методом выбора является быстрое введение низкомолекулярного гепарина, предотвращающего инфаркт кишечника и значительно улучшает прогноз. Терапия пероральными антикоагулянтами (варфарин или не так часто, применяемый аценокумарол) возможна, если клиническое состояние пациента стабильно и хирургическое вмешательство не планируется.
Консервативное лечение дает шанс полной реканализации сосуда примерно у 40% пациентов. Оно должно длиться не менее 3 месяцев, хотя следует отметить, что полное восстановление тромбоза наблюдалось даже после 6 месяцев терапии. В случаях тромбофилии, для которой не существует радикальной терапии, антикоагулянтное лечение, скорее всего, следует использовать до конца жизни.
Антимикробное лечение. При появлении признаков инфекции требуется антибактериальная терапия.
Инвазивное лечение. Инвазивные процедуры, такие как: тромболизис стрептокиназой или тканевым активатором плазминогена, вводимыми непосредственно в воротную вену или в верхнюю брыжеечную артерию, не показывают более высокой эффективности, чем антикоагулянты, и имеют гораздо более высокий риск серьезных осложнений.
Конечно, в случае инфаркта кишечника, методом выбора будет хирургическая резекция некротических фрагментов кишечника. Это лечение можно сочетать с удалением сгустка из просвета сосуда.
Хронический тромбоз воротной вены
Это клиническое состояние, при нем в результате тромбоза воротной вены развивается коллатеральное кровообращение, соединяющее вены до и после сгустка, образуя сеть сосудов, известную как кавернозная трансформация.
Клиническая картина
Чаще всего хронический тромбо, диагностируется при поиске причины симптомов портальной гипертензии, проявляющейся кровотечением из варикозно расширенных вен пищевода или увеличением селезенки. Пациенты с хроническим тромбозом воротной вены переносят кровотечение из варикозно расширенных вен пищевода лучше, чем пациенты с циррозом, что в основном связано с хорошо сохраненной функцией печени.
Иногда сеть сосудов кавернозной трансформации может сужать желчные протоки, что приводит к портальной билиопатии, приводящей к симптомам холестаза и холангита. Иногда трудно отличимым от первичного склерозирующего холангита.
Физикальное обследование показывает характерное расширение поверхностных сосудов брюшной полости. Минимальная энцефалопатия наблюдается примерно у половины пациентов с хроническим тромбозом, что, однако, может ухудшить точность или способность управлять автомобилем.
Диагностика
Биохимия печени обычно в норме. Визуализирующие исследования, такие как УЗИ, КТ или МРТ, показывающие многочисленные коллатеральные сосуды в области воротной вены и невидимый (неконтрастный) фрагмент воротной вены, играют решающую роль в диагностике, (как при остром тромбозе). Иногда при допплеровском исследовании коллатеральные сосуды имитируют воротную вену, увеличение поджелудочной железы или опухоль желчевыводящих путей.
Нет хорошо задокументированных исследований эффективности бета-адреноблокаторов для первичной профилактики или бандажирования, при вторичной профилактике кровотечения из варикозно расширенных вен пищевода у пациентов с тромбозом воротной вены.
Аналогичная проблема существует при лечении этих пациентов антикоагулянтами. Кажется логичным, сначала лечить варикозное расширение вен пищевода с помощью бандажа пациентам, у которых был эпизод кровотечения, а затем начать антикоагулянтную терапию. Имеются сообщения о том, что хроническая антикоагулянтная терапия снижает риск рецидива тромбоза, без увеличения риска кровотечения из варикозного расширения вен. Пациентам с развивающимся симптомом портальной билиопатии, осложненной холангитом, оправдан эндоскопический стеноз.
Прогноз
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?fit=480%2C320&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9F%D1%80%D0%BE%D0%B3%D0%BD%D0%BE%D0%B7.jpg?resize=450%2C300&ssl=1″ alt=»Прогноз» width=»450″ height=»300″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?w=480&ssl=1 480w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Прогноз
Типичные осложнения хронического тромбоза воротной вены, связанные с симптомами портальной гипертензии — это редкая причиной смерти у пациентов, умирающих от последствий портальной билиопатии или прогрессирования миелопролиферативного заболевания до острого лейкоза или миелофиброза.
Тромбоз воротной вены у пациентов с циррозом печени
Тромбоз воротной вены у пациентов с циррозом печени коррелирует со степенью декомпенсации органа.Тромбоз может развиться у 1/4 пациентов, требующих трансплантации печени. Рак печени может быть причиной тромбоза у пациентов с циррозом.
Клиническая картина
Наиболее частые клинические симптомы тромбоза:
В этой группе чаще выявляются мутации фактора V Лейдена, гена протромбина или метилентетрагидрофолатредуктазы (MTHFR), чем у пациентов с циррозом печени без тромбоза.
К сожалению, никаких рекомендаций по лечению антикоагулянтами у этих пациентов не разработано. Рекомендуется принимать индивидуальные решения. Однако, у подавляющего большинства пациентов, ожидающих трансплантации печени, после начала антикоагулянтной терапии воротная вена восстанавливается.
Тромбоз воротной вены после трансплантации печени
Это осложнение может возникнуть у 2-3% пациентов и часто связано с разницей в диаметре воротной вены донора и реципиента, а также со спленэктомией, выполняемой во время операции по трансплантации.
Синдром обструкции синуса печени
Определение
Это процесс, нарушающий кровообращение в печени в результате токсического повреждения эндотелиальных клеток, выстилающих пазухи печени. У некоторых пациентов в этот процесс также вовлекаются центральные вены.
Эпидемиология
В развитых странах синдром синусоидальной обструкции (SOS), ранее называвшийся (VOD) веноокклюзионная болезнь, является наиболее частым осложнением абляции костного мозга, при его подготовке к трансплантации, (в этом контексте, следует использовать термин — трансплантация гемопоэтических стволовых клеток). Острая обструкция синуса печени — это третья по значимости причина смерти пациентов, перенесших трансплантацию костного мозга.
Другие причины SOS включают:
Клиническая картина
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9A%D0%BB%D0%B8%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B0%D1%8F-%D0%BA%D0%B0%D1%80%D1%82%D0%B8%D0%BD%D0%B0.jpg?resize=450%2C300&ssl=1″ alt=»Клиническая картина» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Клиническая картина
Клинические симптомы могут имитировать синдром Бадда-Киари и включают наиболее распространенные:
Выделяют три степени тяжести симптомов: легкую, среднюю и тяжелую.
Если заболевание стало результатом применения циклофосфамида, первые признаки появляются через 10-20 дней после начала лечения. При других схемах миелоабляции симптомы могут развиться позже. На практике синдром обструкции синусовых сосудов печени диагностируется у пациентов:
Диагностика
Балтиморские критерии
Балтиморские критерии полезны при постановке диагноза. Синдром обструкции печеночного синуса подтверждается при соблюдении следующих условий:
Дифференциация
Дифференциальный диагноз должен включать:
Дополнительные исследования
В сомнительных случаях диагноз подтверждается если:
При допплеровском исследовании печеночных сосудов можно наблюдать изменение направления кровотока в воротной вене.
Профилактика
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9F%D1%80%D0%BE%D1%84%D0%B8%D0%BB%D0%B0%D0%BA%D1%82%D0%B8%D0%BA%D0%B0.jpg?resize=450%2C300&ssl=1″ alt=»Профилактика» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=768%2C512&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Профилактика
Для профилактики закупорки сосудов синуса печени используются менее агрессивные, чем стандартные схемы миелоаблативной терапии, с применением флударабина, более низкие дозы бусульфана или дозы облучения.
Наибольший риск закупорки сосудов синуса печени связан с назначением циклофосфамида и облучением в дозе> 12 гр. Смертность у пациентов с синдромом обструкции синуса печени, получавших такое лечение может составлять 15-20%.
Кроме того, в профилактике используются:
Руководящие принципы Американской ассоциации по изучению заболеваний печени (AASLD) не рекомендуют какие-либо из этих методов лечения, поскольку рандомизированные испытания не подтвердили их эффективность. Антикоагулянтная терапия, также может привести к опасным для жизни кровотечениям.
Симптоматическое лечение перегрузки жидкостью включает:
Из-за отсутствия достаточных данных не рекомендуется использовать дефибротид, тканевый активатор плазминогена или TIPS (трансъюгулярный внутрипеченочный портосистемный шунт).
Трансплантация печени может быть терапевтическим вариантом у пациентов с незлокачественными заболеваниями, например, аутоиммунными заболеваниями.
Прогноз
Плохой прогноз определяется:
Тромбоз печеночной вены (синдром Бадда-Киари)
Тромбоз печеночной вены (синдром Бадда-Киари)
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%A2%D1%80%D0%BE%D0%BC%D0%B1%D0%BE%D0%B7-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%BE%D1%87%D0%BD%D0%BE%D0%B9-%D0%B2%D0%B5%D0%BD%D1%8B-%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC-%D0%91%D0%B0%D0%B4%D0%B4%D0%B0-%D0%9A%D0%B8%D0%B0%D1%80%D0%B8.jpg?resize=450%2C300&ssl=1″ alt=»Тромбоз печеночной вены (синдром Бадда-Киари)» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Тромбоз печеночной вены (синдром Бадда-Киари)
Определение
Нарушение кровотока, возникающее на любой стадии оттока крови из печени, от мелких печеночных вен, до места соединения главной вены с правым предсердием.
Разделение
Синдром Бадда-Киари делится на:
Причины
Клинически заболевание может иметь вид:
Существуют значительные расхождения между клинической картиной и длительностью тромбоза. Например, у пациентов с симптомами острого тромбоза очень часто встречаются признаки длительного заболевания, такие, как выраженный фиброз и цирроз.
Общие клинические симптомы включают:
Заболевание протекает бессимптомно примерно у 20% пациентов с развивающимся коллатеральным кровообращением.
Диагностика
Биохимические исследования
Биохимические тесты выявляют нарушения разной степени тяжести, в зависимости от клинического состояния. Асцитная жидкость имеет характеристики транссудата.
Изображение венозных сосудов
При допплеровском исследовании печеночные вены демонстрируют расширение в сочетании с отсутствием или изменением направления кровотока. Кроме того, могут быть расширенные коллатеральные сосуды, соединяющие печеночную вену с меж реберной и диафрагмальной венами. Магнитно-резонансная томография с контрастным веществом позволяет точно визуализировать обструкцию в просвете сосудов или источник внешнего давления на печеночные вены или нижнюю полую вену.
Гипертрофия хвостатой доли
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%93%D0%B8%D0%BF%D0%B5%D1%80%D1%82%D1%80%D0%BE%D1%84%D0%B8%D1%8F-%D1%85%D0%B2%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D0%B9-%D0%B4%D0%BE%D0%BB%D0%B8.jpg?resize=450%2C300&ssl=1″ alt=»Гипертрофия хвостатой доли» width=»450″ height=»300″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=768%2C512&ssl=1 768w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Гипертрофия хвостатой доли
У большинства пациентов с синдромом Бадда-Киари наблюдается увеличение хвостатой доли. Это связано с тем, что хвостатая доля имеет венозное соединение с нижней полой веной, независимо от печеночных вен. Таким образом, в случае обструкции печеночных вен, по хвостатому отростку протекает гораздо больше крови, что приводит к его компенсаторной гипертрофии.
Регенеративные узелки
У пациентов с синдромом Бадда-Киари все визуальные исследования могут показать макро регенеративные узелки, демонстрирующие усиление артериальной фазы, и могут морфологически напоминать гепатоцеллюлярную карциному.
Эти узелки имеют иную этиологию, чем регенеративные, при циррозе печени. Их дифференциация от гепатоцеллюлярной карциномы может быть трудной. Многочисленные небольшие узелки указывают на довольно доброкачественные поражения, в то время, как единичные, увеличивающиеся поражения, могут указывать на рак.
Патоморфологическое обследование
При типичных симптомах синдрома Бадда-Киари в биопсии печени нет необходимости, более того, зачастую она невозможна по техническим причинам (нарушения свертываемости, асцит). Гистопатологическое исследование показывает расширение пазух с признаками застоя и фиброза в центральной части долек. Иногда в крошечных венах можно увидеть сгустки крови.
Мероприятия по порядку:
Антикоагулянтное лечение
Согласно рекомендациям AASLD, во время диагностики синдрома Бадда-Киари следует начать антикоагулянтную терапию (низкомолекулярные гепарины), а затем перейти на пероральные антикоагулянты, поддерживая нормализованный индекс активности протромбина (INR) в диапазоне 2- 3. Только противопоказания или серьезные осложнения, дают право прекратить лечение антикоагулянтами.
Чрескожная ангиопластика
Ангиопластика и протезирование печеночной вены следует рассматривать у всех пациентов с симптомами, чьи результаты визуализационных исследований показывают, что такое вмешательство возможно, например, в случае сегментарного стеноза или тромбоза.
Если антикоагуляция не улучшается, рассматривается возможность портальной системной трансъюгулярной внутрипеченочной фистулы (TIPS), очевидно, с предварительным подтверждением проходимости воротной вены.
TIPS у пациентов с синдромом Бадда-Киари — технически, очень сложная процедура, иногда она требует введения проводника непосредственно из просвета нижней полой вены, поэтому выполняется только в нескольких медицинских центрах в мире.
Пересадка печени
Показанием к трансплантации печени может быть мгновенная недостаточность органов. Трансплантация также должна рассматриваться, когда хирургия портальной системной трансцервикальной внутрипеченочной фистулы невозможна или неэффективна.
Прогноз
Независимые прогностические факторы при синдроме Бадда-Киари — это компоненты шкалы Чайлда-Тюркотта-Пью. Прогноз для этого синдрома значительно улучшился за последнее десятилетие и часто больше зависит от прогрессирования основного заболевания, (например, миелодиспластического синдрома), чем от симптомов печеночной недостаточности. Около 80% пациентов выживают через пять лет после трансплантации печени.
Резюме
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%A0%D0%B5%D0%B7%D1%8E%D0%BC%D0%B5.jpg?resize=450%2C300&ssl=1″ alt=»Резюме» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=768%2C512&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Резюме
Причиной обструкции печеночной артерии могут быть: атеросклероз, тромбоз, эмболия, инфильтрация печени, травмы, заболевания сосудов. Обструкция также может быть осложнением трансплантации печени.
Из-за двойной васкуляризации печени окклюзия печеночной артерии не является синонимом инфаркта органа. Визуализирующие исследования играют важную роль в диагностике: допплерография, компьютерная томография с контрастным веществом и магнитно-резонансная томография.
Тромбоз воротной вены подразделяется на острый и хронический. Оба состояния имеют схожую этиологию и чаще всего второе будет продолжением первого. Однако, методы лечения различаются. Наиболее частые факторы риска тромбоза воротной вены — это миелопролиферативные нарушения, а также врожденная и приобретенная недостаточность факторов, модулирующих каскад коагуляции.
Общие осложнения хронического тромбоза воротной вены, связанные с симптомами портальной гипертензии, являются редкой причиной смерти пациентов, умирающих от последствий портальной билиопатии или прогрессирования миелопролиферативного заболевания до острого лейкоза или миелофиброза.
Синдром заложенности носовых пазух печени приводит к нарушениям кровообращения в ней, в результате токсического повреждения эндотелиальных клеток, выстилающих пазухи.
Это наиболее частое осложнение миелоаблативного лечения при подготовке пациентов к трансплантации костного мозга.
Балтиморские критерии полезны в диагностике. Профилактика основана на менее агрессивных режимах миелоаблативной терапии, чем при стандартной терапии.
Тромбоз печеночных вен (синдром Бадда-Киари) может проявляться, как фульминантная, острая или хроническая печеночная недостаточность. В курс лечения входят: антикоагулянтная терапия, чрескожная ангиопластика, TIPS и трансплантация печени. Благодаря такому режиму лечения до 90% пациентов живут больше 5 лет.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.