Угроза по невынашиванию беременности что это
Привычное невынашивание беременности ( Привычный выкидыш )
Привычное невынашивание беременности – это полиэтиологическая репродуктивная патология, характеризующаяся неоднократными последовательными эпизодами самопроизвольного прерывания гестации до 38-й (полных 37) недель. К основным признакам прерывания беременности относятся тазовые боли и кровянистые выделения из половых путей. Диагностика включает сбор анамнеза, физикальный осмотр, ультрасонографию, коагулограмму, бактериологический и ПЦР-анализ на инфекции, кариотипирование супругов, типирование HLA II. Лечение обычно консервативное, хирургическое вмешательство может потребоваться при анатомических нарушениях.
МКБ-10
Общие сведения
По определению Всемирной организации здравоохранения, привычное невынашивание беременности – это последовательное трёхкратное самопроизвольное прерывание гестации (включая прекращение развития). Однако, по мнению многих клиницистов, критериями привычного невынашивания следует считать наличие уже двух эпизодов потери беременности. Распространенность патологии составляет 2-5%, значительная часть привычных потерь регистрируется до срока жизнеспособности плода (22 недель). Вероятность последующего самопроизвольного прерывания существенно увеличивается с ростом количества предыдущих эпизодов: если после первой потери риск следующей составляет 15%, то после двух неудач подряд эта цифра возрастает более чем вдвое – до 36-38%.
Причины
Привычное невынашивание беременности чаще всего связано с длительно существующим неблагоприятным эндогенным воздействием. Этиологические факторы этой акушерской патологии во многом аналогичны таковым при бесплодии или спорадическом прерывании гестации и отличаются лишь меньшей выраженностью по сравнению с бесплодием и постоянным характером в отличие от преходящего воздействия при спонтанных потерях. К основным причинам привычного невынашивания относятся:
Патогенез
Привычные потери, ассоциированные с хромосомным фактором, обусловлены аномальной закладкой эмбриона и его изначальной нежизнеспособностью. Прочие факторы создают неблагоприятный фон для имплантации, формирования и нормального функционирования плаценты, дальнейшего развития эмбриона. В результате аллоиммунных нарушений иммунная система матери атакует «чужеродные» антигены эмбриона, полученные от отца, организм матери отторгает плодное яйцо. Аутоиммунные реакции приводят к повреждению тканей матери, что оказывает опосредованное неблагоприятное воздействие на эмбрион.
Дефицит или дисбаланс половых гормонов провоцирует неполноценную гравидарную трансформацию эндометрия, недостаток прогестерона ведет к нарушению иммунной перестройки. Латентные инфекции потенцируют повышение активности локального иммунитета. В результате тромбофилий (включая АФС) нарушается баланс между процессами образования фибрина и фибринолиза при имплантации, происходит тромбирование сосудистого ложа и нарушение маточно-плацентарного кровотока. Все эти изменения становятся причинами неполноценной инвазии трофобласта, нарушения плацентогенеза и фетоплацентарной недостаточности.
Классификация
Исходом невынашивания обычно является изгнание плода (жизнеспособного или нет), реже погибший плод остаётся в матке. Неразвивающуюся беременность в таких случаях квалифицируют как несостоявшийся выкидыш или несостоявшиеся роды. В современном акушерстве принято следующее разделение потери беременности по срокам развития эпизода (по классификации ВОЗ):
Симптомы привычного выкидыша
Признаки самопроизвольного прерывания процесса гестации при привычном невынашивании не отличаются от таковых при спорадических потерях беременности. Угрожающий аборт или преждевременные роды проявляются незначительными тазовыми болями, по мере прогрессирования их интенсивность усиливается, присоединяется кровотечение из влагалища. При неразвивающейся беременности останавливается прирост массы тела, исчезают признаки токсикоза, размягчаются молочные железы, отсутствует двигательная активность плода.
Существенных различий в клинической картине при невынашивании, вызванном тем или иным причинным фактором, нет, однако некоторые особенности можно отметить. Так, при овариальной недостаточности потеря беременности обычно наступает в первом триместре (на шестой-восьмой неделе), прерыванию предшествует учащённое мочеиспускание, отделение слизи из вагины. При надпочечниковой гиперандрогении потеря происходит во втором-третьем триместре, проявляется кровянистыми выделениями различной интенсивности без иных признаков прерывания.
При ИЦН обычно со второго триместра могут отмечаться скудные слизистые выделения с кровянистыми прожилками, ощущение давления, распирания, колющие боли в области влагалища. Для невынашивания, связанного с АФС и гипергомоцистеинемией, характерно раннее (с двадцатой недели) начало гестозов, сопровождающихся стойкими отёками, жаждой, головными болями, тошнотой, рвотой и ухудшением общего самочувствия.
Осложнения
Преждевременные роды несут угрозу жизни и здоровью будущего ребёнка. Большинство ранних неонатальных (70%) и детских (65-75%) смертей приходится на недоношенных детей. Мертворождение при преждевременных родах в 9-13 раз выше, чем при срочных. У выживших детей в десять раз чаще, чем у доношенных, регистрируются осложнения: слепота, глухота, детский церебральный паралич, нарушения со стороны психики и хронические лёгочные патологии. Для матери особую опасность представляет неполный аборт, неразвивающаяся беременность, осложнениями которых являются кровотечение, инфекция матки и плодных оболочек, ДВС-синдром.
Диагностика
Учитывая мультифакторную природу привычного невынашивания и недостаточную изученность этиопатогенеза, установить первопричину данной акушерской патологии удаётся лишь у 50-60% больных. Исследование проводится под руководством акушера-гинеколога. Если с жалобами на боль, кровянистые выделения обратилась беременная, сначала уточняется диагноз прерывания беременности, после чего выясняются причины осложнения. Диагностический поиск осуществляется с применением следующих методов:
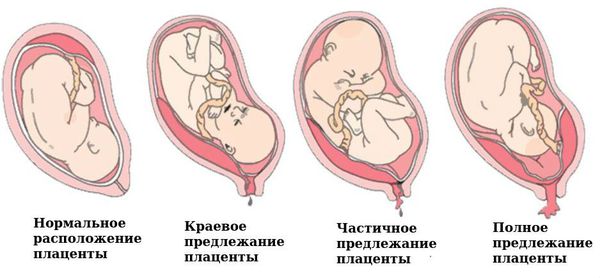
Дополнительно может назначаться МРТ органов малого таза, гистероскопия. Диагностика осуществляется с привлечением эндокринолога, иммунолога и медицинского генетика. Начинающаяся потеря беременности дифференцируется с опухолями матки, внематочной беременностью, трофобластической болезнью и предлежанием плаценты.
Лечение привычного выкидыша
Лечение проводится как в процессе гестации, так и вне его. Лечебные мероприятия во время беременности направлены на предотвращение преждевременного изгнания плода, поддержание её дальнейшего развития. Вне периода гестации осуществляется коррекция патологических изменений, приводящих к невынашиванию, методами, которые невозможно применить при беременности.
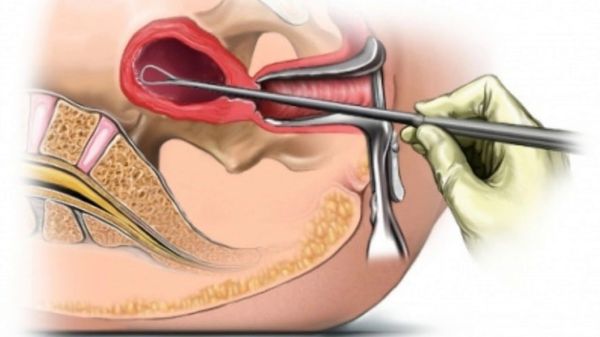
Симптоматическое лечение угрожающего и начавшегося выкидыша включает постельный режим, седативные, спазмолитические и гемостатические препараты, в случае преждевременных родов дополнительно применяются токолитические средства. При ИЦН проводится ушивание наружного зева шейки матки или устанавливается кольцо-пессарий. В случае замершей беременности и неполного аборта выполняется кюретаж, на поздних сроках изгнание плода производится путём возбуждения сократительной деятельности матки. Методы этиотропного лечения зависят от причины патологии:
Прогноз и профилактика
Прогноз зависит от причины, вызвавшей патологию. Так, привычное невынашивание беременности, ассоциированное с тромбофилиями, эндокринными расстройствами и анатомическими дефектами в ряде случаев успешно поддаётся лечению, а методы коррекции состояний, связанных с аллоиммунными факторами, пока находятся в стадии изучения. В среднем, при условии своевременного выявления причин, адекватного лечения как вне, так и в течение беременности, добиться рождения жизнеспособных детей удаётся в 70-95% случаев.
В большинстве случаев методы лечения, допустимые при беременности, малоэффективны, поэтому большое значение должно уделяться профилактике. Превентивные мероприятия предусматривают тщательное обследование женщин, входящих в группы риска или уже имеющих эпизоды невынашивания в анамнезе, а также их супругов, коррекцию нарушений на этапе прегравидарной подготовки, рациональное ведение беременности.
Что такое невынашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Невынашивание беременности — это самопроизвольное прерывание беременности на любом сроке с момента зачатия до доношенного срока (37 недель).
Потеря беременности до 22 недель — это самопроизвольный выкидыш. Если беременность прерывается при сроке более 22 недель, это уже принято считать преждевременными родами. Потеря беременности три и более раза называется привычным невынашиванием. Если погибший плод или эмбрион какое-то время бессимптомно находится в полости матки, такую беременность называют замершей. К разряду замерших беременностей относится анэмбриония, при которой в полости матки определяется пустое плодное яйцо.
Причины заболевания
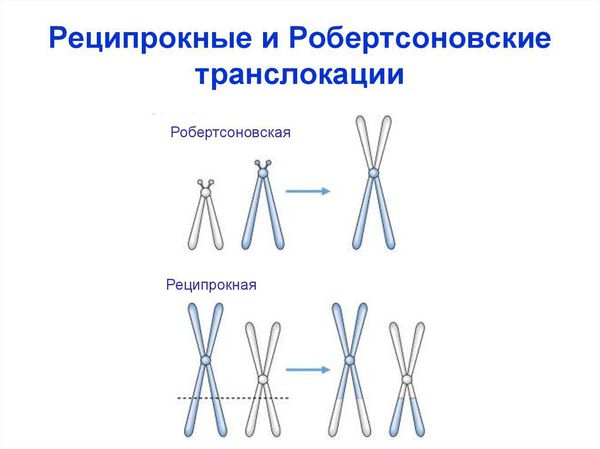
1.Генные и хромосомные аномалии эмбриона/плода:
2. Поздний репродуктивный возраст (35-45 лет). С возрастом частота невынашивания беременности увеличивается.
3. Социально-демографические причины: недостаточное питание, неустроенность семейной жизни, низкий социальный статус, что запускает стрессорный механизм невынашивания. В условиях стресса возникает «симптом обкрадывания» — активируется сердечно-сосудистая и дыхательная система. Происходит перераспределение кровотока в сторону более жизненно важных органов, а репродуктивная и пищеварительная система «выключаются».
4. Токсины и профессиональные вредности: ионизирующее излучение, пестициды, вдыхание вредных газов.
5. Вредные привычки.
6. Хронические заболевания матери: сахарный диабет, заболевания щитовидной железы, ожирение.
7. Иммунологические нарушения:
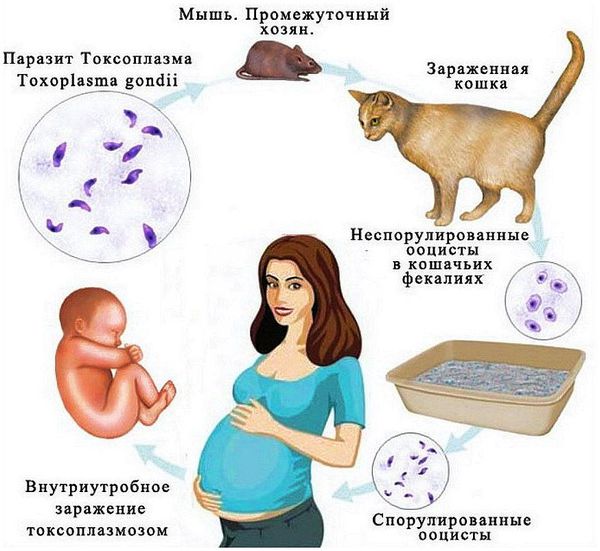
8. Инфекции у матери во время беременности (бактериальные и вирусные любой локализации). Среди вирусных инфекций матери наиболее часто встречаются вирус гриппа, краснухи, герпес, аденовирус, вирус паротита, цитомегаловирус (ЦМВ). Вирусы в большинстве случаев проникают трансплацентарно (через плаценту) и оказывают прямое повреждающее действие на плодное яйцо. Для ЦМВ и герпеса характерен восходящий путь инфицирования.
Определённую роль в невынашивании играют некоторые болезни:
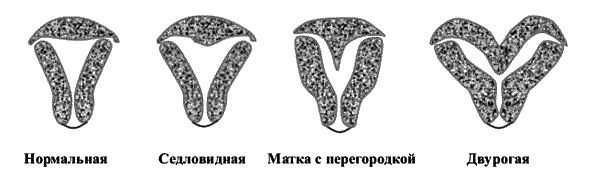
10. Нарушение строения матки.
11. Осложнения данной беременности:
Симптомы невынашивание беременности
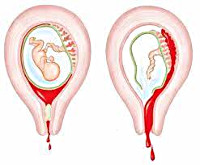
Заподозрить неладное можно при появлении тянущих болей внизу живота на фоне задержки менструации. Как правило, женщина знает о наличии у неё беременности, что легко подтверждается тестом на беременность с мочой, данными УЗИ. В дальнейшем эти боли усиливаются, принимают схваткообразный характер. Появляются кровянистые выделения из половых путей. Их интенсивность постепенно усиливается. Появление кровянистых выделений при беременности — показание к экстренной госпитализации!
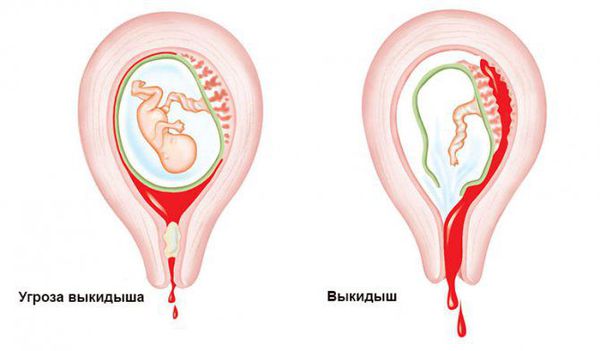
При угрожающем аборте (риске отхождения плодного яйца от слизистой оболочки матки) беспокоят только боли различной интенсивности внизу живота и умеренные кровянистые выделения из половых путей. При угрожающем аборте пульс и давление не меняются.
При аборте в ходу, т. е. при выкидыше, длительная боль в нижних отделах живота усиливается в динамике до интенсивной, носит схваткообразный характер. Кровянистые выделения из половых путей становятся обильными. Может отмечаться учащение пульса, при обильном кровотечении — понижение артериального давления.
Патогенез невынашивание беременности
Независимо от причины угрозы прерывания беременности, при невынашивании всегда развивается прогестероновая недостаточность — недостаток гормона прогестерона, сохраняющего беременность, либо снижение чувствительности матки к его действию.
Нарушается кровоток в матке, особенно в области прикрепления плодного яйца, с развитием тромбозов сосудов плаценты.
В случае инфекционной причины невынашивания ко всему вышеперечисленному добавляется повреждающее действие медиаторов воспаления.
Классификация и стадии развития невынашивание беременности
Классификация по МКБ-10 (Международной классификации болезней 10 пересмотра):
По стадиям заболевания различают:
Заболевание не всегда проходит все стадии. Оно может остановиться на одной из них при своевременно начатом лечении или когда фактор, спровоцировавший угрозу, не столь сильный.
Осложнения невынашивание беременности
Невынашивание беременности — достаточно тяжёлая многофакторная патология. Поэтому непросто предсказать исход последующих беременностей. Прежде всего среди осложнений можно отметить выраженный депрессивный синдром у женщины, потерявшей желанную беременность. Особенно тяжёлое психоэмоциональное состояние у пациенток, страдающих привычным невынашиванием беременности.
Если произошёл внебольничный самопроизвольный выкидыш, а последующее наблюдение и лечение не осуществлялось, у женщины могут начаться воспалительные заболевания органов малого таза, так как остатки плодного яйца являются прекрасной питательной средой для микроорганизмов.
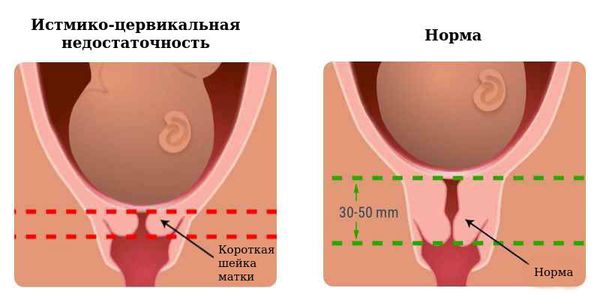
Осложнением прервавшейся беременности можно считать и формирование истмико-цервикальной недостаточности (ИЦН). Это анатомический или функциональный дефект циркулярной мускулатуры шейки матки, приводящий в дальнейшем к открытию шейки матки, пролабированию плодного яйца (выпячиванию в шейку матки) и привычной потере беременности.
В случае замершей беременности, когда плод погибает и находится внутри матки длительное время (свыше 4-6 недель), особенно во 2-м триместре — может возникнуть кровотечение, обусловленное развитием ДВС-синдрома (диссеминированного внутрисосудистого свёртывания) — это состояние, характеризующееся нарушениями в системе свёртывания крови. При этом в зависимости от стадии ДВС—синдрома происходит образование множественных тромбов в сосудах различных органов, либо возникает кровотечение.
Угроза для жизни женщины при невынашивании беременности существует только в случае массивного кровотечения и геморрагического шока (критического состояния, вызванного острой быстрой однократной потерей крови) либо в случае инфекционных осложнений. Когда происходит инфицирование остатков плодного яйца, возможно развитие воспалительных заболеваний органов малого таза, таких как эндометрит (воспаление матки), параметрит (воспаление околоматочной клетчатки), перитонит (воспаление брюшины), осложнившихся заражением крови (сепсисом) и инфекционно-токсическим шоком.
Диагностика невынашивание беременности
Этапы обследования
По показаниям: гистеросальпингография, гистероскопия, лапароскопия, КТ или МРТ черепа и турецкого седла, спиральная КТ малого таза / МРТ.
Обследование мужчины:
Лечение невынашивание беременности
Терапия угрозы прерывания
Патогенетическая терапия при невынашивании беременности эндокринного генеза включает в себя приём препаратов прогестерона как минимум до 12 недель.
Если среди причин невынашивания был выявлен гипотиреоз (недостаточная работа щитовидной железы), то лечение осуществляется совместно с эндокринологом. В этом случае необходимо всю беременность принимать гормоны щитовидной железы, такие как Л-Тироксин, «Эутирокс».
Если причиной невынашивания послужила инфекция, то проводится антибактериальная терапия с учётом выделенной флоры.
В условиях стационара для лечения угрозы прерывания беременности применяют спазмолитики («Но-шпа», дротаверин, папаверин), блокаторы кальциевых каналов, раствор магнезии внутривенно.
Для профилактики невынашивания при угрозе обязательно нужно принимать витамины и микроэлементы. Они улучшают качество ооцитов (половых клеток), участвующих в оплодотворении, способствуют правильной закладке органов у эмбриона, в частности формированию нервной трубки, способствуют гармоничному развитию плода и плаценты, являются компонентами для синтеза гормонов, сохраняющих беременность.
Прогноз. Профилактика
Судить о благоприятном развитии беременности можно по показателям ХГЧ и прогестерона. До 6-7 недель беременности уровень ХГЧ должен увеличиваться в 2 раза каждые 1,5-2 дня. Если уровень ХГЧ маленький или он понижается, значит беременность не прогрессирует.
При ультразвуковом исследовании вагинальным датчиком плодное яйцо в норме должно визуализироваться при сроке 4 недели. Диаметр плодного яйца при этом составляет 3-5 мм, что соответствует показателям ХГЧ 1500-2000 ЕД/л. При расхождении с данными критериями прогноз по развитию беременности сомнительный.
Уровень прогестерона косвенным образом также может быть предиктором исхода беременности:
Профилактика невынашивания беременности включает в себя:
Неспецифическая прегравидарная подготовка пациента (подготовка перед беременностью):
Если причина привычного невынашивания анатомическая, показано хирургическое лечение: устранение внутриматочной перегородки, синехий, миоматозных узлов, полипов эндометрия. После устранения анатомических причин невынашивания пациентке назначается комбинированный эстрогенно-гестагенный препарат на срок не менее трёх месяцев.
Невынашивание беременности на ранних и поздних сроках — причины, диагностика и лечение
Невынашивание беременности обычно проявляется вагинальным кровотечением и болями в животе. Выделения из влагалища могут напоминать сгустки крови. Во многих ситуациях кровотечение постепенно прекращается. Время, которое может потребоваться на это, может отличаться в разных случаях. Обычно это занимает несколько дней, но может продолжаться 2 недели и более. У большинства женщин кровотечение является обильным, с присутствием сгустков, напоминающих обильные месячные. Однако в некоторых ситуациях может наблюдаться интенсивное кровотечение.
С другой стороны, ряд случаев невынашивания не сопровождается развитием симптомов. Плод прекращает развиваться и погибает, но остается в матке. Это так называемая неразвивающаяся беременность. При этом может отсутствовать боль или кровотечение. Также иногда исчезает токсикоз и болезненность желез. В ряде ситуациий это тип невынашивания диагностируются только при следующем плановом УЗИ.
У некоторых женщин симптомы невынашивания характеризуются крайне малым кровотечением и отсутствием болевых ощущений или их слабой выраженностью. Затем беременность начинает протекать нормально. Это так называемый угрожающий выкидыш. При угрожающем выкидыше обычно рекомендуется покой и ограничение физической активности до минимизации болевых ощущений и прекращения кровотечения.
Обычно при самопроизвольном аборте боли локализуются внизу живота и носят спазматический характер. Острая и сильная боль, локализующаяся на одной стороне живота, зачастую свидетельствует о внематочной беременности. В таком случае кровяные выделения крайне незначительны или кровь имеет почти черный цвет. В случае подозрения на внематочную беременность необходимо срочное обращение к специалисту, так как это состояние зачастую представляет угрозу для жизни. Незначительные кратковременные кровяные выделения являются вариантом нормы. К врачу следует обратиться сразу же при любом количестве выделений, их количество не всегда отражает истинную картину, а если прокладки не хватает на час — вызывать скорую.
Некоторые ранние выкидыши диагностируются лишь в ходе плановой проверки состояния беременной женщины. При этом ультразвуковое обследование не обнаруживает плода в матке. Иногда уровень прогестерона падает настолько, что пропадает тошнота и болезненность молочных желез. Следует помнить, что примерно после 12–13 недель эти симптомы беременности зачастую становятся менее выраженными или вовсе исчезают, что является вариантом нормы.
Поздний выкидыш наиболее тяжело переносится, так как сопровождается тяжелым кровотечением, а порой и разрывом плодного пузыря. Также в ряде ситуаций отмечаются интенсивные схваткообразные боли, которые требуют принятия болеутоляющих, предписанных врачом. Однако невынашивание по причине слабой шейки матки порой является безболезненным.
Диагностика
В случае развития симптомов, характерных для невынашивания, следует обратиться к специалисту. Врач произведет оценку симптомов кровотечения и, возможно, назначит анализ уровня хорионического гонадотропина, проверит состояние шейки матки, направит на УЗИ и проанализирует сердцебиение плода. Результаты этих тестов помогут специалисту определить, произошел ли самопроизвольный аборт.
Последствия невынашивания беременности
Если началось расширение шейки, то доктор может поставить диагноз несостоятельности шейки матки и наложить швы (серкляж) для предотвращения позднего выкидыша. В случае, когда выкидыш все же произошел, есть вероятность, что он был полным, то есть произошло отторжение не только плода, но и плаценты и верхнего слоя эндометрия. Полное выведение этих тканей может занять до 2 недель. Если же этого не происходит, то требуется опорожнение матки, чтобы организм мог нормализовать менструальный цикл. Поэтому в некоторых случаях неполного выкидыша могут быть назначены медицинские препараты или хирургическая операция (кюретаж), чтобы помочь телу очистить полость матки. Также в ближайшее время после самопроизвольного аборта требуется соблюдение дополнительных мер предосторожности для избежания развития инфекции.
В редких случаях возможна постановка неправильного диагноза при невынашивании. Порой наблюдается кровотечение, не фиксируется сердцебиение плода, а сам плод при этом может развиваться. Важно понимать, что это возможно только в ранние сроки, и если сердцебиения при данной беременности еще не было видно ранее. Однако при прекращении кровотечения и возобновлении симптомов беременности повторное УЗИ может уточнить ситуацию.
Посещение врача при невынашивании
Необходимо незамедлительно уведомлять лечащего врача о любых фактах кровотечения. Требуется поставить диагноз, так как выкидыш не является единственной причиной вагинального кровотечения при беременности. При интенсивном кровотечении и сильной боли внизу живота надлежит немедленно обратиться за скорой помощью. Оперативное проведение УЗИ поможет определить, что именно вызывает кровотечение:
Если УЗИ не позволяет установить, насколько жизнеспособным является плод, то может потребоваться проведение повторного обследования спустя 1 или 2 недели.
Лечение
После того, как установлена причина кровотечения, врач назначает соответствующее лечение.
Консервативная терапия
Ряд женщин предпочитает «позволить природе следовать своим курсом». В большинстве случаев отторгаемые ткани выходят естественным образом, и кровотечение прекращается спустя несколько дней. Для этого может потребоваться до 14 дней. Однако такой подход не используется, если самопроизвольные аборты наблюдались ранее, присутствует нарушение свертываемости крови, или есть подозрение на наличие инфекции. Если кровотечение не прекращается или усиливается, то женщине может быть предложена альтернативная форма лечения.
В случае, когда кровотечение и болевые ощущения стихают, следует произвести тест на беременность по прошествии 3 недель. Если тест покажет наличие беременности, то необходимо посетить доктора для дальнейшей оценки ситуации.
Медикаментозное лечение
Зачастую женщине предлагается медикаментозное лечение выкидыша. Это может быть пероральное средство или препарат, вводимый во влагалище. Данные препараты будут способствовать полной очистке матки и по своему действию сходны с хирургической операцией.
Для медикаментозного лечения обычно не требуется госпитализация. Кровотечение может продолжаться вплоть до трех недель после применения лечения препаратами. Однако остаточное кровотечение не должно быть слишком интенсивным. Если же кровотечение не прекращается даже спустя несколько дней, то может быть предложена операция.
Многие женщины предпочитают эту форму лечения, ведь при этом не требуется госпитализация и операция. Спустя 3 недели после этих процедур необходимо провести тест на беременность. Если он будет положительным, то следует посетить доктора.
Вакуумная аспирация
Эта хирургическая процедура применяется в случае, если не сработали вышеописанные подходы к лечению. Данная процедура производится для полного очищения матки. Это достигается путем открытия шейки матки и введения узкой аспирационной трубки с последующим отсасыванием тканей, связанных с невыношенной беременностью. В целом процедура занимает около 10 минут. Порой она может проводиться и без общей анестезии. У некоторых женщин после данных манипуляций может развиться инфекция. Если поднимается температура, влагалищные выделения приобретают неприятный запах и появляются боли в животе, необходимо оперативно обратиться к доктору.
Профилактика
К сожалению, не всегда выкидыш можно предотвратить. К исключениям относятся случаи, когда доктор обнаруживает у женщины определенные заболевания, обуславливающие самопроизвольный аборт (например, сбой в работе щитовидной железы или нарушение свертываемости крови). Если конкретных причин невынашивания не обнаруживается, то доктор обычно ограничивается стандартными рекомендациями по профилактике выкидыша:
После самопроизвольного аборта, перед тем как планировать беременность доктор может порекомендовать провести следующие обследования:
В зависимости от здоровья женщины специалист может порекомендовать выждать определенное время, прежде чем пытаться забеременеть снова. На протяжении новой беременности может потребоваться регулярное проведение комплекса анализов для обеспечения контроля ее нормального течения.
Если беременность является первой, то приоритетным для профилактики невынашивания является улучшение общего состояния здоровья будущей матери перед зачатием. В ходе беременности требуется исключить употребление алкоголя и табачных изделий, а также минимизировать потребление кофеинсодержащих продуктов. Специальные витамины для планирующих беременность помогают улучшить рацион будущей матери, а легкие физические нагрузки, согласованные с доктором, могут способствовать жизнеспособности плода.
Заблуждения относительно невынашивания
Зачастую распространены заблуждения, что выкидыш может быть вызван физическими нагрузками, запорами, стрессом, сексом, употреблением острой пищи и так далее. Обычно все эти факторы при нормальном протекании беременности не могут спровоцировать самопроизвольный аборт. Напротив, врачи часто рекомендуют пациенткам небольшие физические нагрузки, плавание и специализированную йогу для нормального протекания беременности. Тем не менее, важно согласовывать с врачом уровень физических нагрузок и особенности образа жизни и быта при беременности.
Психологическая поддержка после выкидыша
После выкидыша женщина часто проходит через психологические испытания. Особенно тяжело при привычном невынашивании беременности. Зачастую развивается чувство ложной вины, которое не оправдано в подавляющем большинстве случаев, и от него необходимо избавиться. Порою сохранение беременности попросту невозможно, и женщине не надо винить себя в этом. Порой для улучшения психологического состояния женщины можно прибегнуть к помощи психолога и к групповой терапии. Обычно в такой ситуации очень важна помощь и поддержка близких людей и родственников, особенно супруга.