Удлинение интервала qt что это
Синдром удлиненного интервала QT
Синдром удлиненного интервала QT – генетически гетерогенное наследственное состояние, характеризующееся нарушением структуры и функциональности некоторых ионных каналов кардиомиоцитов. Выраженность проявлений патологии колеблется в очень широких пределах – от практически бессимптомного течения (выявляются только электрокардиологические признаки) до тяжелой глухоты, обмороков и аритмий. Определение синдрома удлиненного интервала QT производится на основании данных электрокардиологических исследований и молекулярно-генетических анализов. Лечение зависит от формы патологии и может включать в себя постоянный или курсовой прием бета-андреноблокаторов, препаратов магния и калия, а также установку дефибриллятора-кардиовертера.
Общие сведения
Синдром удлиненного интервала QT – группа кардиологических расстройств генетической природы, при которых нарушается прохождение ионных токов в кардиомиоцитах, что способно приводить к аритмиям, обморокам и внезапной сердечной смерти. Впервые подобное состояние было выявлено в 1957 году норвежскими врачами А. Джервеллом и Ф. Ланге-Нильсеном, которые описали сочетание у больного врожденной глухоты, синкопальных приступов и удлинения интервала QT. Несколько позже, в 1962-64 годах были выявлены схожие симптомы у пациентов, имеющих нормальный слух – такие случаи были описаны независимо друг от друга К. Романо и О. Уорд.
Это, а также дальнейшие открытия определили разделение синдрома удлиненного интервала QT на два клинических варианта – Романо-Уорда и Джервелла-Ланге-Нильсена. Первый наследуется по аутосомно-доминантному механизму, его частота в популяции составляет 1 случай на 5 000 населения. Встречаемость синдрома удлиненного интервала QT типа Джервелла-Ланге-Нильсена колеблется в пределах 1-6:1 000 000, он характеризуется аутосомно-доминантным путем наследования и более выраженными проявлениями. По некоторым данным, все формы синдрома удлиненного интервала QT ответственны за треть случаев внезапной сердечной смерти и около 20% внезапной младенческой смерти.
Причины и классификация
В настоящее время удалось идентифицировать 12 генов, мутации в которых приводят к развитию синдрома удлиненного интервала QT, все они кодируют те или иные белки, входящие в состав ионных каналов кардиомиоцитов, отвечающих за натриевый или калиевый ионный ток. Удалось также найти причины различий в клиническом течении этого заболевания. Аутосомно-доминантный синдром Романо-Уорда обусловлен мутацией только одного гена и поэтому может протекать бессимптомно или, как минимум, с отсутствием нарушений слуха. При типе Джервелла-Ланге-Нильсена имеется дефект двух генов – этот вариант, помимо кардиологических симптомов, всегда сопровождается двухсторонней нейросенсорной глухотой. На сегодняшний день известно, мутации каких генов обуславливают развитие синдрома удлиненного интервала QT:
Несмотря на широкое генетическое разнообразие синдрома удлиненного интервала QT, общие звенья его патогенеза в целом одинаковы для каждой из форм. Данное заболевание относят к группе каналопатий из-за того, что его причиной выступают нарушения в строении тех или иных ионных каналов. В результате этого процессы реполяризации миокарда происходят неравномерно и не одновременно в различных частях желудочков, что становится причиной удлинения интервала QT. Кроме того, значительно возрастает чувствительность миокарда к влияниям симпатической нервной системы, что становится причиной частых тахиаритмий, способных приводить к жизнеугрожающим фибрилляциям желудочков. При этом у разных генетических типов синдрома удлиненного интервала QT отмечается различная чувствительность к тем или иным воздействиям. Например, LQT1 характеризуется синкопальными приступами и аритмией при физической нагрузке, при LQT2 аналогичные проявления наблюдаются при громких и резких звуках, для LQT3, напротив, более характерно развитие аритмий и фибрилляций в спокойном состоянии (например, во сне).
Симптомы удлиненного интервала QT
Более легкая форма синдрома удлиненного интервала QT (тип Романо-Уорда) характеризуется преходящими синкопальными состояниями (обмороками) и редкими приступами тахиаритмии, однако нарушения слуха при этом отсутствуют. В ряде случаев подобная форма заболевания вообще ничем не проявляет себя, за исключением электрокардиографических данных, и является случайной находкой при медицинском обследовании. Тем не менее, даже при таком течении синдрома удлиненного интервала QT риск внезапной сердечной смерти из-за фибрилляции желудочков во много раз выше, нежели у здорового человека. Поэтому и эта разновидность патологии требует тщательного изучения и профилактического лечения.
Диагностика
Диагностика синдрома удлиненного интервала QT производится на основании изучения анамнеза больного, электрокардиологических и молекулярно-генетических исследований. При расспросе пациента часто обнаруживаются эпизоды обмороков, головокружений, ощущения сердцебиений, но при легких формах патологии их может и не быть. Иногда аналогичные проявления встречаются у кого-либо из родственников пациента, что указывает на семейный характер заболевания.
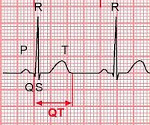
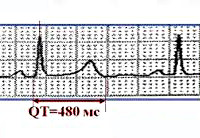
При любой форме синдрома удлиненного интервала QT будут выявляться изменения на ЭКГ – увеличение интервала QT до 0,6 секунд и более, возможно увеличение амплитуды зубца Т. Сочетание таких ЭКГ-признаков с врожденной глухотой говорит о наличии синдрома Джервелла-Ланге-Нильсена. Кроме того, часто необходимо холтеровское мониторирование работы сердца на протяжении суток для выявления возможных приступов тахиаритмий. Определение синдрома удлиненного интервала QT при помощи методов современной генетики на сегодняшний день возможно в отношении практических всех генетических типов этого заболевания.
Лечение синдрома удлиненного интервала QT
Терапия синдрома удлиненного интервала QT достаточно сложна, многие специалисты рекомендуют при этом заболевании одни схемы и отвергают другие, но какого-либо единого протокола лечения этой патологии не существует. Универсальными препаратами считаются бета-адреноблокаторы, которые уменьшают риск развития тахиаритмий и фибрилляций, а также снижают степень симпатических воздействий на миокард, но при LQT3 они малоэффективны. В случае синдрома удлиненного интервала QT типа 3 более разумно использовать антиаритмические препараты класса В1. Эти особенности лечения заболевания повышают потребность в молекулярно-генетической диагностике для определения типа патологии. В случае частых приступов тахиаритмий и высокого риска развития фибрилляции рекомендуется имплантация кардиостимулятора или дефибриллятора-кардиовертера.
Прогноз
Прогноз синдрома удлиненного интервала QT, по мнению большинства специалистов, неопределенный, так как это заболевание характеризуется широким спектром выраженности симптомов. Кроме того, отсутствие проявлений патологии, за исключением электрокардиографических данных, не гарантирует внезапного развития фатальной фибрилляции желудочков под воздействием внешних или внутренних факторов. При выявлении синдрома удлиненного интервала QT необходимо произвести тщательное кардиологическое обследование и генетическое определение типа заболевания. На основе полученных данных разрабатывается схема лечения, призванная снизить вероятность внезапной сердечной смерти, или принимается решение об имплантации кардиостимулятора.
Синдром удлиненного интервала QT. Клинические рекомендации.
Синдром удлиненного интервала QT
Оглавление
Ключевые слова
·Синдром удлиненного интервала QT
·Полиморфная желудочковая тахикардия
· Внезапная сердечная смерть
Список сокращений
ВСС – внезапная сердечная смерть
ВОК – внезапная остановка кровообращения
ИКД – имплантируемый кардиовертер-дефибриллятор
СУИQT — синдром удлиненного интервала QT
СМЭКГ- суточное мониторирование электрокардиограммы
Термины и определения
Внезапная остановка кровообращения (ВОК) – внезапная потеря сознания, сопровождающаяся остановкой дыхания, отсутствием сердечной деятельности и артериального давления.
1. Краткая информация
1.1 Определение
1.2 Этиология и патогенез
Синдром удлиненного интервала QT обусловлен мутациями в генах, кодирующих альфа- и бета-субъединицы ионных каналов мембраны кардиомиоцитов, а также специфические белки, осуществляющие внутриклеточную регуляцию ионных токов (табл. 1). Среди генотипированных больных в мутации в известных генах выявляют в 50-75% случаев [1, 2].
Изменение ионного тока
1 до 3 баллов – средняя вероятность СУИQT
?3,5 баллов высокая вероятность СУИQT
Комментарии: СМЭКГ проводится для выявления маркеров электрической нестабильности миокарда, а также сопутствующих нарушений ритма и проводимости. Предпочтение отдается системам с опцией автоматического анализа интервала QT. При ХМ-ЭКГ кроме общепринятых параметров сердечного ритма оцениваются: продолжительность интервала QT в автоматическом режиме, мануальная оценка интервала QT и QTc на минимальной и максимальной ЧСС; особенности морфологии зубца Т; наличие зубца U и макроальтернации зубца Т.
(Сила рекомендаций – 1; достоверность доказательств – B)
Комментарии: Эхокардиографическое исследование проводится всем больным при первичном обследования для исключения органической патологии сердца, а также оценки электромеханического соответствия систолы желудочков на фоне изменения длительности интервала QT. В дополнение к стандартному протоколу измеряется соотношение времени электрической и механической систолы желудочков.
(Сила рекомендаций – 1; достоверность доказательств – B)
Комментарии: Тест с физической нагрузкой проводится всем больным с целью диагностики СУИQT, а также для определения эффективности антиаритмической терапии. Тест с физической нагрузкой играет важную роль в дифференциальной диагностике первичных и вторичных форм СУИQT, а также выявлении немых форм. Кроме того, анализ динамики интервала QTc позволяет провести дифференциальный диагноз наиболее распространённых I, II и III молекулярно-генетических вариантов синдрома [28].
Продолжительность интервалов QT и QTc оценивается в исходе, на максимуме нагрузки и на восстановлении.
2.5 Иная диагностика
Дифференциальная диагностика.
Дифференциальный диагноз проводят между первичным и вторичным синдромом удлиненного интервала QT, а также между молекулярно-генетическими вариантами синдрома.
3. Лечение
Терапия больных с СУИQT включает коррекцию образа жизни; медикаментозную и немедикаментозную профилактику ВСС, а также неотложную терапию желудочковой тахикардии типа «пируэт».
В первую очередь всем больным рекомендовано исключить прием препаратов, удлиняющих интервал QT. Актуальный список препаратов представлен на сайте qtdrugs.org. Занятия профессиональным спортом противопоказаны больным с синкопальной формой СУИQT и больным из группы высокого риска; при отсутствии клинических проявлений и генетически подтвержденном СУИQT решение принимается врачебной комиссией в индивидуальном порядке.
3.1 Консервативное лечение
(Сила рекомендаций – 1; достоверность доказательств – С)
(Сила рекомендаций – 2; достоверность доказательств – С)
(Сила рекомендаций – 2; достоверность доказательств – А)
Комментарии: Мексилитин назначается в дополнении к бета-адреноблокатору пациентам с подтвержденным III варианте СУИQT и QTc > 500 мс, у которых после лекарственной пробы QTc уменьшается более чем на 40 мс. Суточная доза мексилитина 2,0-5,0 мг/кг распределяется на 3 приёма.
3.2 Хирургическое лечение
(Сила рекомендаций – 1; достоверность доказательств – С)
Комментарии: Наиболее эффективным методом профилактики ВСС является имплантация кардиовертера-дефибриллятора, которая в обязательном порядке показана всем больным, перенесшим ВОК, а также при наличии спонтанной устойчивой желудочковой тахикардии с/без синкопе.
(Сила рекомендаций – 2; достоверность доказательств – С)
Комментарии: Имплантация кардиовертера-дефибриллятора показана при наличии у пациента с СУИQT с рецидивирующих на фоне антиаритмической терапии синкопе.
(Сила рекомендаций – 1; достоверность доказательств – С)
Комментарии: Левостороння симпатэктомия рекомендована пациентам, у которых рецидивы желудочковой тахикардии сохраняются, несмотря на приём максимально допустимой дозы бета-блокаторов, либо эти препараты противопоказаны или есть их непереносимость. Левосторонняя симпатэктомия также выполняется при наличии противопоказаний к имплантации ИКД или отказ от имплантации ИКД.
(Сила рекомендаций – 2; достоверность доказательств – С)
Комментарии: Левостороння симпатэктомия рекомендована пациентам, у которых наблюдается рецидив синкопе на фоне терапии бета-блокаторами/ИКД.
4. Реабилитация
Медицинской и физической реабилитации больных не требуется. Детям с частыми срабатываниям ИКД рекомендована консультация психолога. Показано санаторно-курортное лечение в санаториях кардиологического профиля.
5. Профилактика и диспансерное наблюдение
5.1. Профилактика
5.2. Ведение пациентов
Больные с генетически детерменированными нарушениями ритма сердца нуждаются в постоянном наблюдении в специализированном аритмологическом центре, цель которого динамичный контроль факторов риска ВС и при необходимости коррекция антиаритмической терапии. Частота посещений зависит от возраста больного и тяжести заболевания. При синкопальной форме СУИQT контроль эффективности терапии и мониторинг факторов риска ВС проводится 1 раза в 1-6 месяцев. В отсутствие синкопе мониторинг факторов риска проводится не реже 1 раз в год; в пубертатном периоде 1 раз в 6 месяцев.
Первичная госпитализация в специализированное кардиологическое отделение связана с диагностикой синдром и стратификацией индивидуального риска ВС. Продолжительность госпитализации определяется основным заболеванием.
Больным с имплантированным кардиовертером-дефибриллятором контроль системы ИКД проводится не реже 1 раза в 6 месяцев; а также кажды раз при срабатывании устройства или рецидиве синкопе. При плановом контроле системы ИКД предварительно проводятся ЭКГ, ХМ, ЭхоКГ, рентгенография органов грудной клетки в прямой и левой боковой проекциях.
Вакцинация
Решение вопроса о вакцинации решается в индивидуальном порядке в зависимости от клинического состояния пациента, эффективности медикаментозного контроля аритмии, а также с учетом ранее выявленных провоцирующих факторов (связь манифестации аритмии с вакцинацией, инфекционным заболеванием и т.д.).
Детям с синкопальной формой СУИQT вакцинация по индивидуальному графику. В отсутствие синкопе вакцинация проводится в декретированные сроки.
6. Дополнительная информация, влияющая на течение и исход заболевания
Исходы и прогноз
Прогноз заболевания основывается на стратификации риска ВС и зависит от молекулярно-генетического варианта синдрома, возраста манифестации синкопальных состояний, эффективности антиаритмической терапии бета-блокаторами. При условии регулярного мониторинга факторов риска ВС и своевременной коррекции модифицируемых факторов риска прогноз для жизни благоприятный.
Критерии оценки качества медицинской помощи
Вид медицинской помощи
Специализированная медицинская помощь
Условия оказания медицинской помощи
Стационарно / в дневном стационаре/амбулаторно
Форма оказания медицинской помощи
Критерий
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Выполнено суточное мониторирования электрокардиограммы
Выполнен тест с физической нагрузкой
Выполнены биохимический анализа крови с оценкой электролитного состава, оценка активности кардиоспецифических ферментов и маркеров воспаления, включая исследование титра антител к структурам сердца
Выполнено определение гормонального профиля щитовидной железы
Выпонено молекулярно-генетическое исследование
Выполнено назначение бета-адреноблокаторов при наличии показаний
Выполнено назначение блокатора натриевых каналов
Выполнена имплантация ИКД при наличии показаний
Выполнена левосторонняя симпатэктомия при наличии показаний
Список литературы
Приложение А1. Состав рабочей группы
Баранов А.А., акад. РАН, профессор, д.м.н., вице-председатель Исполкома Союза педиатров России;
Школьникова М.А, д.м.н., профессор, президент Ассоциации детских кардиологов России Ильдарова Р.А., канд. мед. наук, член Ассоциации детских кардиологов России
Намазова-Баранова Л.С., акад. РАН, профессор, д.м.н., председатель Исполкома Союза педиатров России
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Методы, используемые для сбора/селекции доказательств: поиск в электронных базах данных.
Методы, использованные для оценки качества и силы доказательств:
Методы, использованные для анализа доказательств:
Описание методов, использованных для анализа доказательств
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь, влияет на силу рекомендаций.
Для минимизации потенциальных ошибок каждое исследование оценивалось независимо. Любые различия в оценках обсуждались всей группой авторов в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Таблицы доказательств: заполнялись авторами клинических рекомендаций.
Методы, использованные для формулирования рекомендаций: консенсус экспертов.
Индикаторы доброкачественной практики (Good Practice Points – GPPs)
Рекомендуемая доброкачественная практика базируется на клиническом опыте авторов разработанных рекомендаций.
Экономический анализ
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидации рекомендаций
Описание метода валидации рекомендаций
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых, прежде всего, попросили прокомментировать, насколько доступна для понимания интерпретация доказательств, лежащая в основе рекомендаций.
От врачей первичного звена получены комментарии в отношении доходчивости изложения данных рекомендаций, а также их оценка важности предлагаемых рекомендаций, как инструмента повседневной практики.
Все комментарии, полученные от экспертов, тщательно систематизировались и обсуждались членами рабочей группы (авторами рекомендаций). Каждый пункт обсуждался в отдельности.
Консультация и экспертная оценка
Проект рекомендаций был рецензирован независимыми экспертами, которых, прежде всего, попросили прокомментировать доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Рабочая группа
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Основные рекомендации
Сила рекомендаций (1-2) на основании соответствующих уровней доказательств (А-С) и индикаторы доброкачественной практики (табл. 6) – good practice points (GPPs) приводятся при изложении текста рекомендаций.
Степень достоверности рекомендаций
Соотношение риска и преимуществ
Методологическое качество имеющихся доказательств
Пояснения по применению рекомендаций
Сильная рекомендация, основанная на доказательствах высокого качества
Польза отчетливо превалирует над рисками и затратами, либо наоборот
Надежные непротиворечивые доказательства, основанные на хорошо выполненных РКИ или неопровержимые доказательства, представленные в какой-либо другой форме.
Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска.
Сильная рекомендация, которая может использоваться в большинстве случаев у преимущественного количества пациентов без каких-либо изменений и исключений
Сильная рекомендация, основанная на доказательствах умеренного качества
Польза отчетливо превалирует над рисками и затратами, либо наоборот
Доказательства, основанные на результатах РКИ, выполненных с некоторыми ограничениями (противоречивые результаты, методологические ошибки, косвенные или случайные и т.п.), либо других веских основаниях. Дальнейшие исследования (если они проводятся), вероятно, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее.
Сильная рекомендация, применение которой возможно в большинстве случаев
Сильная рекомендация, основанная на доказательствах низкого качества
Польза, вероятно, будет превалировать над возможными рисками и затратами, либо наоборот
Доказательства, основанные на обсервационных исследованиях, бессистемном клиническом опыте, результатах РКИ, выполненных с существенными недостатками. Любая оценка эффекта расценивается как неопределенная.
Относительно сильная рекомендация, которая может быть изменена при получении доказательств более высокого качества
Слабая рекомендация, основанная на доказательствах высокого качества
Польза сопоставима с возможными рисками и затратами
Надежные доказательства, основанные на хорошо выполненных РКИ или подтвержденные другими неопровержимыми данными.
Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска.
Выбор наилучшей тактики будет зависеть от клинической ситуации (обстоятельств), пациента или социальных предпочтений.
Слабая рекомендация, основанная на доказательствах умеренного качества
Польза сопоставима с рисками и осложнениями, однако в этой оценке есть неопределенность.
Доказательства, основанные на результатах РКИ, выполненных с существенными ограничениями (противоречивые результаты, методологические дефекты, косвенные или случайные), или сильные доказательства, представленные в какой-либо другой форме.
Дальнейшие исследования (если они проводятся), скорее всего, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее.
Альтернативная тактика в определенных ситуациях может явиться для некоторых пациентов лучшим выбором.
Слабая рекомендация, основанная на доказательствах низкого качества
Неоднозначность в оценке соотношения пользы, рисков и осложнений; польза может быть сопоставима с возможными рисками и осложнениями.
Доказательства, основанные на обсервационных исследованиях, бессистемного клинического опыта или РКИ с существенными недостатками. Любая оценка эффекта расценивается как неопределенная.
Очень слабая рекомендация; альтернативные подходы могут быть использованы в равной степени.
Актуализация данных клинических рекомендаций будет проводиться не реже, чем один раз в пять лет. Принятие решения об обновлении будет принято на основании предложений, представленных медицинскими профессиональными некоммерческими организациями с учётом результатов комплексной оценки лекарственных препаратов, медицинских изделий, а также результатов клинической апробации.
Приложение А3. Связанные документы
Порядки оказания медицинской помощи:
Приказ Министерства здравоохранения Российской Федерации от 25 октября 2012 г. No 440н «Об утверждении Порядка оказания медицинской помощи по профилю «детская кардиология» (Зарегистрировано в Минюсте РФ 4 декабря 2012 г. Регистрационный No 26000
Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. No 918н «Об утверждении Порядка оказания медицинской помощи больным сердечно-сосудистыми заболеваниями» (Зарегистрировано в Минюсте РФ 29 декабря 2012 г. Регистрационный No 26483)
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Синдром удлиненного интервала QT это заболевание, относящееся к нарушениям ритма сердца, при котором нарушается работа мембраны сердечной клетки. В зависимости от причины возникновения различают первичный и вторичный синдром удлиненного интервала QT.
Причиной первичного синдрома всегда является мутация в гене. Всего в настоящее время известно 10 генов, мутации в которых приводят к развитию синдрома удлиненного интервала QT. Генетическая мутация может быть как унаследована от одного или обоих родителей, так и появиться впервые у пациента.
Причинами вторичного синдрома удлиненного интервала QT могут быть различные состояния (электролитные нарушения, отравления ртутью и органофосфорными инсектицидами, низкобелковая диета, нервная анорексия, интракраниальные и субарахноидальные кровоизлияния, полная АВ блокада, синусовая брадикардия, миокардиты, кардиомиопатии, заболевания эндокринной системы) и прием некоторых лекарственных средств.
Обморок может быть спровоцирован эмоциональной или физической нагрузкой, резким звуком, водой, испугом. В некоторых случаях приступ желудочковой тахикардии возникает во сне или в покое. Иногда перед обмороком может быть ощущение сердцебиения; чаще всего предвестники отсутствуют. Во время обморока АД и пульс могут не определяются, отмечается бледность кожных покровов. При длительности обморока минуту и более возможно развитие судорог, непроизвольного мочеиспускания и/или дефекации, что зачастую приводит к ошибочному диагнозу эпилепсии. В случае возникновения обморока у пациента с СУИQT необходимо провести мероприятия сердечно-легочной реанимации.
При этом заболевании имеет место высокий риск внезапной сердечной смерти, которая в некоторых случаях является первым симптомом заболевания.
Диагностируется заболевание чаще всего в связи с изменениями на ЭКГ в виде удлинения интервала QT более 450 мс. Кроме того, заболевание может быть диагностировано при обследовании по поводу впервые возникшего синкопального состояния.
В случае выявления изменений на ЭКГ необходима срочная консультация кардиолога с целью выяснения причин удлинения интервала QT и определения прогноза. Обследование включает в себя кроме стандартной ЭКГ суточное мониторирование ЭКГ, эхокардиографию, пробу с нагрузкой (тредмилл-тест или велоэргометрию), определение уровня электролитов крови. При выявлении вторичного СУИQT необходимо устранить те патологические состояния, которые привели к изменениям на ЭКГ – коррекция уровня электролитов, либо нормализации функции пораженной эндокринной железы, или прекращение приема лекарства. В случае установления диагноза первичного СУИQT необходимо дополнительно обследовать членов семьи. Пациент с первичным СУИQT нуждается в постоянном наблюдении кардиологом и регулярном мониторировании факторов риска возникновения синкопальных состояний, даже в отсутствие клинических проявлений заболевания.
Основной целью лечения СУИQT является профилактика развития желудочковой тахикардии и следовательно синкопальных состояний. Лечение включает в себя медикаментозную терапию, оперативные методы (имплантация кардиовертера-дефибрилятора, удаление левого звездчатого ганглия), изменения образа жизни.
К медикаментозной терапии относятся бета-адреноблокаторы – антиаритмические препараты. В нашей стране используется преимущественно атенолол. Назначается он при наличии у пациента синкопальных состояний, либо высокого риска их развития. Атенолол назначается постоянно по жизненным показаниям, строго регулярно. Отменять его самостоятельно нельзя. Даже при необходимости проведения дополнительных обследований натощак (например, гастроскопия или биохимический анализ крови), прием атенолола не пропускается. Кроме того, все пациенты получают препараты магния и калия курсами. Калий и магний – это минералы, необходимые для нормальной работы проводящей системы сердца.
Левый звездчатый ганглий является частью симпатической нервной системы, участвует в регуляции ритма сердца. Удаление производится хирургическим путем. Процедура помогает существенно снизить частоту синкопальных состояний.
При наличии синдрома удлиненного интервала QT, даже при легком течении заболевания, противопоказан профессиональный спорт. Уровень допустимой физической нагрузки определяется кардиологом. Учитывая, что обморок может возникнуть в воде, рекомендовано либо воздержаться от занятий плаванием, либо не плавать в одиночестве. Необходимо исключить прием препаратов, удлиняющих интервал QT.
При возникновении состояний, сопровождающихся электролитными нарушениями (таких как, диарея, многократная рвота), необходимо сразу проводить коррекцию уровня электролитов во избежание развития желудочковой тахикардии. При наличии синкопальных состояний рекомендовано по возможности избегать ситуаций, провоцирующих обморок: физических нагрузок, резких звуков, стрессовых ситуаций.
Период беременности, родов и послеродовый период у женщин с первичным СУИQT отличаются высоким риском возникновения симптомов. В этот период необходим тщательный контроль за состоянием женщины. Недопустимо отменять прием антиаритмической терапии или уменьшать дозу препаратов в этом периоде.
При появлении нового члена семьи (рождение ребенка), необходимо его обследовать для выявления у него проявлений СУИQT.
Приложение Г.
… ж – лекарственный препарат, входящий в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2017 год (Распоряжение Правительства РФ от 28 декабря 2016 года N 2885-р)