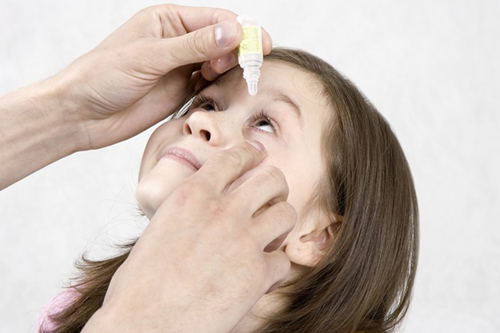
У ребенка слезится и гноится глазик что делать
СЛЕЗКА ИЛИ ГНОЙ В ГЛАЗУ У МАЛЫША: БЬЕМ ТРЕВОГУ!
Появление гнойных выделений в глазах малыша всегда неприятно и указывает на проблемы со здоровьем. Однако стоит ли вести ребенка к врачу или это просто мелкая неприятность вроде простуды, которая «сама пройдет»? Игорь Азнаурян, офтальмохирург, доктор медицинских наук, профессор, основатель детских глазных клиник «Ясный взор», расскажет, что предлагает современная офтальмология для решения этой проблемы.
Нагноение глаз у младенцев: причины и симптомы
Непроходимость носослезного протока проявляется впервые у новорожденного. В нашем организме слезоотводящая система устроена так: слёзные канальцы переходят в слёзный мешок, затем в носослезный проток, который открывается в полость носа. То есть, в норме слеза по системе этих трубочек попадает в нос. В период внутриутробного развития этот проход закрыт мембраной, которая должна рассосаться примерно на 8-9 месяце беременности. Однако иногда она не рассасывается, проход у новорожденного остается закрытым, и, в итоге, слеза вместо того, чтобы омыть глаз и уйти в нос, остается в полости глаза и вытекает наружу.
В эту слезу попадают грязь и пыль, а с ними — микробы, начинающие активно размножаться. Всё, что должно смываться и уходить в нос, остаётся в глазу. Это приводит к воспалению, то есть конъюнктивиту, чаще всего бактериальному. Так и появляется нагноение глаз. При нормальной проходимости протока после закапывания антибактериальных или антисептических капель воспаление проходит. Однако в случае непроходимости, как только мама перестает капать капли, глаза снова начинают гноиться. Непроходимость носослезного протока из-за наличия нерассосавшейся мембраны и вызванное этим нагноение глаз называется дакриоциститом новорожденных.
Иногда заболевание возникает сразу после рождения, иногда через несколько месяцев, когда начинает более активно вырабатываться слеза. Но чаще всего у ребенка начинают гноиться глазки примерно через две недели после рождения.
Что делать родителям?
Правильнее всего сразу обратиться к детскому офтальмологу. Он назначит капли и покажет технику массажа, т.к иногда проходимость отсутствует не из-за наличия мембраны, а просто потому, что слёзные пути забиты слизистой пробкой, которая появилась там еще в период внутриутробного развития. В этом случае показан массаж. Он поможет вытолкнуть слизистую пробку, чтобы слёзные пути очистились, стали проходимы, и слёзка могла убегать в нос.
Однако в случае с мембраной массаж не уберет ее, он может только облегчить состояние ребенка в первые две недели. Но если после курса массажа оно не изменилось, значит, вы имеете дело именно с непроходимостью по вине мембраны. В таком случае бесполезный массаж следует прекратить и поддерживать глаз в чистом состоянии с помощью капель до проведения зондирования.
Зондирование: что это и для чего необходимо?
Оно выполняется в 3-4 месяца, т.к. до этого слизистая очень нежная и легко травмируемая. К этому возрасту становится окончательно ясно, что мы имеем дело с истинной непроходимостью носослезного протока, и заболевание само не пройдет.
Зондирование проводится в условиях медикаментозного сна, когда ребенок дышит через маску. Это безопасно, безболезненно и достаточно быстро (процедура длится около 10 минут). Сначала врач на консультации подтверждает непроходимость, дальше ребенка привозят в стационар, после того, как его посмотрели ЛОР, педиатр, кардиолог. ЛОР — ключевая фигура, потому что должен определить, нет ли преград для слез со стороны носа. Если их нет, то ребенка в стационаре погружают в сон, проводится зондирование, и уже через два часа малыш может отправляться домой.
Суть зондирования — врач проходит с помощью металлического зонда пути оттока слезы. То есть слёзные канальцы, слёзный мешок, слёзный проток, и завершает процедуру в носу. У маленького ребенка очень тонкая слизистая, эти каналы имеют сложное строение: много изгибов и клапанов, расширений и сужений. Вот почему принципиально важно делать это именно в медикаментозном сне, когда ребенок ничего не чувствует, не кричит и не мешает доктору. В современной медицине лечение детей насильно, в удержании, просто недопустимо — это огромный стресс, к тому же врач не может достаточно быстро и качественно провести процедуру, пока ребенок отчаянно вырывается. Медикаментозный сон помогает избежать осложнений, разрыва стенок каналов, перелома костных стенок, образования ложных ходов и свищей.
После процедуры ее эффективность проверяется с помощью контраста. Через слезные точки подается краситель, который должен попасть в нос. Краситель в носу показывает, что проходимость восстановлена.
Иногда бывает, что слёзный канал вообще не сформирован, его в принципе анатомически нет. В таком случае доктор не сможет с помощью зондирования помочь, но он после этой процедуры скажет родителям, что делать. Чаще всего при этом показано стентирование либо операция дакриоцисториностомия для формирования каналов. Ее можно проводить с 4-6 месяцев, эндскопически, т.е. без шрамов и рубцов.
Повторное зондирование и осложнения
Порой, когда зондирование проводится без медикаментозного сна, малыш проходит процедуру по 3-4 раза, а толку все равно нет. Это значит, что уже развились осложнения. Например, зонд ушёл не в нос, а в мягкие ткани щеки. В итоге получаются ложные ходы, карманы, где скапливается гной и бактерии, возможно формирование свищей.
На самом деле риски неудачного зондирования либо откладывания этой процедуры очень высокие — возникает постоянный гнойный процесс рядом с глазом на лице у ребенка. Инфекция может распространяться в прилежащие ткани и с током крови по всему организму.
Есть еще причина, почему нельзя откладывать процедуру восстановления проходимости. При дакриоцистите новорожденных гнойный процесс идет в слёзном мешке. Слезный мешок перерастягивается и теряет свою эластичность. Если процедуру зондирования долго откладывать, то слезные пути не будут выполнять свою «насосную функцию». То есть, даже при восстановлении проходимости, слеза будет плохо уходить в нос. Это будет проявляться слезотечением. Ребенок, даже став взрослым, будет мучиться с постоянно стоящей слезой.
И наконец, чем старше ребенок — тем выше риск осложнений, т.к. слизистые оболочки каналов уже повреждены постоянным воспалением и очень легко травмируются. Вот почему зондирование нужно выполнять вовремя и в условиях медикаментозного сна.
Конъюнктивит у детей: симптомы и лечение
Конъюнктива – тонкая прозрачная слизистая оболочка, покрывающая внутренние поверхности век и плотно облегающая глазное яблоко (иногда употребляется выразительный термин «конъюнктивальный мешок»). При моргании, во время сна и, вообще, при любом смыкании век глаз полностью охвачен этой оболочкой. Назначение конъюнктивы состоит в секреции естественной «смазки» и ее распределении, – наряду с секретом слезных желез, – по поверхности глаза, прежде всего по переднему защитному роговичному слою. Этим достигается необходимое увлажнение (при длительном непрерывном контакте с кислородом воздуха роговица пересыхала бы) и очищение от мелких частиц, а также минимизируется трение при глазных движениях.
Причины заболевания
Обширная группа воспалительных процессов в конъюнктиве, имеющих существенные различия в причинах, эпидемиологии, динамике, прогнозе и т.д., носит собирательное название «конъюнктивит». В офтальмологической практике используются различные классификации конъюнктивитов, но, как правило, в них подчеркивается этиопатогенетический фактор, т.е. причины и механизмы воспаления, например:
Первые два типа являются наиболее распространенными; вообще, конъюнктивиты считаются самым частым диагнозом в офтальмологии, и особенно – в детской.
Симптомы конъюнктивита у ребенка
Основные жалобы, общие для всех возрастов и разновидностей конъюнктивита, включают покраснение и характерное помутнение глаз, заметную красноту краев век, усиленное истечение слез (в некоторых случаев со слизисто-гнойным экссудатом), жжение, резь, зуд, ощущение инородного тела и другие симптомы. В зависимости от поражающего фактора и типа течения, выраженность симптоматики варьирует от вполне терпимой до мучительной. В возрастном аспекте следует, однако, заметить, что для самых маленьких пациентов попросту не существует «терпимых» симптомов; иначе говоря, при первых признаках воспаления конъюнктивы меры должны быть своевременными и, главное, адекватными.
Учитывая, что конъюнктивит вовсе не так безобиден, как зачастую кажется взрослым, и в ряде случаев чреват опасными осложнениями, наиболее адекватной реакцией родителей является обращение к офтальмологу, наименее – попытка самодеятельной медикаментозной терапии детского конъюнктивита.
Возрастные особенности
Данные о заболеваемости конъюнктивитами во многом противоречивы. Так, некоторые специалисты утверждают, что возрастных различий практически нет, однако в большинстве источников четко показано: дети заболевают конъюнктивитами гораздо чаще работоспособных взрослых, и чаще пожилых людей (которые по ряду причин подвержены не столько острым, сколько хроническим формам).
Достоверно известно также, что различается структура заболеваемости, в частности, инфекционными конъюнктивитами, где у взрослых пациентов преобладающей (в несколько раз) причиной является аденовирусная инфекция. Среди детей же бактериальные и вирусные конъюнктивиты распространяются одинаково «охотно» – и очень быстро. Объясняется это высокой контагиозностью и вирулентностью возбудителей (аденовирусов, кокков, синегнойной палочки и т.п.), то сеть, попросту говоря, заразностью подобных инфекций и вероятностью того, что при попадании в организм возбудитель вызовет заболевание.
Учитывая особенности детских коллективов в дошкольных и школьных учреждениях, неполную сформированность иммунитета и санитарно-гигиенических автоматизмов, а также основные пути заражения (вирусная инфекция передается воздушно-капельным путем, бактериальная через грязные руки, общие полотенца, подушки и т.д.), – нет ничего удивительного в том, что детский инфекционный конъюнктивит почти всегда приобретает характер эпидемической вспышки. Поэтому остро заболевшего ребенка рекомендуют как можно скорее изолировать и, если есть такая возможность, несколько дней «подержать дома» – пока иммунная система и/или назначенное лечение не ликвидируют инфекцию.
Кроме того, существует еще один специфически детский механизм заражения, причем самыми опасными и легко хронифицирующимися урогенитальными инфекциями (гонококки, хламидии и т.п.), патогенными также в отношении конъюнктивы: инфицирование от матери во время родов. Именно поэтому игнорировать направления на мазки и анализы в период беременности, а также пренебрегать необходимостью лечения такого рода инфекций, – преступно.
Лечение конъюнктивита у детей
Очевидно, что лечение конъюнктивита определяется теми факторами, которые его вызвали. Установить эти причины – прерогатива врача, и не стоит в этом случае строить догадки, напр., «В позапрошлом году был диатез, значит, и конъюнктивит аллергический». В качестве доврачебной помощи допускаются промывания глаз отварами с асептическими и успокаивающими свойствами (ромашка, шалфей, обычная чайная заварка), специальными растворами фурацилина или борной кислоты.
Любые повязки на глаз противопоказаны: если конъюнктивит бактериальный, повязка будет способствовать накоплению кишащих возбудителем слизисто-гнойных выделений, которые затем подсыхают, склеивают веки, вызывают дополнительное раздражение, инфицируют второй глаз (если воспаление началось на одном). Следует помнить о важности соблюдения правил асептики, выдать ребенку индивидуальное постельное белье, полотенце и т.д. Пипетка, если она понадобится, должна быть со скругленными краями – во избежание даже случайной травматизации.
Дальнейшее лечение будет назначено врачом, как говорится, по показаниям.
Капли и мази для глаз
При аллергических конъюнктивитах применяются антигистаминные средства (капли), в более тяжелых случаях могут потребоваться гормонсодержащие противовоспалительные мази. При бактериальном конъюнктивите основным терапевтическим средством являются антибиотики, в т.ч. в форме глазных мазей (при выраженном воспалении и гнойном компоненте). При вирусном необходима иммуностимуляция; с этой целью назначаются капли на основе человеческого интерферона, либо препараты, способствующие выработке собственного интерферона. Кроме того, в качестве симптоматического лечения, – в зависимости от конкретной клинической картины, – могут быть рекомендованы дополнительные увлажняющие, десенсибилизирующие, противовоспалительные средства, препараты на основе нитрата серебра и т.п.
Следует помнить, что медикаментозные назначения офтальмолога категорически нельзя модифицировать, – «дополнять», «улучшать», «корректировать дозы», – и отменять по своему собственному разумению: это чревато рецидивами и формированием лекарственно-резистентных штаммов; к тому же некоторые виды конъюнктивитов (например, грибковые) требуют значительно более длительного и упорного лечения, чем, например, аденовирусные (с которыми иммунная система зачастую может за несколько дней справиться самостоятельно, без какого-либо лечения).
Торговые названия каких-либо лекарств здесь пропущены умышленно. Во-первых, чтобы исключить иллюзию «простоты» и соблазн самолечения конъюнктивита: многие препараты детям ПРОТИВОПОКАЗАНЫ! Во-вторых, потому, что большинство практикуемых сегодня средств обладают широким спектром и комбинированным характером действия. Они могут назначаться в рамках лечебного курса при конъюнктивитах разного типа, что отнюдь не означает врачебную ошибку или некомпетентность.
В заключение следует повторить: при вовлечении в воспалительный процесс смежных тканей или структур глазного дна «банальный» конъюнктивит может привести к тяжелым последствиям для зрения в целом. Если ваш ребенок подвержен частым конъюнктивитам, или же есть основания подозревать хроническую форму, – обратите на это самое серьезное внимание. Возможно, понадобится тщательное всестороннее обследование, лабораторные анализы, инструментальная диагностика, аллергопробы, консультации смежных специалистов, решительные меры по изменению, например, рациона питания или даже региона проживания – однако в любом случае это будет на порядки разумнее, чем рисковать зрением собственного ребенка.
Почему гноится глазик у новорожденного ребенка
Гной в глазах ребенка – это неприятное явление, указывающее на наличие заболевания. Данное состояние сопровождается многочисленными симптомами – глаза болят, слезятся и чешутся. Лечить его необходимо на начальном этапе, под наблюдением врачей, чтобы не появились тяжелые осложнения.
Почему гноится глазик у новорожденного и детей постарше: наиболее частые причины
Лечение
Независимо от возраста ребенка, будь он новорождённый или 4, 5, 6-месячный, лечение должно носить комплексный характер в соответствии с причиной заболевания. С гигиенической целью применяют промывание глаз растворами антисептиков. Возможно применение зелёного чая, раствора марганцовки. Помогают промывание обычной кипячёной водой и регулярные компрессы. С лечебной целью врач может назначить антибактериальные глазные капли и/или мази, противовирусные глазные капли, антигистаминные препараты в виде глазных капель или таблеток. В случае наличия дакриоцистита новорожденных необходимо своевременное хирургическое лечение.
Что может предложить «Оптик-Центр», если у ребенка гноится глаз.
У малыша гноиться глазик может по разным причинам. Поэтому при первых же признаках необходимо обратиться к специалистам, чтобы избежать неприятных последствий.
Записаться на детское комплексное офтальмологическое обследование можно по бесплатному телефону 8-800-775-78-58 или при личном визите в филиалах офтальмологической клиники «Оптик-Центр».
Автор:
Обычно инфицирование глаз новорожденных детей происходит в процессе родов, когда плод продвигается родовыми путями. Для профилактики подобного заражения, в первые часы жизни всем малышам закапывают в глаза детский альбуцид либо раствор сульфацила натрия. Правда, бывает и так, что подобной профилактики оказывается недостаточно, и мама после возвращения из родильного дома обнаруживает у ребенка на глазах нагноение.
Почему так происходит и что делать, если у ребенка загноился глаз?
Причины нагноения глаз у новорожденных
Существует три основных причины, по которым у новорожденных возникает нагноения глаз:
Кроме того, у грудничков очень редко, но все же выявляются аллергические или вирусные конъюнктивиты.
Бактериальный конъюнктивит
Если у новорожденного загноился глаз, необходимо отправляться на прием к педиатру или офтальмологу. Только специалист способен оценить серьезность воспаления и назначить адекватную терапию. Самостоятельное лечение младенцев может грозить очень тяжелыми последствиями.
Как правило в случае легкой и средней тяжести течения заболевания назначается следующее лечение:
Лечение прекращают после полного выздоровления. Если ожидаемого эффекта не происходит, следует обратиться за помощью к офтальмологу. Но, как правило, полное излечение неосложненного бактериального конъюнктивита происходит через 3-5 дней описанной терапии.
Дакриоцистит, абсцесс слезного мешка
С носовой полостью глаза связаны посредством носослезного канала, который позволяет удалять из глаз бактерии, соринки и пр. вместе со слезой. Правда, через него же возможно проникновение в глаза инфекции из носа.
Нередки случаи, когда у новорожденных нарушена проходимость носослезного канала. Причиной тому служит естественная пленка, которая обычно лопается при рождении либо рассасывается в первые недели жизни ребенка. У некоторых детей эта пленка может исчезнуть только к 7-8 месяцам.
Отсутствие проходимости носослезного канала очень часто приводит к инфекционному поражению слезного мешка и глаза, которое проявляется возникновением слезотечения и выделением гноя. Процесс начинается как односторонний, но со временем переходит и на второй глаз, который тоже загнаивается.
Если помимо воспаления глаза, произошло инфицирование и слезного мешка, заболевание называют дакриоциститом. Основными симптомами дакриоцистита, являются припухлость во внутреннем уголке глаза и отделение гнойных масс при надавливании на слезный мешок.
Различить дакриоцистит и конъюнктивит, самостоятельно практически невозможно. При нагноении глаз, ребенку сначала назначают лечение от конъюнктивита. В случае, когда оно не приносит положительного результата, следует обратиться за консультацией к окулисту и уточнить диагноз.
Лечение дакриоцистита у младенцев вначале носит консервативный характер, но может продолжаться только до четырехмесячного возраста. Помимо левомицетиновых капель, назначаются и специальные средства, которые снимают отек (к примеру, цинк-андреналиновые капли). Кроме того, обязательно выполняют массаж слезного мешка.
Делается он таким образом. В области внутреннего угла глаза (проекция слезного мешка) указательным пальцем выполняют круговые движения по направлению часовой стрелки (5-6 раз). Массаж делают не менее 4-8 раз ежесуточно. Он помогает отделению гноя и увеличивает вероятность разрыва пленки, оставшейся в носослезном канале, после чего воспаление самопроизвольно стихнет.
Если массаж не приносит ожидаемого выздоровления, а возраст ребенка приближается к 4-м месяцам, врачи проводят зондирование носослезного канала, искусственно восстанавливая проходимость последнего.
Одним из серьезных осложнений врожденного дакриоцистита считается абсцесс слезного мешка, который, как правило, сопровождается выраженным отеком век, с выделением обильного гнойного отделяемого и повышением температуры. Абсцесс слезного мешка у детей лечится только в стационаре, куда больного лучше поместить экстренно.
Причины нагноения глаз у детей старшего возраста
У детей после года, причинами нагноения глаз могут стать: попадание внутрь инородных тел и травмы. Но наиболее часто, глаза ребенка загнаиваются по причине конъюнктивита.
Конъюнктивиты: бактериальный и вирусный
По клиническим симптомам эти два заболевания мало чем отличимы друг от друга. Для постановки правильного диагноза, врачу необходимо выяснить анамнез заболевания. Например, если заражение ребенка произошло в детском саду, с большой долей вероятности можно говорить о вирусной природе конъюнктивита. А если, глаза ребенка загноились после возни в песочнице, скорее всего, это бактериальный конъюнктивит.
Лечение практически любого типа конъюнктивита начинается с обильного промывания глаз теплым чаем, фурацилином, физраствором либо отваром ромашки.
При подозрении, что нагноение спровоцировано бактериальным конъюнктивитом, обязательно назначаются глазные капли с антибиотиком. Как правило, прописывают 0,25% раствор левомицетиновых глазных капель, а при их непереносимости – Альбуцид, Ципромед и пр.
Бояться подобных назначений не стоит, препараты местного действия, как правило, не поступают в кровь, да и дозировка действующего антибиотика в них очень мала. Обычно капли закапываются не менее 4-8 раз каждый день. При выявлении нарастания воспаления, дополнительно, врач может назначить закладывание за веки и антибактериальных мазей.
При лечении вирусного конъюнктивита в первые несколько дней ограничиваются только промыванием глаз. Если это не приносит ожидаемого улучшения, назначают растворы антибиотиков в каплях, как при бактериальном конъюнктивите. Это делается для предотвращения развития бактериальных инфекций из-за нарушения оттока слезы.
При сочетании конъюнктивита и насморка применяют сосудосуживающие капли в нос. Они снимают отек слизистой носа, восстанавливая проходимость носослезного канала.
В любом случае, при появлении у ребенка первых признаков конъюнктивита – боли в глазах, слезотечения, светобоязни, необходимо по возможности быстро показаться окулисту или педиатру.
Аллергический конъюнктивит
Главными отличительными чертами аллергического конъюнктивита у детей от конъюнктивитов бактериальной и вирусной природы, являются:
Проявление заболевания сразу на обоих глазах;
Отсутствие температуры;
Облегчение состояния при приеме антигистаминных препаратов.
Для его лечения, необходима изоляция от аллергена, прием системных антигистаминных средств и закапывание глазных капель с кромоглициевой кислотой.
Кроме того, кратковременное нагноение глаз у ребенка может быть обусловлено раздражением при попадании пыли или химических веществ (например, хлора в бассейне), закапывания глазных препаратов. Подобные раздражения глаз серьезного лечения не требуют и проходят самостоятельно через несколько дней после появления.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты хирургического вмешательства будут ответственны высококвалифицированные рефракционные хирурги – одни из лучших российских специалистов в данной области. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз, одни из лучших специалистов и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
Конъюнктивиты у детей
Евгения Васильевна Голубева,
зам.главного врача ОПТИК СИТИ,
детский офтальмолог
Конъюнктива – это наружная соединительная оболочка глазного яблока, которая выполняет защитную, барьерную, увлажняющую, питательную функции. Конъюнктива покрывает видимую белочную оболочку и выстилает внутреннюю поверхность век. Детская конъюнктива очень тонка и нежна. Чувствительность ее еще не высока, поэтому маленькие дети часто не жалуются на боль в глазах и есть опасность «пропустить» развитие инфекции, не заметить ее ранних признаков, а значит, не начать своевременное лечение.
Конъюнктивиты – это большая группа воспалительных заболеваний глазного яблока, имеющая инфекционное или аллергическое происхождение.
Начало заболевания бывает острым, появляется покраснение глаз, отек, боль в глазах. Дети старшего возраста жалуются на чувство инородного тела, «песка» в глазах. После сна слипаются веки, появляется отделяемое из глаза, на ресницах засыхают корочки. Утром ребенку трудно открыть глаза, что часто пугает и детей и их родителей. Ребенок младшего возраста становится раздражительным, плохо спит, трет глаза, отказывается от еды. В некоторых случаях может подняться температура.
По виду возбудителя, который вызывает конъюнктивит, можно выделить группы, объединенные общими характерными признаками:
Вирусные коньюнктивиты
Причиной являются вирусы, поэтому заразиться ребенок может воздушно-капельным путем. Распространяется такой конъюнктивит очень быстро, особенно в детских коллективах. Да и дома, вирусной инфекцией может переболеть вся семья. Начало острое, часто заболевает сначала один глаз, затем присоединяется второй. Появляется жидкое водянистое отделяемое (глаза «текут», говорят пациенты). Глаз становится красным, отекает, болит. У ребенка поднимается температура, что бывает на фоне катаральных (простудных) явлений.
Конъюнктивит на фоне детских инфекций:
Бактериальные конъюнктивиты
При попадании в глаз микроорганизмов возникают бактериальные конъюнктивиты. Ребенок может заразиться через грязные руки, игрушки, предметы обихода. Даже мелкие соринки, пыль, песок проникшие в конъюнктивальную полость, могут вызвать микроскопические травмы конъюнктивы. В них-то и попадают бактерии, вызывающие заболевание.
Начало бывает как острым, в случае травмы глаза, так и постепенным, Покрасневшим может быть один глаз или сразу оба, иногда второй глаз вовлекается в инфекционный процесс при несоблюдении правил гигиены. Появляется чувство «песка» в глазах, отек, вязкое желто-зеленое отделяемое, по утрам веки склеены и на ресничках засыхают желтоватые корочки.
Нередко воспалительные заболевания уха (отиты), носа (риниты) и придаточных пазух (гайморит, этмоидит) могут приводить к распространению инфекции на глаза. У детей младшего возраста, испытывающих трудности с освобождением носовых ходов от скапливающегося отделяемого, возникает заброс содержимого носа в глаз через носослезный канал. Поэтому педиатры рекомендуют освобождать носовые ходы ребенку без «сморкательных» действий и обязательно проводить ежедневный туалет глаз заболевшему ребенку для профилактики распространения инфекции.
Грибковые коньюнктивиты
Грибковые коньюнктивиты развиваются реже других форм, часто как осложнение при грибковой инфекции век и кожи вокруг глаз, при иммунодефицитных состояниях. Характеризуется тяжелым течением с вовлечением глубоких сред глаза и плохо поддается лечению.
Аллергические коньюнктивиты
Причиной является действие всевозможных аллергенов, все больше и больше окружающих нас и наших детей. К аллергенам можно отнести домашнюю пыль и шерсть животных, сигаретный дым, бытовую химию и лекарственные препараты, продукты питания, пыльцу растений в весеннее-летний период. Отдельный вид аллергической реакции развивается при инфекционных заболеваниях, когда организм отвечает аллергией на проникновение инфекционного агента.
Заболевание имеет двусторонний характер, развивается остро или постепенно, часто встречаются хронические формы, текущие длительное время и плохо поддающиеся лечению. Основным проявлением является отек, сильный зуд, жжение. Отек часто распространяется и на кожу век.
Острый лекарственный конъюнктивит развивается в среднем в течение 6 часов после введения лекарственного средства, проявляется резким нарастанием отека слизистой, сильным зудом, жжением. При длительном использовании лекарств также может развиваться аллергический процесс, но он имеет подострое течение, часто с развитием сухости слизистой, чувством «засоренности» глаз, непостоянным зудом.
При весеннем аллергическом конъюнктивите, так называемом весеннем катаре, выходя на яркое солнышко, дети жалуются на светобоязнь и слезотечение. Это связано с повышенной чувствительностью организма к УФ лучам.
Конъюнктивиты новорожденных
Отдельно нужно обратить внимание на гонококковые и хламидийные коньюнктивиты, развивающиеся у новорожденных детей. Заражение происходит при прохождении через родовые пути матерей, страдающих гонореей или хламидиозом.
Хламидийный конъюнктивит (паратрахома) развивается на 5-12 сутки жизни ребенка, проявляется острым началом, слизистым или гнойным отделяемым, возникает часто на фоне врожденных пневмоний.
В настоящее время все женщины должны проходить обязательное обследование в женской консультации и при выявлении инфицирования активно лечить заболевание. Всем новорожденным детям проводят профилактический туалет глаз с использованием раствора борной кислоты и закапывают 1% раствор нитрата серебра.
Такие коньюнктивиты новорожденных, как гоннобленнорея и паратрахома лечатся сначала в родильных домах, а в тяжелых случаях, ребенка могут перевести в специализированное отделение для проведения дальнейшего лечения.
Диагностика
Распознать конъюнктивит у ребенка может каждый родитель, воспитатель или учитель. Важно своевременно принять меры по уточнению диагноза для правильного выбора лекарственной терапии. Быстрое распространение конъюнктивита в коллективе диктует необходимость изоляции заболевшего ребенка и проведения мер по обработке предметов обихода, которыми пользовался ребенок.
Поставить диагноз конъюнктивита может только квалифицированный врач-офтальмолог на основании жалоб, клинической картины, инструментального обследования и лабораторных методов диагностики. Для выделения возбудителя и определения его чувствительности к лекарственным препаратам проводят посев отделяемого из глаза. Анализ крови позволит определить наличие аллергической предрасположенности у ребенка. Кожные пробы и иммунологическое исследование позволяет выявить аллергены, к которым у ребенка есть аллергия.
Но еще до обращения к врачу родители должны знать, как помочь ребенку, как облегчить его состояние. Важно уметь оказать первую помощь ребенку при попадании в глаз песка, грязи, пыли. Эти мероприятия могут предотвратить развитие бактериального конъюнктивита у ребенка. Важно знать меры профилактики и ухода за глазами ребенка во время вирусных инфекционных заболеваний.
Общие принципы лечения конъюнктивитов у детей:
Туалет глаз необходимо проводить ватными тампонами с использованием настоя ромашки, крепкого чая, фурациллина или раствора борной кислоты. Каждый глаз обрабатывается отдельно в направлении от наружного угла глаз к внутреннему. Необходимо следить за тем, чтобы отделяемое из одного глаза не попало в другой. Целью обработки является удаление выделений из глаза и предотвращение распространения инфекции. Засохшие корочки нужно удалять очень аккуратно, сначала наложив примочку на несколько минут, чтобы корочки стали мягче и не травмировали края век. Проводить очистку следует несколько раз в день в зависимости от интенсивности выделений и тяжести состояния глаз. В среднем рекомендуемая частота процедур от 6-8 раз в день в начале заболевания до 3-4 раза в день при стихании процесса
При бактериальных конъюнктивитах начинают лечение с закапывания антибактериальных капель. До получения результатов посева с чувствительностью к различным препаратам обычно назначают антибиотики широкого спектра действия. Пока возбудитель неизвестен используют 0,01% раствор Мирамистина, 20% раствор Сульфацил-натрия, 0,25% раствор Левомицетина.
При подозрении на вирусный конъюнктивит рекомендуется использовать противовирусные препараты. Издавна применяют раствор Интерферона лейкоцитарного человеческого по 4000Ед/мл или Полудана каждые 2 часа. В виде мазей рекомендуется использовать, например, 0,25% Оксолиновую мазь. В этом случае антибиотики не только не дают эффекта, но и могут ухудшить состояние глаз, вызвав аллергическую реакцию. Их назначают только в случае присоединения вторичной бактериальной инфекции.
После уточнения причины и получения результатов посева врач может изменить лечение, назначив те лекарственные средства, к которым чувствителен данный возбудитель. Арсенал таких средств в настоящее время достаточно велик.
Выявление аллергии требует всестороннего обследования ребенка, включающего общие анализы крови, иммунологические исследования, выявление дисбактериоза, хронических очагов инфекции, паразитарных инвазий. В случае появления у ребенка аллергического конъюнктивита следует провести кожные аллергические пробы, которые позволят определить, какой аллерген вызывает у ребенка реакцию. Лучший способ лечения аллергий – исключение контакта пациента с аллергеном.
Детям с повышенной чувствительностью к УФ лучам следует использовать солнцезащитные очки, сократить время пребывания на ярком солнце, ограничить время воздействия прямыми солнечными лучами. В весеннее-летнее время применяют десенсибилизирующие препараты 2% раствор Лекролин, 0,1% раствор Аломид. На ночь можно закладывать мазь, например, Гидрокортизон 0,5%. Препараты, содержащие гормональные компоненты применяют с большой осторожностью, так как они снижают сопротивляемость к инфекции, вызывают привыкание и могут привести к ухудшению состояния в случае резкой отмены лечения. Для снижения риска присоединения вторичной инфекции желательно использовать комбинированные препараты, например, Максидекс. Учитывая высокий риск побочных эффектов, лечение глюкокортикоидными средствами проводится строго по назначению врача.
Наиболее эффективным способом лечения поллинозов является проведение специфической гипосенсибилизации. В период полного отсутствия проявлений заболевания пациенту предлагается провести введение пыльцевых аллергенов в низких дозах. Это позволяет «подготовить» организм к следующей «встрече» с аллергеном. В период обострения используют антигистаминные средства местного и общего действия. Начинать терапию необходимо не менее чем за 2 недели до начала цветения предполагаемого аллергена, продолжать весь период цветения и еще, как минимум 2 недели после окончания цветения.
В случае развития острой лекарственной аллергии следует немедленно отменить лекарственный препарат, вызвавший реакцию. Назначаются противоотечные и десенсибилизирующие средства (тавегил, кларитин) В тяжелых случаях в глаза закапываются кортикостероидные растворы.
Если все же с малышом случилась беда, и он заболел конъюнктивитом, обязательно проконсультируйтесь с врачом. Выполняйте назначения и обратитесь за повторной консультацией для того, чтобы быть уверенным, что заболевание прошло бесследно!