У ребенка понижен гемоглобин что делать
У ребенка понижен гемоглобин что делать
Диагноз «анемия» не всегда понятен родителям, которые не обладают медицинскими знаниями. Некоторые родители относятся к этому диагнозу довольно безответственно, считая, что раз у ребенка ничего не болит, то и болезнь пройдет само собой. На самом деле анемия очень серьезная болезнь и требует своевременного лечения.
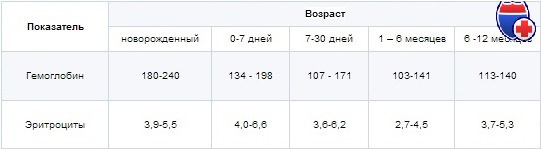
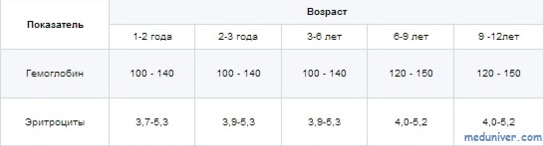
Прежде чем паниковать, после установления диагноза анемия у ребенка родители должны иметь представление о том, какой должен быть гемоглобин в каждом возрасте. При рождении у доношенного младенца бывает большое количество эритроцитов и высокое содержание гемоглобина, так позаботилась природа для его выживания в утробе матери. Ведь потребность в кислороде у плода в животе матери больше, чем после его появления на свет.
Первые два месяца от рождения эритроциты активно разрушаются, а уровень гемоглобина падает иногда до 90 грамм на литр крови. Это считается нормальным для малыша до двухмесячного возраста. Начиная с двух месяцев, показатели крови у детей могут быть нестабильными и колебаться в пределах 90-110 грамм на литр. У детей от 6 месяцев до года нормальным считается гемоглобин 110 грамм на литр, с 1 года до 3 лет этот показатель равен 120 грамм на литр, и у детей старше 3-х лет гемоглобин должен быть в норме 120 грамм на литр.
Чаще всего анемией болеют дети до 2 лет и в подростковый период, то есть во время усиленного роста, когда организм ребенка больше всего нуждается в железе. Если в этот период ребенок неправильно питается и не получает достаточного железа вместе с пищей, то и наблюдается снижение гемоглобина в крови. Самыми распространенными ошибками в организации питания у детей является присутствие в рационе цельного молока и большого количества углеводов, отсутствие овощей, фруктов, мяса.
Для профилактики анемии необходимо включать в рацион питания ребенка больше печени, мяса, яичных желтков, орехов, яблок, гранатов, апельсинов, киви, яичных желтков и бобовых. Лучше всего железо усваивается из мяса и продуктов животного происхождения, чем из растительной пищи. Кроме железа и белков, ребенку необходимы продукты, которые содержат витамины В6, В12 и фолиевую кислоту. Их много в зеленых овощах, орехах, мясе, рыбе, бобовых, черном хлебе и гречке. Также установлено, что железо всасывается больше, если продукты, содержащие железо употреблять в сочетании с продуктами богатыми витамином С. Поэтому апельсины, лимоны, зелень, яблоки обязательно должны присутствовать в рационе питания у ребенка.
Если уже поставлен диагноз малокровие, то простым питанием продуктами богатыми железом проблему не решить. Восстановить дефицит железа в организме у ребенка, излечить анемию можно, только употребляя препараты железа. Наиболее часто употребляемыми препаратами являются сульфат железа, который содержит 20% этого элемента и глюконат железа, в нем содержится его 10%. В случае расстройства стула у ребенка при лечении этими препаратами надо обратиться к врачу, чтобы их заменить другими.
Анемия у детей
Содержание статьи
Анемией в педиатрии называется состояние (как правило, симптом какой-либо болезни), при котором у детей в крови снижен уровень гемоглобина, по сравнению с нормальными показателями. Обычно эта патология сопровождается снижением эритроцитов – красных кровяных клеток, переносящих гемоглобин.
Гемоглобин – это важнейший железосодержащий белок, функция которого – доставка кислорода к тканям и органам. Поэтому анемия опасна в первую очередь тем, что у детей в таком состоянии весь организм подвергается кислородному голоданию. То, насколько снижен гемоглобин, определяет выраженность и тяжесть клинической картины.
Анемия имеет и другие названия – «малокровие», «болезнь усталой крови».
Второе название связано с тем, что главный симптом патологии – это постоянное ощущение усталости и упадка сил.
Распространенность в мире
Во всем мире анемии подвержено почти 25% населения, наибольшая распространенность – среди детей дошкольного возраста (47,4% или 293 млн). У школьников это состояние выявляется в 25,4% случаев (305 млн). У 9 из 10 детей дошкольного возраста анемия обуславливается дефицитом железа в организме, а у одного (или в 10% случаев) это симптом какой-либо патологии, например лейкемии. Источник:
WHO Global Database on Anaemia Geneva,
World Health Organization, 2008
Нормы содержания гемоглобина в крови для детей до 18 лет
| Возраст ребенка | Норма содержания гемоглобина на единицу крови, г/л |
|---|---|
| 0-2 недели | 125-220 |
| 0,5-1 месяц | 115-180 |
| 1-2 месяца | 90-130 |
| 2 месяца – 0,5 года | 95-140 |
| 0,5-1 год | 105-140 |
| От 1 до 5 лет | 100-140 |
| От 5 до 12 лет | 115-150 |
| Более 12 лет | 115-160 |
Причины появления анемии у детей
Данный диагноз может быть поставлен по различным причинам, среди которых:
Виды анемии у детей
Существует несколько классификаций этого заболевания.
По причине возникновения анемия бывает:
По типу заболевания выделяют следующие его виды:
Заболевание может быть связано с недостаточной выработкой эритроцитов костным мозгом. К этому виду патологии относятся следующие подвиды:
Анемии у детей также разделяются на степени тяжести по содержанию гемоглобина (Hb) в крови: у ребенка может быть легкая форма болезни (110-90 г/л), средняя (90-70 г/л), тяжелая (70-50 г/л), сверхтяжелая (до 50 г/л).
Также у ребенка может быть скрытая анемия, которая напоминает по проявлениям другие формы заболевания, но симптоматика при этом проявляется существенно реже.
Симптомы анемии у детей
Вне зависимости от типа анемии, у ребенка могут быть следующие признаки патологии, особенно при длительном ее течении:
Методы диагностики анемии у детей
Основной метод исследования при подозрении, что у ребенка присутствует анемия, – это лабораторные анализы. Так, в клиническом анализе крови сразу видно снижение уровня гемоглобина – менее 110 г/л, а также Er, ЦП сывороточного железа, концентрации ферритина, содержания витаминов, билирубина, насыщения трансферрина железом.
Иногда для установления точной причины симптоматики нужна биопсия костного мозга с последующим гистологическим исследованием.
Диагностика позволяет установить степень тяжести и форму анемии. По ее результатам ребенку могут потребоваться консультации у узкопрофильных врачей (нефролога, гастроэнтеролога, гинеколога и др.), обследования почек (УЗИ) и органов ЖКТ (УЗИ брюшной полости, ЭГДС).
Лечение анемии у детей
Когда анемия у детей является не самостоятельным заболеванием, а симптомом другой патологии, все меры направляются на лечение первичного очага. В других же случаях первое, что должны делать родители, если у ребенка анемия, – это скорректировать его рацион. Необходимо не только сбалансированное питание, но и правильный режим приема пищи.
Детям старшего возраста рекомендуется употреблять больше говядины, печени, морепродуктов, зелени, бобовых, зеленых овощей и фруктов, овощных и фруктовых соков (свежевыжатых, а не пакетированных).
Если анемией болеет грудной младенец, находящийся на вскармливании материнским молоком, то нужно в первую очередь скорректировать рацион матери – включить в него не только богатые железом продукты, но и препараты железа, поливитаминные комплексы. Не следует затягивать с введением прикорма – мясного пюре, яичного желтка, фруктовых и овощных соков, овощей. Когда ребенок – на искусственном вскармливании, то педиатр должен назначить специальную молочную смесь с повышенным содержанием железа.
Клинические рекомендации для детей при анемии также включают дополнительный сон, достаточные прогулки на свежем воздухе, УФО, массаж, ежедневную гимнастику.
При анемии также проводится медикаментозное лечение, включающее препараты железа, поливитаминные комплексы на срок в среднем 1,5-2,5 месяца или до нормализации у детей клинических показателей крови. Если случай тяжелый, врач может назначить гемотрансфузию (переливание эритроцитарной массы). Источник:
М.В. Эрман
Железодефицитные анемии у детей
// Здоровье – основа человеческого потенциала: проблемы и пути их решения, 2013
Осложнения заболевания
Если анемия у ребенка существует длительное время, то ее последствиями могут быть: выпадение волос, высокая ломкость ногтей. Тяжелая форма патологии может приводить к повышенной кровоточивости (геморрагический синдром), потерям сознания.
Профилактика анемии у детей раннего и старшего возраста
Профилактировать это заболевание можно еще на антенатальном этапе, то есть во время внутриутробного развития плода. Будущая мать должна полноценно питаться, достаточное время проводить на свежем воздухе, принимать витаминно-минеральные комплексы, обязательно содержащие железо.
Когда ребенок рождается, необходимо обеспечить ему грудное вскармливание примерно до 1 года, вовремя вводить прикормы, профилактировать болезни раннего возраста. Важен также правильный уход и режим дня. Если новорожденный относится к группе риска по какому-либо заболеванию, нужны специальные лечебно-профилактические курсы.
Для детей школьного возраста наиболее важен рацион. В нем должно быть как можно больше зеленых фруктов и овощей, содержащих фолиевую кислоту, зерновых продуктов (особенно гречневой крупы). Гречка рекомендуется еще и потому, что содержит много железа. Также для профилактики следует принимать поливитаминные комплексы, в которых содержится фолиевая кислота в сочетании со всеми витаминами группы В.
Источники:
Железодефицитные состояния у подростков: принципы коррекции
Рассмотрена проблема железодефицитных состояний у подростков, факторы, способствующие их развитию, лабораторные критерии железодефицитных состояний у детей, клиническая картина и подходы к лечению железодефицитных состояний, включая диету и применение пре
The problem of iron-deficiency states in teenagers was considered, as well as factors contributing to their development, laboratory criteria of iron-deficiency states in children, clinical representation and approaches to the treatment of iron-deficiency states including diet and use of iron preparations.
Одним из важных направлений в педиатрии является подростковая медицина, или гебиатрия, — раздел медицины, изучающий процессы полового созревания, взросления, роста и развития организма подростка, а также специфические заболевания, характерные для подросткового периода жизни.
Пубертатный период имеет свои уникальные особенности, обусловленные мощной вегетативной, эндокринной и иммунной перестройкой организма на фоне физиологического ростового скачка, а также нарушениями психосоциальной адаптации. Именно в это время формируются многочисленные транзиторные функциональные расстройства и проявляются ранее скрытые органические дефекты: гипоталамическая дисфункция, с широким спектром клинических проявлений (вегетососудистая дистония, метаболический синдром и пр.), врожденная неполноценность соединительной ткани (висцероптозы, суставная гипермобильность, остеохондроз и пр.), что способствует снижению адаптации к воздействию внешней среды. Следует отметить, что нозологические формы в этот возрастной период имеют существенные отличия. Так, у подростков доминируют заболевания эндокринной, нервной и костно-мышечной систем, тогда как инфекционные и простудные заболевания чаще регистрируются у детей младшего возраста, у взрослых возрастает частота новообразований и болезней системы кровообращения. Для этого возраста характерна полисистемность (полиморбидность) заболеваний. Например, у девушки, считающей себя практически здоровой, при тщательном обследовании диагностируются дисменорея, железодефицитное состояние, нарушение осанки, плоскостопие, нефроптоз, нестабильность шейного отдела позвоночника, хронический тонзиллит, миопия, синдром раздраженного кишечника с запором, дисфункция билиарного тракта, кристаллурия.
Железодефицитное состояние относится к одной из актуальных проблем подросткового возраста. Уменьшение количества железа в организме приводит к нарушению образования гемоглобина и снижению темпов его синтеза, накоплению свободного протопорфирина в эритроцитах, развитию гипохромной анемии и трофических расстройств в органах и тканях.
В настоящее время не вызывает сомнения, что главным фактором, способствующим развитию железодефицитной анемии у подростков, является несоответствие между запасами железа в организме и потребностями в нем.
Дефицит железа в подростковом возрасте значительно чаще наблюдается у девушек, что может быть обусловлено обильными менструациями. Однако в тех случаях, когда потребности в железе намного превышают его поступление, железодефицитная анемия может развиться и у юношей. Наиболее частыми причинами в данном случае являются интенсивный рост подростка, занятия тяжелыми видами спорта, исходный низкий уровень железа на фоне несбалансированного питания, вегетарианства. Следует помнить, что железодефицитная анемия часто наблюдается при таких состояниях, как нервная анорексия, идиопатический гемосидероз легких, синдром Гудпасчера, атрансферринемия, коллагенозы, заболевания желудка и 12-перстной кишки, в том числе ассоциированные с Н. pylori, повторные кишечные инфекции, лямблиоз, глистные инвазии, воспалительные заболевания кишечника, инфекционные заболевания (туберкулез, бруцеллез, микоз и пр.), а также при хронической почечной недостаточности и в процессе диализного лечения [1, 2].
Выделяют прелатентный дефицит железа (опустошаются запасы железа только из депо при сохранении транспортного и гемоглобинового фондов железа), латентный дефицит железа (составляет 70% от всех железодефицитных анемий) и железодефицитная анемия (составляет 30% от всех железодефицитных состояний) (табл.).
Следует отметить, что клинические проявления заболевания в подростковом возрасте отличаются от проявлений у детей раннего возраста. Так, для них более характерны койлонихии, синева склер (через истонченную склеру просвечивает сосудистая оболочка), вкусовые и обонятельные нарушения, дисфагия, диспепсия.
Диагностика железодефицитных состояний основывается на определении представленных выше лабораторных показателей. Основным критерием является содержание ферритина в сыворотке крови [3]. Однако при невозможности определения данного показателя можно ориентироваться на уровень гемоглобина, определение которого доступно в любом медицинском учреждении.
Целесообразно ежегодное определение уровня гемоглобина у девушек, имеющих обильные кровопотери при менструации или иной природы, низкое потребление железа с пищей (пищевые ограничения для снижения веса, вегетарианство и пр.), железодефицитную анемию различной природы в анамнезе. Юноши нуждаются в контроле уровня гемоглобина, если интенсивно занимаются тяжелыми видами спорта (анемия атлетов).
Во всех случаях железодефицитного состояния необходимо установить непосредственную причину его возникновения и по возможности ее ликвидировать (устранить источник кровопотери, провести терапию основного заболевания, осложнившегося сидеропенией). Лечение должно быть комплексным и нацеленным не только на устранение анемии как симптома, но и на ликвидацию дефицита железа и восполнение его запасов в организме.
Необходимо обогатить рацион подростка продуктами — основными источниками железа, при этом имеет значение не только количество железа в конкретном продукте, но и степень его всасывания и возможность усвоения организмом.
Мясо, особенно красное (телятина, говядина, баранина), является лучшим источником гемового железа, из него усваивается 20–25% железа. Железо из курицы и свинины усваиваются в меньшей степени. А в печени и рыбе железо содержится в виде ферритина и гемосидерина, поэтому усваивается еще хуже.
Негемовое железо (овощи, фрукты, орехи) усваивается плохо (1–5%), причем на его усвоение влияет много факторов, которые могут как улучшать, так и ухудшать его всасывание. Так, усиливают всасывание железа: витамин С (особенно много в цитрусовых), соляная кислота (содержится в желудочном соке), фруктоза (фрукты, мед). Ухудшают всасывание железа: препараты, снижающие кислотность желудочного сока (антисекреторные препараты, антациды), кальций (много в молочных продуктах), оксалаты (шпинат, капуста, свекла, орехи, шоколад, чай и пр.), полифенолы (какао, кофе, черный и некоторые виды травяного чая), фитиновая кислота (грецкие орехи, миндаль, бобовые, отруби) [4].
Однако когда анемия уже развилась, ее нельзя вылечить только диетой: железодефицитная анемия лечится препаратами железа. Питание помогает поддерживать нормальный баланс железа в организме после лечения.
К наиболее часто применяемым соединениям железа в педиатрической практике относятся препараты железа трехвалентного гидроксид полимальтозат и соли двухвалентного железа — сульфат, фумарат, хлорид и глюконат. Для улучшения всасывания соли двухвалентного железа комбинируют с органическими кислотами, аминокислотами и другими соединениями. Предпочтение отдается пероральным формам, так как по сравнению с парентеральным введением скорость восстановления уровня гемоглобина почти не отличается, а количество побочных эффектов резко снижено. Прием препаратов железа рекомендуется за 1 час до еды, предпочтительно в вечернее время, так как процесс абсорбции железа увеличивается во второй половине суток.
Терапевтический эффект при пероральном приеме железа появляется постепенно. Первым положительным клиническим признаком является исчезновение или уменьшение мышечной слабости. На 8–12 день от начала лечения повышается содержание ретикулоцитов в периферической крови. Нормализация гемоглобина происходит к 4–5 неделе от начала терапии.
В последние годы в терапии железодефицитных состояний у подростков активно применяют железосодержащие препараты нового поколения на основе полимальтазного комплекса гидроокиси трехвалентного железа — Мальтофер и Мальтофер Фол, который кроме железа содержит фолиевую кислоту, принимающую участие в выработке нуклеиновых кислот, пуринов, аминокислот, стимулирущих эритропоэз.
Результаты применения Мальтофера различными авторами оцениваются положительно [5]. Одной из привлекательных характеристик этого препарата является его низкая токсичность. Препарат хорошо переносится, имеет приятный вкус и форму жевательных таблеток, что, несомненно, повышает приверженность к терапии. При железодефицитной анемии детям и подросткам в возрасте от года до 12 лет Мальтофер назначается в дозе 50–100 мг в сутки, при латентном дефиците и для профилактики дефицита железа — по 25–50 мг в сутки. Детям и подросткам старше 12 лет — по 100–300 мг в сутки, а при латентном дефиците железа и в профилактических целей — по 50–100 мг в сутки. Длительность терапии, как правило, составляет не менее 2 мес, что обусловлено степенью дефицита железа в организме и истощения его запасов, скоростью кроветворения, всасываемостью. В случае клинически выраженного дефицита железа нормализация гемоглобина достигается лишь через 2–3 мес после начала лечения. Для восстановления внутренних резервов железа прием в профилактических дозах должен быть продолжен в течение нескольких месяцев. При продолжающихся кровопотерях необходимо проводить профилактические курсы лечения препаратом железа (по 1 мес 2–4 раза в год).
Литература
ГБУЗ МО МОНИКИ им. М. Ф. Владимирского, Москва
РОСПОТРЕБНАДЗОР по РТ
РОСПОТРЕБНАДЗОР по РТ
Как повысить уровень гемоглобина у ребенка?
Как повысить уровень гемоглобина у ребенка?
Гемоглобин— это сложный железосодержащий белок, который содержится в эритроцитах. Именно гемоглобинявляется основной составляющей эритроцитов и придает им характерный красный цвет. Это один из важнейших компонентов крови, так как, основной функцией гемоглобина является перенос кислорода из альвеол легких к клеткам всего организма и углекислого газа от клеток к альвеолах легких.
Гемоглобин у детейопределяют при сдаче клинического анализа крови.
Норма уровня гемоглобина у ребенка, это некоторый диапазон количества гемоглобина, в пределах которого организм ребенка нормально функционирует.
Нормальный уровень гемоглобина у ребенка напрямую зависит от возраста, поэтому один и тот же уровень гемоглобина в крови ребенка в одном возрасте будет считаться нормой, а в другом возрасте может расцениваться как низкий уровень гемоглобина.
Как повысить уровень гемоглобина у ребенка?
Еслиу ребенка низкий гемоглобин, то в этом случае назначают железосодержащие препараты для повышения уровня гемоглобина. Железосодержащие препараты – самый эффективный способ быстро повысить уровень гемоглобина у ребенка. Есть форма выпуска лекарственных средств, которые подходят для повышения уровня гемоглобина даже грудным детям.
Продукты, способствующие повышению гемоглобина у детей:
· мясные продукты: почки, сердце, рыба, птица, язык (для поддержания уровня гемоглобина можно есть отварной говяжий язык по 50 г ежедневно), белое куриное мясо;
· каши, крупы: гречка, рожь, фасоль, чечевица, горох, толокно;
· овощи и зелень: помидоры, картофель (молодой печеный с кожурой), репчатый лук, тыква, свекла, зеленые овощи, ботва молодой репы, горчица, кресс-салат, листья одуванчика, шпинат, зелень петрушки;
· фрукты: яблоки красные/зеленые, яблоки, сливы, бананы, гранаты, груши, персики, абрикосы (курага), хурма, айва;
· ягоды: черная смородина и клюква (можно купить замороженные, тоже помогает; клюкву можно в сахаре), клубника/земляника, черника;
· соки: гранатовый (по 2 глотка ежедневно), свекольный, морковный, «Сок из красных фруктов»; специально разработанный для беременных яблочный сок с повышенным содержанием железа;
Наш организм устроен так, что независимо от количества поступающего железа с пищей, он способен усвоить только определенное (небольшое) количество железа, т. к. повешенный уровень железа в крови гораздо более опасен, чем его недостаток.
Наиболее легко усвояемое железо находиться только в мясных продуктах.
Только препараты, содержащие железо способны быстро повысить низкий гемоглобин у ребенка.
Кроме правильного питания не стоит забывать и о пользе прогулок на свежем воздухе.
Железодефицитная анемия у детей грудного и младшего возраста
Анемию и анемический синдром, вызываемый многими причинами, можно упомянуть среди наиболее часто встречающихся патологических состояний, с которыми ежедневно приходится сталкиваться педиатрам общей практики. В эту группу входят различные заболевания
Анемию и анемический синдром, вызываемый многими причинами, можно упомянуть среди наиболее часто встречающихся патологических состояний, с которыми ежедневно приходится сталкиваться педиатрам общей практики. В эту группу входят различные заболевания и патологические состояния, характеризующиеся уменьшением содержания гемоглобина и/или эритроцитов в единице объема крови, приводящие к нарушению снабжения тканей кислородом. Применяются следующие лабораторные критерии анемии (Н. П. Шабалов, 2003). В зависимости от возраста детей уровень гемоглобина составляет:
Физиологические потери железа с мочой, потом, калом, через кожу, волосы и ногти не зависят от пола и составляют 1–2 мг в сутки, у женщин во время менструации — 2–3 мг в сутки. У детей потеря железа составляет 0,1–0,3 мг в сутки, возрастая до 0,5–1,0 мг в сутки у подростков.
Ежедневная потребность детского организма в железе составляет 0,5–1,2 мг в сутки. У детей раннего возраста в связи с быстрыми темпами роста и развития наблюдается повышенная потребность в железе. В этот период жизни запасы железа быстро истощаются из-за усиленного его потребления из депо: у недоношенных детей к 3-му месяцу, у доношенных — к 5–6-му мес жизни. Для обеспечения нормального развития ребенка в суточном рационе новорожденного должно содержаться 1,5 мг железа, а у ребенка 1–3 лет — не менее 10 мг.
Дефицит железа у детей приводит к росту инфекционной заболеваемости органов дыхания и ЖКТ. Железо необходимо для нормального функционирования структур головного мозга, при его недостаточном содержании нарушается нервно-психическое развитие ребенка. Установлено, что у детей, имевших в младенчестве железодефицитную анемию, в возрасте 3–4 лет определяются нарушения передачи нервных импульсов от центров головного мозга к органам слуха и зрения из-за нарушения миелинизации и, как следствие этого, нарушение проводимости нервов.
Причины железодефицитных состояний у детей очень разнообразны. Основной причиной ЖДА у новорожденных считается наличие ЖДА или скрытого дефицита железа у матери во время беременности. К антенатальным причинам относят также и осложненное течение беременности, нарушение маточно-плацентарного кровообращения, фетоматеринские и фетоплацентарные кровотечения, синдром фетальной трансфузии при многоплодной беременности. Интранатальными причинами дефицита железа являются: фетоплацентарная трансфузия, преждевременная или поздняя перевязка пуповины, интранатальные кровотечения из-за травматических акушерских пособий или аномалий развития плаценты или пуповины. Среди постнатальных причин сидеропенических состояний на первое место выступает недостаточное поступление железа с пищей. При этом более всего страдают новорожденные, находящиеся на искусственном вскармливании неадаптированными молочными смесями, коровьим и козьим молоком. Другими постнатальными причинами ЖДА являются: повышенная потребность организма в железе; потери железа, превышающие физиологические; заболевания ЖКТ, синдром нарушенного кишечного всасывания; дефицит запасов железа при рождении; анатомические врожденные аномалии (дивертикул Меккеля, полипозы кишечника); употребление продуктов, тормозящих абсорбцию железа.
В группе риска всегда находятся недоношенные дети и дети, родившиеся с очень большой массой, дети с лимфатико-гипопластическим типом конституции.
У детей первого года жизни к дефициту железа чаще всего приводит несбалансированная диета, в частности вскармливание исключительно молоком, вегетарианство, недостаточное употребление мясных продуктов.
К сидеропении способны приводить кровотечения различной этиологии. Источником этого могут быть: грыжа пищеводного отверстия диафрагмы, варикозное расширение вен пищевода, желудочно-кишечные язвы, опухоли, дивертикулы, язвенный колит, геморроидальные узлы, а также кровотечения из мочеполового тракта и дыхательных путей. Прием некоторых медикаментов, таких как нестероидные противовоспалительные препараты, салицилаты, кумарины, глюкокортикостероиды, также может привести к потере железа. Дефицит железа всегда сопутствует заболеваниям, сопровождающимся нарушениями кишечного всасывания (энтериты, болезнь Крона, паразитарные инвазии и др.). Дисбактериоз кишечника также препятствует нормальному перевариванию пищи и тем самым снижает способность организма усваивать железо. Кроме того, может иметь место нарушение транспорта железа из-за недостаточной активности и снижения содержания трансферрина в организме.
Распознать причину развития ЖДА в каждом конкретном случае чрезвычайно важно. Ориентация на нозологическую диагностику необходима, так как в большинстве случаев при лечении анемии можно воздействовать и на основной патологический процесс.
ЖДА проявляется общими симптомами. Один из главных и видимых признаков — бледность кожных покровов, слизистых оболочек, конъюнктив глаз. Обращают на себя внимание общая вялость, капризность, плаксивость, легкая возбудимость детей, снижение общего тонуса организма, потливость, отсутствие или снижение аппетита, поверхностный сон, срыгивание, рвота после кормления, понижение остроты зрения. Выявляются изменения со стороны мышечной системы: ребенок с трудом преодолевает физические нагрузки, отмечается слабость, утомляемость. У детей первого года жизни может наблюдаться регресс моторных навыков.
Во втором полугодии жизни и у детей старше года наблюдаются признаки поражения эпителиальной ткани — шершавость, сухость кожи, ангулярный стоматит, болезненные трещины в уголках рта, глоссит или атрофия слизистой оболочки ротовой полости, ломкость и тусклость волос, их выпадение, матовость и ломкость ногтей, разрушение зубов (кариес), отставание в физическом и психомоторном развитии.
Диагноз ЖДА ставится на основании клинической картины, лабораторных признаков анемии и дефицита железа в организме: гипохромная (цветовой показатель 3+ (мальтофер, мальтофер фол, феррум лек). Эти соединения имеют большую молекулярную массу, что затрудняет их диффузию через мембрану слизистой кишечника. Они поступают из кишечника в кровь в результате активного всасывания. Это объясняет невозможность передозировки препаратов в отличие от солевых соединений железа, всасывание которых происходит по градиенту концентрации. Взаимодействия их с компонентами пищи и лекарственными препаратами не происходит, что позволяет использовать неионные соединения железа, не нарушая режим питания и терапии сопутствующей патологии. Их применение существенно снижает частоту развития побочных эффектов, обычно наблюдаемых при назначении пероральных препаратов железа (тошнота, рвота, диарея, запоры и др.). Кроме того, у детей раннего возраста большое значение имеет лекарственная форма препарата. В этом возрасте удобно использовать капли и сиропы, что обеспечивает в том числе возможность точного дозирования препаратов и не вызывает негативного отношения ребенка.
При назначении любых препаратов железа необходимо рассчитывать индивидуальную потребность в нем для каждого пациента, исходя из того, что оптимальная суточная доза элементарного железа составляет 4–6 мг/кг. Среднесуточная доза железа при лечении ЖДА составляет 5 мг/кг. Применение более высоких доз не имеет смысла, поскольку объем всасывания железа не увеличивается.
Применение парентеральных препаратов железа показано для быстрого достижения эффекта при анемии тяжелой степени; патологии ЖКТ, сочетающейся с нарушением всасывания; неспецифическом язвенном колите; хроническом энтероколите; при тяжелой непереносимости оральных форм препаратов. На сегодняшний день в Российской Федерации для внутривенного введения разрешен только один препарат — венофер (сахарат железа), для внутримышечного может использоваться феррум лек.
Необходимо помнить, что у детей раннего возраста дефицит железа никогда не бывает изолированным и часто сочетается с недостаточностью витаминов С, В12, В6, РР, А, Е, фолиевой кислоты, цинка, меди и др. Это связано с тем, что алиментарная недостаточность и нарушенное кишечное всасывание, приводящие к дефициту железа, влияют и на насыщаемость данными микронутриентами. Поэтому в комплексную терапию ЖДА необходимо включать поливитаминные препараты.
Об эффективности терапии ЖДА можно судить уже через 7–10 дней по увеличению ретикулоцитов в 2 раза по сравнению с исходным количеством (так называемый ретикулоцитарный криз). Также оценивается прирост гемоглобина, который должен составлять 10 г/л и более в неделю. Соответственно, достижение целевого уровня гемоглобина наблюдается в среднем через 3–5 нед от начала терапии в зависимости от тяжести анемии. Однако лечение препаратами железа должно проводиться в достаточных дозах и длительно (не менее 3 мес) даже после нормализации уровня гемоглобина, с тем чтобы пополнить запасы железа в депо.
Если же в течение 3–4 нед не наблюдается значимого улучшения показателей гемоглобина, то необходимо выяснить, почему лечение оказалось неэффективным. Наиболее часто речь идет: о неадекватной дозе препарата железа; продолжающейся или неустановленной кровопотере; наличии хронических воспалительных заболеваний или новообразований; сопутствующем дефиците витамина В12; неверном диагнозе; глистной инвазии и других паразитарных инфекциях.
Противопоказаниями к назначению препаратов железа являются:
При развитии тяжелых анемий, сопровождаемых угнетением эритропоэза и снижением продукции эритропоэтина, показано назначение препаратов рекомбинантного человеческого эритропоэтина (рчЭПО). Особое значение имеет применение рчЭПО при развитии ранней анемии недоношенных, которая развивается на втором месяце жизни и встречается, по данным различных авторов, в 20–90% случаев. Назначение препаратов рчЭПО (рекормон, эпрекс, эпокрин) приводит к резкой активизации эритропоэза и, как следствие, к значительному возрастанию потребностей в железе.
Поэтому применение рчЭПО является показанием к назначению препаратов железа, как правило, парентеральных. В настоящее время в Российской Федерации разрешены к применению a- и b-эпоэтины, которые вошли в список дополнительного лекарственного обеспечения. Назначeние рчЭПО позволяет в большинстве случаев избежать гемотрансфузий, при которых велика вероятность осложнений (трансфузионные реакции, сенсибилизация и пр.). Предпочтительным способом введения препаратов рчЭПО, особенно в раннем детском возрасте, является подкожный. Подкожный способ введения более безопасный и экономичный, так как для достижения эффекта необходимы меньшие дозы, чем при внутривенном введении. До недавнего времени в странах Евросоюза и в Российской Федерации для лечения гипорегенераторных анемий у детей использовались в основном β-эритропоэтины, которые при подкожном введении не вызывали значимых побочных реакций в отличие от a-эритропоэтинов, при подкожном введении которых был велик риск развития красноклеточной аплазии. Наиболее широкое распространение среди β-эритропоэтинов получил препарат рекормон (Ф. Хоффманн-Ля Рош), который удобен в применении и приводит к быстрому повышению уровня эритроцитов и ретикулоцитов, не влияя на лейкопоэз, повышает уровень гемоглобина, а также скорость включения железа в клетки.
С 2004 г. в европейских странах разрешено подкожное введение a-эритропоэтинов, среди которых в нашей стране наиболее часто используются эпрекс (Янсен-Силаг) и эпокрин (Сотекс-ГосНИИ ОЧБ).
Целью лечения рчЭПО является достижение показателей гематокрита 30–35% и устранение необходимости переливаний крови. Значения целевой концентрации гемоглобина могут варьировать в зависимости от дней и месяцев жизни ребенка, однако не могут быть ниже 100–110 г/л. В зависимости от дозы целевые значения концентрации гемоглобина и гематокрита достигаются примерно через 8–16 нед лечения рчЭПО.
С целью профилактики ЖДА рчЭПО назначается недоношенным новорожденным, родившимся с массой тела 750–1500 г до 34-й недели беременности.
Лечение эритропоэтином должно начинаться как можно раньше и продолжаться 6 нед. Препарат рекормон вводят подкожно в дозе 250 МЕ/кг 3 раза в неделю. Однако необходимо учитывать, что чем меньше возраст ребенка, тем более высокие дозы эритропоэтина ему требуются, поэтому доза может быть увеличена.
Как было сказано выше, терапия рчЭПО приводит к резкому возрастанию потребления железа, поэтому в большинстве случаев, особенно у недоношенных детей, одновременно с повышением гематокрита снижается содержание ферритина в сыворотке. Быстрое расходование запасов железа в организме может привести к ЖДА. Поэтому всем больным, получающим терапию рчЭПО, показано назначение препаратов железа. Терапия препаратами железа должна продолжаться до нормализации уровня сывороточного ферритина (не менее 100 мкг/мл) и насыщения трансферрина (не менее 20%). Если концентрация ферритина в сыворотке сохраняется стойко ниже 100 мкг/мл или есть другие признаки дефицита железа, дозу железа следует увеличить, в том числе с использованием парентеральных препаратов.
Профилактика ЖДА у детей раннего возраста включает в себя: антенатальную (правильный режим и питание беременной, своевременное выявление и лечение анемии беременной, превентивное назначение препаратов железа женщинам из групп риска по развитию ЖДА); постнатальную (соблюдение гигиенических условий жизни ребенка, длительное грудное вскармливание и своевременное введение прикормов, адекватный выбор смеси для детей, находящихся на смешанном и искусственном вскармливании, профилактика развития у ребенка рахита, гипотрофии и ОРВИ). В профилактическом назначении препаратов железа нуждаются:
Профилактическое назначение препаратов железа показано детям из групп риска по развитию ЖДА:
Доза железа, назначаемого с профилактической целью, зависит от степени недоношенности ребенка:
Значимость проблемы ЖДА у детей раннего возраста обусловлена ее большой распространенностью в популяции и частым развитием при различных заболеваниях, что требует постоянной настороженности врачей любых специальностей. Тем не менее на современном этапе в арсенале врача имеется достаточно диагностических и лечебных возможностей для раннего выявления и своевременной коррекции сидеропенических состояний.
Литература
Л. А. Анастасевич, кандидат медицинских наук
А. В. Малкоч, кандидат медицинских наук
РГМУ, Москва
_575.gif)