сколько времени можно держать на ивл
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Прекращение длительной ИВЛ
Прекращение длительной ИВЛ, извлечение интубационной трубки из просвета гортани и трахеи и переход к самостоятельному дыханию – ответственные шаги после осуществления продолжительной искусственной вентиляции легких. Любой ошибочный шаг на этой стадии лечения способен нивелировать достигнутые терапевтические результаты.
Начало постепенного прекращения вспомогательной вентиляции является таким же важным моментом, как и начало. Специалисты считают, что продолжительное использование данного метода провоцирует развитие зависимости от аппарата у неврологических пациентов. Человек попросту привыкает к аппарату, у него может наблюдаться ослабление мышечного аппарата.
Условия прекращения респираторной поддержки
Ключевым требованием к прекращению ИВЛ является пресечение недостаточности дыхания и восстановление газообмена в легких при самостоятельной дыхательной активности. При самостоятельном дыхании РаО2 должно достигнуть 80 мм.рт.ст, сердечный ритм, дыхательные движения, показатели давления должны пребывать в пределах нормы.
Во время перехода на самостоятельную дыхательную активность и при извлечении интубационной трубки из гортани и трахеи пациент должен самостоятельно делать вдох с показателями разрежения не менее 20 см. вод.ст.
После прекращения продолжительной искусственной вентиляции легких извлечение интубационной трубки должно осуществляться спустя несколько часов после возвращения самостоятельной дыхательной активности у человека. За этот промежуток времени не должно наблюдаться таких признаков:
Временной промежуток, в котором происходит адаптация пациента, зависит от различных факторов – от продолжительности дыхания с помощью аппарата, от характера заболевания. Длительность восстановления колеблется от нескольких часов до нескольких суток, кроме того, могут потребоваться специальные дыхательные упражнения, чтобы восстановить мышечный аппарат и укрепить его. Чтобы провести постепенную адаптацию с самостоятельному дыханию и плавно тренировать дыхательные мышцы, часто прибегают к помощью специального т-образного коннектора. Он подсоединяется к интубационной трубке, аппарат отключается. Через вход этого коннектора человек вдыхает воздух, обогащенный кислородом.
Определение подготовленности пациента к переводу
Ключевыми показателями для извлечения интубационной трубки являются:
Перед изъятием трубки проводится тщательный туалет дыхательных путей. Они должны быть полностью проходимыми. Если на протяжении нескольких суток у пациента не отмечается динамика к самостоятельному дыханию, ИВЛ заменяют интубацией через трахеостому. Важно вовремя обнаружить ошибки при прекращении вентиляции. Иногда, чтобы сохранить функцию диафрагмы, прибегают к электрической стимуляции нервов в ней.
Методики «отлучения» от респиратора
Чтобы прекращение искусственной вентиляции легких было успешным, прибегают к помощи таких средств:
Если у пациента отмечается наличие сопутствующей обструкции дыхательных путей и другие нарушения (левожелудочковая недостаточность, ишемия миокарда), при высоких дыхательных нагрузках среднее внутриплевральное давление может существенно снижаться. Так происходит увеличение постнагрузки, появляется ишемия или застойные явления в сосудах легких. В этих случаях уменьшают потребность в вентиляции теми методами, которые способствуют улучшению механики внешнего дыхания и уменьшают минутную вентиляцию.
Положительный результат приносит применение самостоятельных вдохов и выдохов с постоянно положительным давлением. Либо же применяется неинвазивная респираторная поддержка. Чтобы улучшить функционирование сердца и уменьшить признаки ишемии, используют терапию медикаментозными средствами.
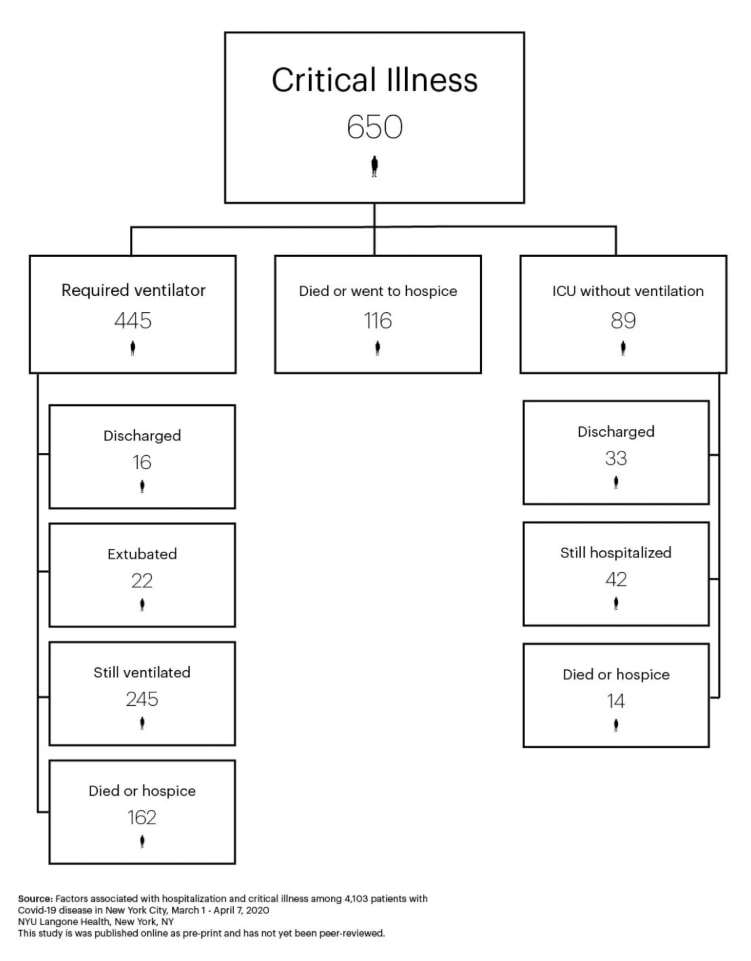
Сколько времени можно держать на ивл
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Врач БСМП: «ИВЛ — это не приговор, но пациент занимает аппарат минимум неделю». Оставайтесь дома, ведь место может быть занято
Аппараты искусственной вентиляции легких с момента начала пандемии COVID-19 являются ключевым фокусом внимания мировых СМИ, политиков и экспертов от здравоохранения. ИВЛ может спасти жизнь тяжелобольных COVID-19, хоть и не гарантирует положительного исхода болезни. Сами по себе аппараты не лечат. Говорим с анестезиологом-реаниматологом из БСМП Ольгой Светлицкой о практике применения аппаратов ИВЛ, времени, которое пациент проводит подключенным к ним, шансах на выздоровление и проблемах у пациентов с лишним весом.
Ольга Светлицкая работает анестезиологом-реаниматологом в столичной Городской клинической больнице скорой медицинской помощи, является кандидатом медицинских наук, доцентом кафедры анестезиологии и реаниматологии БелМАПО. С ней мы разговаривали в прошедшую пятницу — удаленно, по телефону. Полностью запись интервью можно прослушать в новом выпуске нашего научно-популярного подкаста Oh, hi Mars! (Apple Podcasts, Google Podcasts, «Яндекс.Музыка», Telegram-канал, прямое скачивание). Ниже находится текстовая версия этого подкаста.
Для чего нужны аппараты ИВЛ
Аппарат искусственной вентиляции легких предназначен для принудительной подачи воздуха или воздушно-кислородной смеси в легкие пациента. Основная цель — насыщение крови кислородом и удаление углекислого газа. Аппарат помогает врачам моделировать процесс дыхания у пациента, который по каким-то причинам сам дышать не может. Причин может быть много. Далеко не всегда это связано с повреждением легких.
— Практически все пациенты с тяжелой травмой головного мозга априори находятся на ИВЛ, причем длительное время. При повреждении мозга нарушается работа так называемого дыхательного центра, который находится в продолговатом мозге, и, соответственно, нарушается центральная регуляция процесса дыхания. У пациента с черепно-мозговой травмой все хорошо с легкими, но дышать самостоятельно он не может, потому что поврежден дыхательный центр или нарушена его работа, и импульс, который инициирует процесс активного вдоха, просто не формируется.
Импульс, который все-таки формируется, может не проходить к дыхательной мускулатуре. Такое случается при травме шейного отдела позвоночника.
— Например, банальная травма при прыжке в воду вниз головой. Каждый год несколько человек в стране ломают шеи. Импульс формируется, с легкими все хорошо, и с мышцами все неплохо, но импульс из головного мозга не проходит к мышцам. Порой эти люди навсегда остаются жить рядом с этим аппаратом ИВЛ.
Также аппарат необходим при сочетании нервно-мышечных заболеваний. В качестве примера такого заболевания Ольга упомянула Стивена Хокинга, который страдал боковым амиотрофическим склерозом.
ИВЛ и пневмония
Любой вирус — это генетический материал в оболочке. Чтобы размножаться, ему надо внедриться в клетку хозяина. Для коронавируса такая клетка — это наш респираторный эпителий, который выстилает нижние дыхательные пути.
— Он попал в эту клетку, внедрился, и клетка начинает работать на вирус. Свои функции в организме она уже не выполняет. Если у нее была функция проводить кислород, то она уже не может этим заниматься. Она занята тем, что продуцирует генетический материал вирионов. Когда их становится очень много, то она просто лопается, и вирус распространяется на остальные клетки. В месте повреждения наступает воспаление, отек.
Чем больше поражено альвеол, тем хуже будет состояние пациента, тяжелее пневмония. Через дыхательное горло в альвеолы в наших легких поступает воздух. Альвеола оплетена густой сетью капилляров — сосудов с тонкой стенкой, через которую происходит диффузия газов. Простыми словами: через альвеолы в артериальную кровь поступает кислород, а из венозной крови уходит углекислый газ.
— Если у человека есть пневмония, это всегда воспаление на уровне альвеол. Они воспаляются, отекают, там скапливаются клетки, лейкоциты, из-за чего альвеолы утолщаются, разрушаются. В результате этого кислород не может пройти через альвеолу в кровь. Это проявляется в виде гипоксии — снижения уровня кислорода в артериальной крови. Это опасное состояние, при котором начинают страдать все органы и системы человека. Нам нужен кислород, чтобы жить.
Как отмечает Ольга Светлицкая, в таком случае необходимо искусственно повысить объем кислорода, поступающий в организм пациента.
— Когда мы подключаем пациента к аппарату ИВЛ, мы моделируем процесс дыхания. С одной стороны, мы освобождаем пациента от этой работы: его мышцам не надо сокращаться, на эту работу не надо тратить ценный кислород.
Атмосферный воздух состоит из кислорода всего на 21%. А потому при пневмонии с помощью аппарата ИВЛ удается увеличить концентрацию кислорода во вдыхаемой смеси. Чем больше кислорода, тем больший его объем потенциально способен проникнуть в кровь.
— Поэтому перед тем, как перейти на ИВЛ, все пациенты проходят этап кислородотерапии, когда мы даем им подышать через назальные канюли (носовые катетеры). Это такая трубочка под носом (ее вы много раз видели в кино). Через нее подводят кислород. Сперва он попадает в баночку с чистой дистиллированной водой, увлажняется и дальше по канюлям подается человеку.
Благодаря этим канюлям концентрация вдыхаемого кислорода увеличивается до 40%. По словам Ольги, большинству людей с «ковидной» пневмонией на сегодня (интервью записывалось 17 апреля) достаточно носовых катетеров. С помощью лицевых масок поток кислорода можно увеличить до 60%.
— Если эти мероприятия не помогают, то единственный способ увеличить объем кислорода или создать другие параметры дыхания — это аппарат ИВЛ.
Также Ольга отметила, что в стране существует парк наркозно-дыхательных аппаратов — это частный вид ИВЛ-аппаратов. Они обычно стоят в операционных и нужны для общего наркоза. В отличие от стандартных аппаратов, у них есть система подачи газов, ингаляционных анестетиков. Теперь эти аппараты находятся в резерве, их можно перевести в парк обычных аппаратов ИВЛ.
Какие манипуляции производят с пациентом на ИВЛ
Ольга сразу отмечает, что в медицине не бывает легких и простых процедур — любая требует отработанных навыков и умений. Подключение к ИВЛ — некомфортная для пациента процедура.
— Изначально с первого этапа пациента переводят в медикаментозный сон. Некоторые называют это состояние искусственной комой. До момента пробуждения человек находится в этом состоянии, ему вводятся седативные лекарственные средства.
По опыту могу сказать, что большинство пациентов не помнят, что с ними происходило. Просыпаясь, они удивляются, не помнят всего, что с ними делали.
Процедура состоит из двух этапов. На первом проводится интубация трахеи, куда под визуальным контролем вводится дыхательная пластиковая трубочка. Этим всегда занимается только врач-анестезиолог-реаниматолог с помощью ларингоскопа. Прибор позволяет визуально наблюдать гортань, голосовые связки и вводить трубочку. На ее конце находится мешочек. Его раздувают, чтобы трубочка не выпала.
На втором этапе трубочка соединяется с респираторным контуром. Это трубки, которые идут непосредственно от аппарата. По ним пациенту подается воздушная смесь и удаляется отработанная. Затем врач (и только врач) выбирает режим и параметры работы аппарата ИВЛ: концентрацию кислорода, объем воздушной смеси и частоту ее подачи.
— Это может сделать только квалифицированный специалист, который разбирается в респираторной поддержке.
Медсестра может менять фильтры, просанировать больного, удалить мокроту из дыхательного контура. Но ни одна медсестра не может регулировать параметры ИВЛ.
— Необходимы очень глубокие знания по патофизиологии дыхания и кровообращения. Необходимо постоянно понимать, что происходит в организме человека, учитывать его индивидуальные особенности, особенности течения заболевания, повреждения легких.
Необходимо блестяще ориентироваться в кислотно-основном и газовом составе крови. Это практически навык врачей-анестезиологов-реаниматологов. Всему, что я перечислила, учатся если не годами, то месяцами. Обучить за два-три дня управлению режимами вентиляции, индивидуальному подбору невозможно.
Полежать на животе полезно?
За рубежом во многих больницах используют практику размещения пациентов, подключенных к ИВЛ, на животе. Так как площадь внутренней задней стенки легких больше, жидкость перетекает на переднюю стенку — таким образом удается повысить насыщенность крови кислородом.
Ольга отмечает, что так называемая прон-позиция стала рутинной практикой во всех реанимациях.
— По нашей службе мы прон-позицией пользуемся с 2009 года, когда у нас была вспышка гриппозной пневмонии. Мы рекомендуем использовать такую практику и в обычных перепрофилированных отделениях. Тем людям, которые, к сожалению, попадут с пневмонией в больницу, могут одним из первых этапов предложить лечь на живот. Это очень разумная тактика.
Появились научно доказуемые данные, что 16 и больше часов дают лучший эффект при тяжелом респираторном дистресс-синдроме в реанимации. Мы этим методом широко пользуемся для всех пациентов с COVID-положительной пневмонией. Таким образом перераспределяется вентиляционно-перфузионное отношение.
Ольга подчеркивает, что этот метод не лечит, но позволяет выиграть время для лекарственных средств, легче перенести эту патологию. После подключения к аппарату ИВЛ пациентов осторожно переворачивают на живот. Благодаря этому медики могут задать менее жесткие параметры вентиляции, лучше расправить легкие.
— Единственное, у нас есть сложность с людьми с большими животами и ожирением.
К сожалению, Беларусь находится на одном из почетных мест в мире по ожирению. Люди с пивным брюшком не могут лечь адекватно в эту позицию. Живот им будет мешать, он будет давить на диафрагму, еще больше поджимать легкие. Для таких полных людей, которые весят больше 120 килограммов, мы создаем возвышенное положение на койке.
Еще раз подчеркнем: от коронавирусной инфекции не существует лекарств с абсолютно доказанным лечебным эффектом. Есть экспериментальные препараты, в том числе и гидроксихлорохин, который недавно завезли в республику из Китая. Но, как и у любого экспериментального лечения, гарантий выздоровления нет. А в случае с гидроксихлорохином есть еще и ряд жестких побочных эффектов, которые могут доконать пациента.
Аппараты ИВЛ — это создание максимально идеальных условий для человека, чья иммунная система борется с вирусной атакой.
Сколько пациент остается на ИВЛ?
Ольга Светлицкая рассказывает, что респираторный дистресс-синдром требует ИВЛ не менее 7—10 дней, а то и несколько недель.
— Отсюда и исходит такая просьба или требование медработников по возможности оставаться дома. Мы умеем и неплохо лечим респираторный дистресс-синдром в нашей стране. И оборудования хватает. Но весь вопрос заключается в том, чтобы нагрузка на систему здравоохранения была адекватной. Человек с этим синдромом будет находиться на аппарате не день и не два — минимум неделю, а то и несколько это место будет занято.
ИВЛ — это не приговор. Достаточно большое число пациентов имеют перспективу поправиться. Безусловно, затрудняют их поправку хронические заболевания.
Если выполнять все, что говорят доктора, и вовремя все происходит, то шансы на поправку и возвращение к активной жизни достаточно велики.
Пневмония на дому — это не рискованно?
В середине апреля Минздрав выпустил приказ, согласно которому люди с легким и бессимптомным течением COVID-19, нетяжелыми и не коронавирусными пневмониями будут лечиться на дому. Не рискованный ли это шаг?
— Там же не всех отправят по домам. Группы риска не будут отправлять. Решение принимается осмысленно по ряду критериев. Если есть предпосылки, что пневмония может утяжелиться, или есть признаки, что это произойдет, то человека оставят в клинике. Будут учитываться и возраст, и сопутствующие заболевания, и анализы. У нас есть маркеры, которые говорят о вероятности тяжелого течения.
За такими пациентами будет осуществляться наблюдение, в любой момент они могут позвонить врачу. У них будет памятка по всем действиям.
— Это правильная тактика, которая используется во всех странах мира. Нагрузка на систему очень большая. И в первую очередь мы рассчитываем помочь тем, кто в нас нуждается. Я, как реаниматолог, это очень приветствую. Если у меня у каждой койки стоит аппарат ИВЛ, то я в первую очередь рассчитываю взять более тяжелых пациентов.
Аппаратов достаточно?
Ольга Светлицкая поясняет, что аппараты ИВЛ производят и в Беларуси. В клиниках стоят как отечественные, так и импортные устройства, различных марок и возможностей. Их достаточно.
— На сегодня у нас есть парк свободных аппаратов. Как реаниматологи, относимся к этому спокойно.
Как и в автомобильной индустрии, на рынке респираторной техники есть аппараты высокого и среднего класса. При большом желании вы одинаковую скорость можете развить и на Hyundai, и на Lexus. В хороших руках поедет и менее известная марка.
Аппарат ИВЛ высокого класса — это тот, в котором есть так называемый интеллектуальный режим ИВЛ. В таких есть возможность ввести массу пациента, расчетную потребность в дыхании, и он сам посчитает, сколько пациент будет дышать, с каким интервалом и так далее. Он сам определит, когда надо помочь пациенту, когда надо дать ему возможность самому вздохнуть.
Но это никак не умаляет возможности других аппаратов. Они работают так же хорошо.
— В среде анестезиологов очень развит такой принцип подставления плеча. Если что случается, работает вся бригада. Мы друг другу помогаем. Мы ждем, что кто-то придет помогать нам. Очень сложно работать в палатах, в костюмах, в масках. Очень плохо слышно, жарко. Мы нуждаемся в помощи, которая связана с уходом за пациентом.
Читайте также:
Важно знать:
Хроника коронавируса в Беларуси и мире. Все главные новости и статьи здесь
Наш канал в Telegram. Присоединяйтесь!
Быстрая связь с редакцией: читайте паблик-чат Onliner и пишите нам в Viber!
Самые оперативные новости о пандемии и не только в новом сообществе Onliner в Viber. Подключайтесь