на каком сроке беременности можно определить синдром дауна у ребенка по узи
Синдром Дауна
Хромосомная аномалия, вызванная трисомией по хромосоме 21, названа синдромом Дауна в честь английского врача-педиатра. Джон Даун, работая в приюте для умственно отсталых детей, выделил особую группу пациентов и описал их морфологические (внешние) признаки и присущие им заболевания. Не имея понятия о генетике и трисомии, когда вместо пары хромосом образуются три, Джон Даун правильно определил синдром как врожденный, но причину этой патологии связывал с заболеванием туберкулезом родителей таких детей.
Механизм развития синдрома Дауна
Хромосомную аномалию в преобладающем количестве случаев вызывает ооцит (женская половая клетка), который на момент слияния с мужской половой клеткой содержит в наборе не 23, а 24 хромосомы. Поскольку сперматозоид, участвующий в оплодотворении, имеет 23 хромосомы, одна из хромосом ооцита остается лишней. Только в 10% случаев лишняя хромосома передается отцом.
Почему образуется лишняя хромосома? Для ответа на этот вопрос следует вспомнить процесс деления клетки. В одной из фаз деления (мейозе) происходит растягивание пары хромосом к полюсам делящейся клетки, чтобы в результате обе дочерние клетки получили по хромосоме. В процессе растягивания хромосомы участвует моторный белок с микротрубочками для транспортировки. В случае ослабления или истончения микротрубочки с одной из сторон происходит перетягивание к одному полюсу обеих хромосом, после чего вокруг них формируется оболочка. Так формируется половая клетка с набором из 24-х хромосом. Если ей удается принять участие в оплодотворении, у плода будет развиваться синдром Дауна.
Факторы риска рождения ребенка с синдромом Дауна
Механизм развития заболевания обусловливает его генетическую случайность. Причины случайной мутации и трисомии по 21-й хромосоме невозможно объяснить особенностями режима жизни и питания, местожительством, экологией, расовой принадлежностью.
Как фактор наследственности эта аномалия может проявиться только в том редчайшем случае, если и мать, и отец являются носителями мутации 21-й хромосомы. Количество таких пар не превышает 2% среди зарегистрированных случаев рождения детей с синдромом Дауна.
Единственный достоверно установленный фактор, который может стать причиной рождения больного ребенка, связанного с трисомией по хромосоме 21 – возраст матери. Если исходить из статических данных, у женщин разных возрастных групп появление ребенка с синдромом Дауна приходится в среднем на 700 здоровых новорожденных, в то время как у рожениц старше 40 лет это соотношение составляет 1:19.
Чем старше была мама беременной при ее рождении, особенно если сама будущая роженица пребывает в позднем фертильном возрасте, тем выше риск хромосомной аномалии.
Ранний возраст беременной (до 18 лет) также может привести к хромосомной мутации в период овогенеза, так как механизм созревания яйцеклеток у молодых девушек еще не сформировался.
Условно к группе риска может относиться супружеская пара, в родовом анамнезе которых есть случаи рождения детей с синдромом Дауна. Риск увеличивается, если эта пара находится в близкородственных связях.
Признаки синдрома Дауна
Фенотипичные признаки болезни Дауна являются общими практически для всех людей с этим синдромом:
Люди с синдромом Дауна имеют целый ряд заболеваний, характерный для этой хромосомной патологии.
Заболевания, сопутствующие синдрому Дауна
Особенностью и одним из признаков генетической аномалии по 21-й хромосоме является наличие при синдроме Дауна большого количества заболеваний различных органов и систем. Это объясняется снижением мышечного тонуса, ослабленным иммунитетом на клеточном уровне, нарушением обменных процессов и другими патологиями. В результате этих нарушений у детей и взрослых с синдромом Дауна наблюдаются:
Как диагностируется синдром Дауна при беременности в НИАРМЕДИК
При поражении эмбриона синдромом Дауна велик риск самопроизвольного аборта примерно на сроке беременности 6-8 недель, что и наблюдается почти у трети женщин. При повторе таких выкидышей при следующей беременности необходимо обязательно пройти дородовый скрининг, позволяющий выявить синдром Дауна на ранних стадиях развития плода.
Пренатальная диагностика синдрома Дауна в многопрофильной сети клиник НИАРМЕДИК проводится в рамках обследования беременных в каждом триместре. На пренатальную диагностику направляет врач-гинеколог, у которого наблюдается будущая мама.
Для профилактики и при подозрении на синдром Дауна в процессе диагностики на разных сроках беременности могут проводиться различные анализы и процедуры по показаниям.
Ультразвуковое обследование
Этот неинвазивный метод обследования проводится в гинекологических отделениях сети клиник НИАРМЕДИК в I триместре (11-13-я неделя) и повторно – на 24-й и 34-й неделях. При УЗИ-диагностике в разные сроки беременности можно выявить следующие признаки, свидетельствующие о возможном синдроме Дауна у плода:
Одновременное наличие этих патологий позволяет установить синдром Дауна с 90-процентной достоверностью. Один симптом позволяет заподозрить заболевание и перевести женщину в группу риска.
Биохимический анализ крови
Проверяется объем в крови определенных белков и гормонов, которые вырабатываются в организме беременной женщины.
Проводится в I (двойной тест – исследование сыворотку крови на ХГЧ и РАРР-А) и II триместрах беременности (тройной тест – исследуется уровень ХГЧ, АФП и свободного эстриола).
Возможность выявить синдром Дауна у плода в процессе биохимического анализа крови – около 70%. На его наличие может указывать пониженное содержание перечисленных белков и гормонов.
Исследование околоплодных вод
Если вышеперечисленные неинвазивные анализы вызывают у врачей подозрение на хромосомную аномалию, применяются более высокоточные методики. Одна из них – амниоцентез, исследование амниотической жидкости, или околоплодных вод, который проводится на 8-14-й неделе беременности.
Этот инвазивный метод заключается в заборе жидкости через живот с помощью иглы под видеоконтролем с последующим генетическим анализом клеток плода, находящихся в околоплодных водах. Наличие в клетках трех хромосом 21 на 99% подтверждает предварительный диагноз.
Исследования пуповинной крови
Это исследование называется кордоцентез, проводится с 18-й недели беременности, поскольку в более ранние сроки сосуды пуповины слишком тонкие и не позволяют взять кровь с помощью специальной иглы. Прокол под контролем ультразвукового аппарата производится в брюшной стенке или шейке матки. Оптимальный срок кордоцентеза – 22-24 неделя.
Генетическое исследование клеток плода, содержащихся в пуповинной крови, позволяют с точностью до 98-99% диагностировать синдром Дауна при обнаружении трех двадцать первых хромосом.
Исследование ворсин наружной оболочки зародыша
Биопсия ворсин хориона (так называется ворсистая наружная оболочка плода) проводится на 10-12 неделе. Прокол и забор образца ткани из мелких пальцеобразных выростов на плаценте производится биопсийной иглой или с помощью гибкого зонда, если процедура проводится через шейку матки.
Хромосомы, содержащиеся в клетках хориона, аналогичны клеткам плода. Если при генетическом исследовании в клетках хориона содержатся три хромосомы-21, можно говорить о синдроме Дауна с 99% точностью.
В генетическом отделении НИАРМЕДИК проводится редкое исследование генотипа будущих родителей на транслокацию генов, вызывающую хромосомную мутацию.
После всех обследований и постановки окончательного диагноза о наличии у плода синдрома Дауна будущая мать должна самостоятельно принять решение о прерывании беременности или родах. При этом она получает достоверную информацию о том, что эта хромосомная аномалия неизлечима, какие трудности ей предстоит преодолевать. Но современная медицинская наука и возможности генетического отделения НИАРМЕДИК позволяют поддерживать таких детей и обеспечивать их жизнедеятельность на всех этапах жизни, оказывая адекватную медицинскую помощь и консультируя родителей. В Западной Европе к «солнечным» людям, как называют обладателей лишней хромосомы, уже не относятся как к обузе, по достоинству оценив их качества эмпатов, незлобивый и ласковый нрав. Среди таких людей уже появились первые спортсмены, артисты, художники, поскольку они отлично поддаются обучению, о чем говорил еще Джон Даун.
Записывайтесь на прием к врачу-гинекологу или врачу-генетику, воспользовавшись формой обратной связи на сайте, или звоните по указанному номеру телефона в наш контакт-центр.
Клиники
По всем вопросам можно обратиться в единый контакт-центр: +7 (495) 6-171-171
Ранняя диагностика синдрома Дауна: распространенные заблуждения и статистика
Еще в 1866 году Лэнгдон Даун заметил, что у пациентов с синдромом, которые получил название по фамилии ученого, маленький нос, плоское широкое лицо, толстая шейная складка. С возникновением ультразвука стали появляться более глубокие исследования в этой области, и диагностировать синдром Дауна стало возможным уже у эмбрионов. Главный врач Клиники МАМА Виктория Викторовна ЗАЛЕТОВА рассказывает об истории этих исследований и новейших достижениях.
Врачи всего мира работают в условиях определенной догматики: стопроцентной методики дородовой диагностики синдрома Дауна на данный момент не существует. Фактор риска присутствует всегда. И усилия специалистов разных областей во многих странах направлены на то, чтобы сделать его минимальным.
Одним из важнейших критериев — или ультразвуковых маркеров — при диагностировании синдрома Дауна у эмбрионов является толщина воротникового пространства (ТВП). У любого плода на сроке 11-14 недель можно ее измерить. Было замечено, что у 75% эмбрионов с синдромом Дауна ТВП больше, чем у обычных плодов. Позже были открыты не менее важные ультразвуковые маркеры: длина носовых костей, оценка кровотока в венозном протоке и на трикуспидальном клапане.
Риск, что у ребенка будут присутствовать какие-либо хромосомные аномалии, есть всегда. По синдрому Дауна он составляет порядка 1 на 500. Чем старше мама, тем больше риск (риск резко возрастает после 35 лет).
Доктор Николаидес, основатель Фонда Медицины Плода, и его коллеги в Лондоне в первом триместре беременности выявляют до 95% плодов с синдромом Дауна. Но есть так называемые «нечувствительные дауны» — они «нечувствительны» к этой диагностике. Их количество по данным Фонда Медицины Плода порядка 5%. Это те эмбрионы, которые пройдя биохимический и ультразвуковой скрининг показали абсолютно нормальные значения.
В последние годы пренатальная диагностика хромосомных патологий плода совершенствуется. Был разработан метод ДНК секвенирования клеток плода из крови матери. На 9-ой—10-ой неделе беременности пациентка сдает кровь, из которой «вылавливаются» клеточки эмбриона. И эти клетки анализируются на присутствие основных хромосомных патологий. Данный метод тоже имеет погрешность и не может поставить окончательный диагноз. Но ДНК секвенирование позволяет определить необходимость инвазивной диагностики.
Проведение преимплантационной генетической диагностики эмбрионов (ПГД) в рамках программ ЭКО так же является высокотехнологичной методикой выявления основных хромосомных аномалий, в том числе синдрома Дауна. Исследование позволяет заподозрить проблему на самом раннем этапе и не переносить в полость матки эмбрионы с заведомо лишней хромосомой. Но ПГД как и ДНК-секвенирование имеет свой процент ложно-положительных и ложно-отрицательных результатов. Поэтому в последствии для исключения риска хромосомных патологий требуется проведение комбинированного скрининга с дальнейшей инвазивной диагностикой. Инвазивная методика несет определенные риски по потере беременности, но только это исследование дает более точные результаты.
Комбинированный скрининг в первом триместре позволяет заподозрить патологию плода. Это вспомогательный метод, целью которого является выявление группы риска на основе ультразвуковых и биохимических маркеров. У 75% плодов с синдромом Дауна может быть расширено воротниковое пространство, у 25% оно будет нормальное. У 35-40% плодов с хромосомной патологией наблюдается аномальный венозный кровоток — у остальных он будет нормальный. Поэтому нужна комплексная оценка. Чем больше маркеров рассматривается, тем больше вероятность правильного заключения по этому эмбриону. По-прежнему во всем мире идет поиск новых маркеров. Все врачи пренатальной ультразвуковой диагностики очень этим озабочены, каждый год появляются новые исследования на эту тему.
На основе первого скрининга формируется группа риска. Но это еще не означает наличие синдрома Дауна у эмбриона, речь о подозрении. При расчете индивидуального риска отнесение к группе с высокой вероятностью присутствия заболевания в том числе может произойти из-за возрастного фактора, могли сказаться сывороточные маркеры, отражающие гормональный фон. Что касается расширения воротникового пространства, помимо синдрома Дауна, порядка 50-ти патологий сопровождаются этим признаком.
Практика такова: ложно-положительные и ложно-отрицательные результаты присущи любому скрининговому исследованию. Стопроцентная точность невозможна, это вспомогательный метод для выявления группы риска. Последующие исследования — консультация генетика, инвазивные методики и консилиум врачей разных специальностей — дают возможность подтвердить или опровергнуть диагноз.
У специалистов в этой области существует профессиональное определение «российские плоды с синдромом Дауна очень сложны для диагностики». В отличие от европейских плодов с синдромом Дауна они очень часто попадают в окно нормальных значений толщины воротникового пространства, длины носовой кости и пр. Их сложно выявить. Дело в том, что на территории нашей страны смешалось много наций. В наших жилах течет очень разная кровь, велико присутствие генов монголоидной расы. А при анализе ультразвуковой картины учитываются национальные особенности. И зачастую отклонение от нормативных значений можно принять за этнические черты.
Статистически в популяции на 100 000 плодов только 200 будут иметь синдром Дауна. При этом еще 200 будут иметь другие хромосомные дефекты и 99 600 будут иметь нормальный набор хромосом. Таким образом у порядка 5% эмбрионов воротниковое пространство, как ключевой показатель, будет выше нормативных значений.
Акушер-гинеколог, ведущий беременность, основываясь только на данных ультразвукового исследования и на уровне биохимических маркеров, не может судить, есть ли у плода синдром Дауна. После комбинированного скрининга пациентка направляется в медико-генетический центр. Для подтверждения или опровержения диагноза потребуется консультация врача-генетика и инвазивная пренатальная диагностика.
Врач-генетик анализирует уровень сывороточных маркеров, собирает анамнез, анализирует ультразвуковое исследование и, возможно, назначает повторный ультразвук у врача экспертного уровня. Если высокий риск присутствия хромосомной патологии подтверждается, следующий этап — это инвазивная пренатальная диагностика. В зависимости от срока беременности выделяют хорионбиопсию (на сроке от 11 до 15 недель) и амниоцентез.
Хорион — это будущая плацента, для анализа берут ее образец, в этом материале выявляют клетки плода и исследуют их ДНК. Амниоцентез выполняется после 15 недель — для анализа берется амниотическая жидкость (жидкость, в которой находится плод), в ней также выделяются клетки плода.
Инвазивное исследование назначается только при выявлении высокого риска по результатам комбинированного скрининга — 1:100 и выше (1:50, 1:20). Дело в том, что у каждой инвазивной методики есть процент потерь беременности. Он приблизительно равен 1%. То есть после проведения процедуры одна из ста пациенток может потерять беременность. Поэтому проведение инвазивного исследования должно быть оправдано высокими рисками появления ребенка с хромосомными аномалиями.
Инвазивные методы исследование дают порядка 90-99% точности в определении хромосомной патологии плода. Проводить или не проводить инвазивный тест, оставлять или прерывать беременность после подтверждения подозрений — окончательное решение остается за будущими родителями. Им предстоит оценить все риски, возможные последствия и принять итоговое решение. Долг врача — предоставить пациентке максимально полную информацию, дать предполагаемый прогноз. Но решение судьбы беременности и ответственность за будущее ребенка все-таки лежит на его родителях.
В 21 веке планирование и рождение детей происходит в принципиально изменившихся реалиях. Новые возможности медицины по диагностике, ухудшение экологической ситуации, повышение возраста первой беременности. Все эти факторы значительно меняют сам подход к рождению детей. Сегодня вынашивание ребенка требует от женщины достаточно высокой компетентности в медицинских, социальных и даже правовых вопросах. Все большее значение приобретает подготовка к зачатию. Поэтому мировая медицина однозначна в своих рекомендациях: планирование любой беременности стоит начинать с консультации репродуктолога. Обращаясь в Клинику МАМА, вы можете быть уверены, что получите полный цикл диагностических и лечебных услуг европейского уровня.
Пренатальная ультразвуковая визуализация при синдроме Дауна
Автор: Badar Bin Bilal Shafi
Вступление
Диагноз синдрома Дауна основан на кариотипе плода, анализируемом преимущественно на клетках плода из околоплодных вод, отобранных с помощью амниоцентеза или хорионической выборки ворсин (CVS). Диагностические тесты являются инвазивными и ресурсоемкими, и могут вызывать риск болей, инфекции, кровотечения, рубцевания плода или потери плода. Из-за риска потери плода, присущего этим инвазивным методам, они обычно не рекомендуются всем женщинам. Скрининг заключается в выявлении пациенток с повышенным риском хромосомных нарушений, для которых затем проводится диагностическое тестирование.
Скрининговые тесты – это неинвазивные и, как правило, безболезненные исследования, проводимые для оценки риска развития у плода синдрома Дауна. Эти тесты не дают однозначного ответа относительно того, имеет ли ребенок синдром Дауна, но они используются, чтобы помочь родителям и врачам решить, оправданы ли диагностические тесты.
По данным Американского колледжа акушеров и гинекологов, всем женщинам должен быть предложен скрининг на анеуплоидию до 20 недель беременности, и все беременные женщины, независимо от их возраста, должны иметь возможность диагностического тестирования.
Ультразвуковая диагностика
УЗИ является основой визуальной диагностики, пренатального скрининга и диагностики синдрома Дауна, и его часто используют в сочетании с биохимическими тестами. УЗИ во втором триместре помогает выявить 60-91% случаев синдрома Дауна, в зависимости от используемых критериев. Использование цветного допплера повышает чувствительность для выявления пороков развития сердца, включая дефект атриовентрикулярной перегородки (AVSD), аномалии оттока, митральную и трикуспидальную регургитацию и диспропорцию камер сердца справа налево.
К УЗ-маркерам относят определение:
Имеющиеся данные свидетельствуют о том, что тщательное сочетание точно выполненной неинвазивной ультразвуковой диагностики и анализа материнской крови, за которым в конечном итоге следует количественная флуоресцентная полимеразная цепная реакция (QF-PCR), должно снизить потребность в обычном хромосомном анализе, который требует относительно много времени.
Индекс генетической УЗИ оценки
В предложенной системе оценки для выявления синдрома Дауна важность кластеризации маркеров составляет основу индекса. Так что отдельным маркерам присваиваются точечные значения на основе их чувствительности и специфичности при обнаружении синдрома. Баллы, полученные каждым плодом, используются для итоговой оценки. В одном исследовании была предложена следующая система баллов: шейная складка = 2; главный структурный дефект = 2; укорочение бедра, укорочение плечевой кости и пиелоэктазия = 1 каждый. Отбор плодов с оценкой 2 или более идентифицировал 26/32 (81%) плодов с синдромом Дауна, 9/9 (100%) плодов с трисомией-18 и 2/2 (100%) плодов с трисомией-13, но только 26/588 (4,4%) нормальных плодов были идентифицированы этой системой оценки. Для группы риска 1/250 использование ультразвукового показателя 2 привело к положительному прогностическому значению 6,87% для синдрома Дауна и 7,25% для всех трех трисомий.
Технические ограничения
Комбинированный скрининг в первом триместре при 11-недельной беременности при синдрома Дауна лучше, чем четырехкратный скрининг во втором триместре. Однако через 13 недель результаты аналогичны результатам четырехкратного скрининга во втором триместре. Частота выявления синдрома Дауна высока при поэтапном, последовательном скрининге и полностью интегрированном скрининге с низким уровнем ложноположительных результатов.
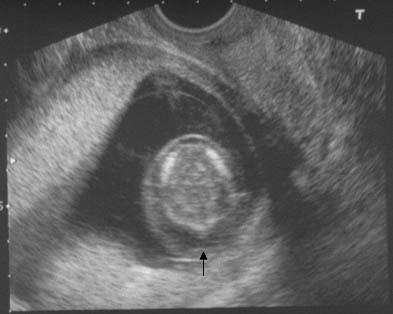
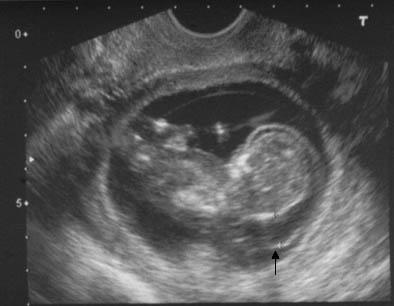
Определение толщины воротникового пространства
Определение толщины воротникового пространства (NT) проводится между 11 и 14 неделями беременности и включает в себя использование УЗИ для измерения свободного пространства в складках тканей шеи развивающегося плода. У плодов с синдромом Дауна и другими хромосомными нарушениями в этом месте имеет тенденцию накапливаться жидкость, в результате чего пространство кажется увеличенным. Увеличение считается угрожающим, когда оно превышает 3 мм. Это открытие не означает, что плод имеет хромосомную аномалию, а скорее указывает на то, что риски некоторых генетических нарушений и врожденных дефектов, включая синдром Дауна, повышены. Это измерение, взятое вместе с возрастом матери и гестационным возрастом плода, может быть использовано для расчета вероятности того, что у плода имеется синдром Дауна. При выявлении увеличенной толщины воротникового пространства синдром Дауна обнаруживается примерно в 80% случаев.
Аксиальная пренатальная ультрасонограмма головки плода демонстрирует утолщение и просвечивание затылочных мышц (стрелка).
Продольная пренатальная ультрасонограмма показывает утолщение воротникового пространства (стрелка).
Общие УЗИ-маркеры
Самым распространенным УЗИ маркером является определение толщины воротникового пространства. Результаты УЗИ во втором триместре, называются «мягкими маркерами», потому что они могут быть преходящими, и включают сердечные аномалии, атрезию двенадцатиперстной кишки, отсутствие носовой кости, укороченную бедренную кость, укороченную плечевую кость, пиелоэктазию или гидронефроз, гиперэхогенный кишечник, и кисты сосудистого сплетения. Эхогенный внутрисердечный очаг (EIF) также был идентифицирован как мягкий маркер второго триместра. Ни один из этих маркеров не является специфическим, и о ложноположительных показателях не сообщалось.
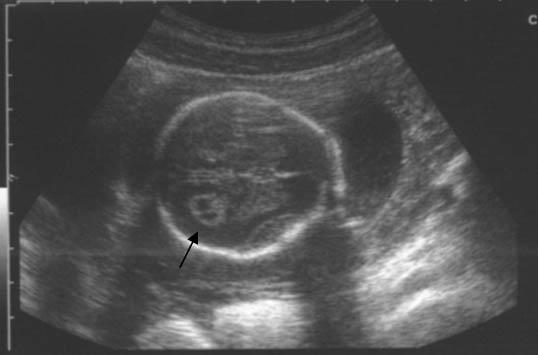
Отсутствие носовой кости является мощным маркером синдрома Дауна. Короткая носовая кость связана с повышенной вероятностью возникновения синдрома Дауна у плода в группе высокого риска. Было установлено, что отношение толщины носа к длине носовой кости (PT / NBL) является ценным маркером скрининга в первом триместре при синдроме Дауна.
Пренатальное УЗИ у плода в 21 неделю и 1 день беременности показывает укорочение длины бедренной кости до 27 мм.
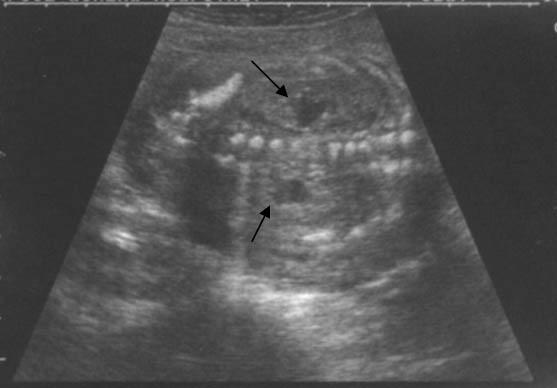
На аксиальном пренатальном УЗИ головы показана киста сосудистого сплетения (стрелка) в боковом желудочке.
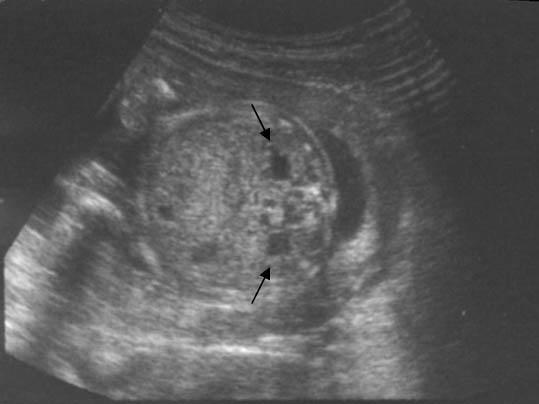
Аксиальное пренатальное УЗИ брюшной полости, полученное на уровне почек, демонстрирует двустороннюю почечную пиелоэктазию (стрелки)
Корональная пренатальная УЗИ брюшной полости показывает двустороннюю почечную пиелоэктазию (стрелки).
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Тазовые и церебральные диаметры
Хотя диаметры таза и головного мозга являются индивидуальными в качестве маркеров трисомии 21 хромосомы, комбинация измерений трансцеребеллярного диаметра (TCD) и лобно-таламического расстояния (FTD) может быть лучше, чем измерение любого из параметров в отдельности.
Пациенты с синдромом Дауна имеют большой средний угол подвздошной кости и укороченную среднюю длину подвздошной кости. Наиболее выраженные различия находятся на срединном копчиковом гребне. Это наблюдение предполагает, что срединный копчиковый гребень может быть оптимальным уровнем для измерения угла подвздошной кости и длины во время пренатальной диагностики.
Угол подвздошной кости значительно больше у плодов второго триместра с трисомией 21, чем у плодов с эуплоидными формами. Угол подвздошной кости изменяется в зависимости от осевого уровня, при этом самый широкий угол находится на самом высоком уровне. Данные подтверждают измерение угла подвздошной кости на самом высоком уровне в качестве потенциального маркера синдрома Дауна при пренатальной УЗИ.