какое животное выворачивает желудок наизнанку
Заворот желудка
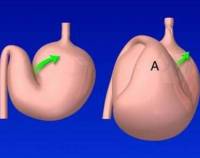
Заворот желудка — это смещение органа с поворотом вокруг одной из осей, которое сопровождается нарушениями пассажа пищи и расстройствами кровообращения. Патология клинически проявляется интенсивной болью в эпигастрии вплоть до болевого шока, развивающейся внезапно на фоне полного здоровья. Характерные симптомы: мучительные, но безуспешные позывы к рвоте, вздутие живота, икота. Для диагностики заворота используют рентгенологические методы, лапароскопию, реже — эндоскопическую визуализацию. Состояние является абсолютным показанием к хирургическому лечению — расправлению заворота с последующей фиксацией желудка.
МКБ-10
Общие сведения
Патология встречается намного реже, чем другие смещения или повороты органов брюшной полости. Среди всех видов заворота поражение желудка занимает около 0,5%. С одинаковой частотой регистрируется у мужчин и женщин. Болезнь чаще диагностируется в молодом и среднем возрасте. Для заворота, вызванного врожденными пороками развития или дисплазиями, характерна манифестация в раннем детском возрасте. Заболевание сопровождается высокой летальностью, которая зачастую обусловлена запоздалой диагностикой.
Причины
Четкие этиологические факторы болезни в современной гастроэнтерологии не установлены, что связано с редкой встречаемостью заворота желудка. Ряд ученых в качестве причин патологии называют конституциональные особенности — удлинение или отсутствие связочного аппарата желудка, врожденные аномалии органов живота. Выделяют несколько производящих факторов:
Патогенез
Заболевание обычно начинается внезапно при сочетании аномалий связочного аппарата и одного из пусковых факторов. В его основе лежит частичное или полное перекрытие выходных отверстий желудка, что сопровождается нарушением прохождения пищи в нижележащие отделы ЖКТ. Другой патофизиологический механизм заворота — прогрессирующая ишемия стенки желудка.
Специалисты выделяют 2 фазы патогенеза. На первом этапе заворот не достигает 180°, поэтому часть желудочного содержимого поступает в кишечник. Во второй фазе поворот органа завершается и составляет более 180°. При этом происходит полное перекрытие кардиального и пилорического сфинктера, развивается высокая кишечная непроходимость. При тотальном пережатии кровеносных сосудов возникает некроз, ишемическая гангрена желудка.
Классификация
По происхождению завороты систематизируют на первичные и вторичные. По степени обструкции просвета желудка выделяют частичные и полные формы заболевания. В зависимости от клинического течения бывают острые и хронические поражения желудка. Для определения прогноза и выбора хирургической тактики важна анатомическая классификация, которая включает 2 варианта заворота:
Симптомы заворота желудка
При хроническом течении заворота патогномоничные признаки отсутствуют. Характерны боли в животе, которые возникают после еды. Болевой синдром носит приступообразный характер, локализован в эпигастральной области или в левом подреберье. Одновременно появляется чувство переполнения желудка, вздутие, отрыжка воздухом. Чтобы облегчить состояние, человек принимает коленно-локтевую позу либо ложится на левый бок.
Клинические проявления острого заворота желудка представлены классической триадой Борхардта: отсутствием рвоты, срыгиванием после нескольких глотков воды, невозможностью проведения эндоскопа через кардиальный сфинктер. У человека внезапно развиваются сильные боли в области эпигастрия, которые имеют схваткообразный характер. Симптомы, как правило, связаны с обильным приемом пищи или физической нагрузкой. При прикосновении к передней брюшной стенки боли усиливаются.
Для острого варианта заворота типично вздутие верхней половины живота. Больные жалуются на мучительную икоту и безрезультатные рвотные позывы. Пациенты принимают сидячее положение или лежат на левом боку, приведя колени к животу. Иногда боли настолько сильные, что человек теряет сознание. Наблюдается бледность или землистая окраска кожных покровов, на лбу выступает холодный пот.
Осложнения
Наиболее часто не диагностированный заворот желудка осложняется некрозом, перфорацией стенки органа. Желудочное содержимое выходит в брюшную полость, вызывая разлитой перитонит. Это состояние относят к прогностически неблагоприятным, особенно у пациентов, страдающих тяжелыми сопутствующими болезнями. При переполнении пищей и газами возникает разрыв желудка. Реже встречаются осложнения, вызванные смещением соседних органов.
При отсутствии медицинской помощи летальность достигает 20-50%. В раннем периоде заворота больные погибают из-за болевого шока, разрыва селезенки. Нарушение висцерального кровотока ведет к тромбозу мезентериальных сосудов, который проявляется инфарктом кишечника. Близкое расположение патологического очага к диафрагме обуславливает развитие реактивных плевритов, пневмонии.
Диагностика
Постановка диагноза затруднена вследствие сходства клинической картины с другими ургентными хирургическими состояниями. Диагностику острого заворота осложняет невозможность использовать эндоскопические и рентгенологические методы визуализации. Опытный гастроэнтеролог или хирург может заподозрить заболевание при физикальном обследовании. Для подтверждения диагноза назначаются инструментальные методики:
Лечение заворота желудка
Хирургическое лечение
Консервативная терапия неэффективна. Оперативное вмешательство производится после короткой предоперационной подготовки: эвакуации желудочного содержимого, коррекции витальных функций организма. Методом выбора является открытая операция, при неосложненных формах прибегают к лапароскопической технике. С учетом степени заворота и наличия сопутствующих болезней подбирается оптимальный вариант хирургического вмешательства:
Прогноз и профилактика
При своевременной диагностике заворота и применении современных оперативных техник прогноз благоприятный. Более опасны повороты на 270°-360°, которые сопровождаются некрозом желудочной стенки. Неспецифическая профилактика заворота заключается в ограничении грубой растительной пищи, избегании тяжелой физической работы. Необходимо ранее выявление больных с диафрагмальными грыжами и назначение им адекватного лечения.
Расстройство пищеварения желудочно-кишечного тракта: диспепсия
К основным причинам, вызывающим Функциональную диспепсию, относят психологические травмы и стрессы.
Именно эти факторы выявляются у большинства пациентов с функциональной диспепсией. В некоторых случаях причиной заболевания служит повышение восприимчивости желудочной стенки к растяжению, у таких больных, как правило, двигательная функция желудка не нарушена. Если патология сопровождается симптомами, характерными для язвенной болезни, то причиной появления диспепсии в таком случае может служить выделение соляной кислоты в объеме, превышающем норму.
Бродильная диспепсия бывает вызвана чрезмерным употреблением в пищу продуктов богатых углеводами: фруктов, бобовых, капусты, кваса, мёда и пр., в результате чего в кишечнике формируется ацидофильная (бродильная) флора. Наряду с изменением кишечной флоры в развитии бродильной диспепсии известную роль играет пониженное выделение диастазы поджелудочной железой, вследствие чего нарушается процесс расщепления углеводов.
Гнилостная диспепсия возникает при чрезмерном употреблении продуктов белкового происхождения, особенно требующих длительного времени для переваривания. Токсичные вещества, образующиеся при распаде белков, становятся причиной интоксикации организма больного. В основном это относится к красным сортам мяса (баранина, свинина, говядина) и их производным (колбасы и другие мясные изделия), злоупотребление которыми стимулирует развитие гнилостной микрофлоры кишечника.
Жировая (мыльная) диспепсия. Вызывается употреблением в пищу слишком большого количества тугоплавких жиров, таких как баранье и свиное сало и их производные.
Диспепсия, являющаяся следствием ферментной недостаточности, бывает следующих видов:
Симптомы диспепсии
Симптомы диспепсии могут проявляться по-разному, что зависит от конкретного вида расстройства, однако существуют признаки, которые одновременно характерны для всех видов заболевания.
Различные виды диспепсии имеют следующие общие симптомы:
Диспепсия, которая вызвана недостатком пищеварительного фермента, имеет следующие признаки:
Иногда пациенты испытывают головные боли и бессонницу. В кале часто содержится большое количество пищи, которая плохо переварена.
Функциональная диспепсия проявляется такими неприятными симптомами как боль, дискомфорт в области поджелудочной железы после принятия пищи, сопровождающийся тяжестью, переполнением, ранним насыщением.
Бродильная диспепсия. Основными симптомами бродильной диспепсии являются вздутие кишечника с выделением большого количества газов, частый жидкий пенистый стул с кислым запахом. Боли в животе терпимые или отсутствуют. Весьма типичным признаком бродильной диспепсии является характер испражнений. Они слабо окрашены, содержат мало пузырьков газа, большое количество крахмальных зёрен, клетчатки, йодофильных микробов и органических кислот.
Гнилостная диспепсия во многом напоминает интоксикацию: больной ощущает слабость и общее недомогание, чувствует тошноту и сильную головную боль. Кал темный и жидкий, имеет неприятный и довольно резкий запах, стул при этом учащенный.
Жировая диспепсия, в отличие от других видов диспепсии, не характеризуется частым поносам. Пациенты, страдающие жировой диспепсией, испытывают чувство переполнения и тяжести в животе, жалуются на метеоризм и отрыжку, а также сильные боли, которые начинаются через полчаса после приема пищи. Кал имеет белесый цвет и жирный блеск: это остатки жира, который не успевает перевариться. Стул при этом обильный.
Диспепсия у маленьких детей проявляется в срыгивании и вздутии живота. Стул частый, более шести раз за сутки, кал имеет зеленый цвет, попадаются белесые хлопья. Ребенок при этом капризничает, плохо спит и ест.
Лечение диспепсии
Перед началом лечения кишечной диспепсии определяют вид заболевания, для того чтобы подобрать нужную диету в первые сутки терапии. При алиментарной диспепсии больному в течение двух дней рекомендуется полностью воздерживаться от приёма пищи. Переход к привычному рациону должен быть постепенным и последовательным. В случае с бродильной диспепсией пациенту следует воздерживаться от продуктов, богатых углеводами. При жировой диспепсии назначается диета с низким содержанием жиров, при гнилостной диспепсии больному необходимо ограничить поступление в организм белковой пищи. Лечение ферментативной диспепсии требует приема лекарственных препаратов, содержащих пищеварительные ферменты.
Лечение функциональной диспепсии
Очень большую роль в лечение функциональной диспепсии играют диетотерапия и отказ от вредных привычек. Никотин, алкоголь, кофе, нарушая моторику ЖКТ, могут провоцировать рецидивы заболевания. Сбалансированная диета для пациентов в данном случае подразумевает частое и дробное питание, причем содержание насыщенных жирных кислот в их пищевом рационе рекомендуется заметно сократить.
При дискинетической форме патологии основными препаратами для лечения диспепсии считаются прокинетики (метоклопрамид и домперидон), которые оказывают благотворное действие на двигательную функцию ЖКТ. Следует помнить, что у 20-30 % больных метоклопрамид, особенно при длительном приеме, вызывает нежелательные побочные эффекты со стороны ЦНС в виде сонливости, усталости и беспокойства, поэтому препаратом выбора при лечении функциональной диспепсии является домперидон, не вызывающий подобных побочных эффектов.
Лечение кишечной диспепсии
Лечение бродильной диспепсии состоит в ограничении, а лучше в полном исключении из пищевого рациона углеводов на 3-4 дня. Общее состояние больных этой формой диспепсии страдает незначительно. Бродильная диспепсия в острой форме при правильной диете быстро ликвидируется. Однако, иногда при несоблюдении диетического режима диспепсия может принимать хроническое течение. Отягощающим фактором является ахилия. Диспепсия в некоторых случаях может перейти в хронический энтерит и хронический энтероколит. После 1-2 голодных дней следует назначить повышенное количество белков (творог, нежирное мясо, отварная рыба), мясной бульон с небольшим количеством белого хлеба. В дальнейшем постепенно включают в рацион каши на воде, фруктовые пюре и кисели (см. Диета № 4 по Певзнеру). Спустя 2-3 недели разрешают овощи и фрукты.
Лечение гнилостной диспепсии также заключается в назначении диеты. После одного голодного дня переходят на рацион богатый углеводами. Целесообразно в течение 2-3 дней назначать фруктовые соки, тёртые яблоки по 1-1,5 кг в день. Затем в пищевой рацион включают слизистые отвары из риса, манную кашу на воде, сухари, белый хлеб. Через 5-7 дней прибавляют сливочное масло, свежую нежирную рыбу, куриное мясо, овощные супы, картофельное или морковное пюре. Из медикаментозных средств рекомендуется натуральный желудочный сок, азотнокислый висмут, панкреатин, левомицетин.
9 причин не игнорировать симптомы гастроэзофагеальной рефлюксной болезнь
Актуальная проблема
Для большинства людей, изжога – это просто случайно возникший дискомфорт. Примерно 20% населения высокоразвитых стран испытывают ее не реже одного раза в месяц.
Но для 6% людей, которые имеют хроническую форму изжоги, известную как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), не купированные (не леченные) симптомы могут привести к различным осложнениям для здоровья. Люди с эрозиями на слизистой пищевода из-за кислого рефлюкса часто не осознают вреда от ГЭРБ, пока у них не разовьется запущенная стадия болезни.
Если вы испытываете частую или длительную изжогу (два раза в неделю на регулярной основе), обратитесь к врачу. Вот девять причин, почему Вы не должны игнорировать симптомы гастроэзофагеальной рефлюксной болезни.
1. Развитие воспаление в пищеводе (эзофагит)
При гастроэзофагеальной рефлюксной болезни пища, кислота и пищеварительные соки забрасываются в пищевод. Со временем это вызывает раздражение и отек слизистой, выстилающей пищевод изнутри. Это и есть эзофагит. Если кислотное воздействие в пищеводе наблюдается в течение всего лишь нескольких недель, то уже может развить воспаление слизистой. Это может вызывать дискомфорт и, даже боль, по срединной линии брюшной стенки, «под ложечкой», где сходятся правые и левые ребра у грудины. Это воспаление делает пищевод уязвимым для еще более опасных состояний – эрозий или рубцов.
2. Стриктура пищевода
Если эзофагит продолжается слишком долго, то возникающая рубцовая ткань, может сузить пищевод. Это стриктура может привести к трудностям прохождения и глотания пищи, которая может застревать на уровне образования рубцовой ткани, вызывая боль.
Большие куски пищи могут застрять и эта ситуация может потребовать эндоскопического вмешательства для их удаления. Стриктура может вызывать частые подавливания при приеме пищи. Из-за этого пациенты часто отказываются от еды и теряют много в весе.
Стриктура лечится расширением или растяжением пищевода (бужирование или дилятация). Эти лечебные процедуры могут быть неоднократными по воздействию на стрикутуру. Но прием блокаторов продукции кислоты в желудке (ингибиторы протонной помпы, ИПП или Н2-блокаторы) могут помешать возвращению рубцовых изменений в пищеводе в дальнейшем.
3. Проблемы с горлом и голосом
Основным симптомом гастроэзофагеальной рефлюксной болезни является изжога, но не все люди ее чувствуют и описывают. У них могут быть другие, более сложные для диагностики симптомы. Врачи называют эти случаи «немой рефлюкс», или бессимптомный рефлюкс. У пациента может не быть изжоги, как это классически описано в учебниках, но у них могут быть различные другие проблемы, которые происходят за пределами пищевода, такие как хрипота, изменения голоса, боль в горле или хронический кашель. У них такое ощущение, как будто в горле комок или волос, и им постоянно приходится очищать горло, покашливая и откашливаясь.
4. Проблемы с дыханием
Если кислота желудка случайно затечет в дыхательное горло после того, как она попадет при гастроэзофагеальной рефлюксной болезни в пищевод, то ГЭРБ может ухудшить течение бронхиальной астмы или пневмонии. Даже без проблем с легкими ГЭРБ может вызывать одышку и затруднение дыхания. А лечение в данной ситуации может быть обоюдоострым мечом. Так как, препараты ГЭРБ, такие как ингибиторы протонной помпы, могут фактически увеличить риск пневмонии. (Они могут способствовать росту бактерий и подавлять кашель, который призван на помощь для очищения легких).
Обращайте внимание Вашего лечащего врача на функцию Ваших легких при лечении рефлюкса.
5. Разрушение зубов
Когда желудочная кислота и пищеварительные соки попадают через пищевод в ротовую полость, это может вызвать кислый вкус и, если это происходит достаточно часто, то разрушается зубная эмаль, что способствуют кариесу.
6. Язвы пищевода
Желудочная кислота может разрушать слизистую пищевода, вызывая раны и язвы. Язвы пищевода отличаются от язв желудка, которые обычно вызваны бактериями. Люди с ранами и язвами могут сплевывать кровью, у них также может быть рвота кровью. Они могут увидеть кровь в своих испражнениях. Кровь может быть красной, вишневой, или как частицы кофе. В стуле обычно кровь из пищевода и желудка при прохождении через тонкий кишечник приобретает черный цвет, цвет и вид нефти — вязкой, скользкой, плохо смываемой.
Обратитесь к врачу немедленно, если у Вас имеются такие симптомы. При эндоскопии можно обнаружить язвы пищевода. Кислотно-блокирующие или кислотно-снижающие лекарства могут привести к их исчезновению.
7. Пищевод Барретта
Если не лечить в течение многих лет, постоянный кислотный рефлюкс могут образоваться изменения в клетках, известное как пищевод Барретта, считающееся предраковым состоянием. Это состояние не вызывает особых симптомов, кроме симптомов рефлюкса. Врач может диагностировать его, выполняя эндоскопию.
Если у вас есть изжога более двух раз в неделю в течение длительного времени, или если у вас есть симптомы гастроэзофагеальной рефлюксной болезни, которые ухудшаются или вы обнаружили новые, которых у вас не было раньше, это все причины, чтобы провериться и пройти эндоскопию.
8. Рак пищевода
В очень серьезных случаях не леченая гастроэзофагеальная рефлюксная болезнь (и последующий пищевод Барретта) может привести к раку пищевода. Основные факторы риска – это употребление алкоголя, курение, плохое питание, а также хронические заболевания пищевода с рефлюксом.
Симптомы включают потерю веса, проблемы с глотанием, или желудочно-кишечные кровотечения. Это то, что происходит в течение десятилетий не леченного рефлюкса (30-40 лет), поэтому у тех, кому 30 лет и в остальном здоровы, нет причин подозревать рак. Но если вам больше 50 лет, и у вас была изжога в течение многих лет, и вы внезапно теряете вес, например, это определенно то, что врач заподозрит в первую очередь.
9. Более низкое качество жизни
В дополнение к рискам для здоровья, симптомы гастроэзофагеальной рефлюксной болезни могут повлиять на здоровье и качество жизни, которые могут быть подорваны из-за проблем с питанием и сном, а также социальных и физических ограничений. У мужчин отчетливо снижалось либидо при длительном рефлюксе.
Влияние коронавируса на нервную систему и методы восстановления мозга
Что представляет собой SARS-CoV-2?
Коронавирусная болезнь 2019 (COVID-19), болезнь, вызванная новым тяжелым острым респираторным синдромом Коронавирус-2 (SARS-CoV-2), представляет собой вирусную пандемию. Как член семейства коронавирусов, SARS-CoV-2 имеет 77,2% идентичности аминокислот, 72,8% идентичности последовательности и структурное сходство с коронавирусом тяжелого острого респираторного синдрома (SARS-CoV). Обладая высокой аффинностью рецептор-связывающего домена ангиотензин-превращающего фермента-2 (ACE-2), SARS-CoV-2 проникает в клетки человека так же, как SARS-CoV. Подтвержденно многочисленными исследованиями, что SARS-CoV-2 также может атаковать центральную нервную систему (ЦНС).
Жалобы пациентов во время и после коронавирусной инфекции
Клиническая картина заражения COVID-19
Неврологические расстройства после коронавирусной инфекции
Патологические процессы
Изменение мозга после коронавирусной инфекции
Межполушарная ассиметрия
Интересно отметить, что все аномалии диффузии в белом веществе ограничиваются правым полушарием, без асимметричных симптомов, о которых сообщают пациенты с COVID-19. Преобладание аномальной диффузионной способности белого вещества может быть связано с разницей объема крови в полушариях. На преобладание правой стороны в восприятии запаха указывают многочисленные исследования обонятельной функции, которые не были полностью изучены. Изменения диффузии на правой стороне могут быть связаны с восприятием запаха на правой стороне, что требует дальнейших исследований.
Результаты исследования показали возможное нарушение микроструктурной и функциональной целостности мозга на этапах восстановления от COVID-19, что свидетельствует о долгосрочных последствиях SARS-CoV-2.
Система гемостаза при COVID-19
Поскольку гемостатические нарушения, включая диссеминированное внутрисосудистое свертывание и тяжелую воспалительную реакцию, которые часто наблюдались у пациентов с COVID-19, некоторые люди могут иметь предрасположенность к церебрально-сосудистым событиям, вызванным инфекцией и неправильным лечением. Известно, что ишемические изменения сопровождаются более низким значением FA и более высоким значением MD в ишемических поражениях.
Потеря обоняния и повреждение мозга
Нейрогенез после COVID-19
Другие исследования после коронавирусной инфекции
Лечение последствий коронавирусной инфекций для нервной системы
Инородные тела в желудке
1. Общие сведения
Инородное тело в желудке – ситуация, с которой периодически сталкиваются сначала врачи Скорой помощи, затем, как правило, рентгенологи, а затем, если проблема не разрешается спонтанно, и хирурги-гастроэнтерологи.
Такие ситуации по степени проблематичности могут быть самыми разными: от анекдотических («Спасите, доктор, я пуговицу проглотил!») до очень серьезных и жизнеугрожающих (когда, например, есть подозрение либо уверенность, что ребенок проглотил нечто острое, или когда инородное тело содержит высокотоксичные соединения, или в принципе не может быть эвакуировано естественным образом).
2. Причины
Спектр причин попадания чужеродных объектов в желудок также очень широк. Наиболее часто инородные тела (пуговицы, булавки, фруктовые косточки, фасолины, мелкие игрушки, монеты и мн.др.) проглатывают маленькие дети в процессе игры, из шалости или просто случайно. Что касается взрослых, то случайное проглатывание типично для работников, профессия которых предусматривает постоянный контакт с мелкими деталями или крепежом, провоцируя скверную привычку держать эти детали в зубах (иглы, шурупы, изоляционный материал и т.п.). Иногда встречаются случаи проглатывания слишком больших кусков пищи (например, кусок мяса с крупной костью внутри), к чему приводит, как правило, торопливая «еда на бегу». Отдельные, – и довольно обширные, – категории пострадавших образованы душевнобольными, которые в психотическом состоянии или по бредовым мотивам могут порой проглатывать большое число различных предметов, либо же ухитряются проглотить удивительно крупные объекты; лица в состоянии алкогольного опьянения (у которых инородные тела попадают в желудок «на спор», из пьяного ухарства или вообще без вразумительного мотива); люди пожилого и старческого возраста, особенно с сенильными или сосудистыми деменциями, паркинсоническим синдромом, атрофической патологией ЦНС; больные эпилепсией; люди, потерявшие сознание, шокированные внезапным известием или впавшие в полуобморочное состояние во время приема пищи, надевания зубных протезов; самоубийцы, с суицидальными целями проглатывающее гвозди, стеклянные осколки и т.д.
Во всех перечисленных случаях инородное тело проникает в пищевод и желудок наиболее ожидаемым путем: через глотку. Однако встречаются также ситуации, когда инородный или, вернее, недоступный ферментному разложению объект формируется в самом организме – таковы, например, конкременты при желчнокаменной болезни (проникающие в желудок через холецистогастральный свищ) или желудочные камни-безоары, могущие достигать значительных и даже гигантских размеров.
Наконец, сравнительно редко (в мирное время) встречается травматическое проникновение инородных тел в желудок извне – при открытой торакальной или абдоминальной травме, взрывах, ДТП, несчастных случаях на производстве, а также в ходе хирургических операций (пресловутый «забытый внутри скальпель», тампонажный материал и т.п.).
3. Симптомы и диагностика
Даже более-менее крупный объект округлой формы, или же легкий острый предмет – могут быть выведены из организма естественной кишечной перистальтикой. Однако предметы с острыми гранями или лезвиями представляют реальную опасность для здоровья и жизни: возможна травматическая перфорация желудочных стенок изнутри, что влечет за собой кровотечение, перитонит и, если помощь не оказывается немедленно, – летальный исход. В подобных случаях, разумеется, доминирует симптоматика прободения и перитонита (синдром «острого живота»).
Предмет без колющих и режущих элементов, но значительного веса или объема, может привести к образованию некротических пролежней или к непроходимости ЖКТ, что также создает жизнеопасную ситуацию.
Типичными симптомами наличия инородного тела в желудке являются связанные с приемом пищи тупые эпигастральные боли, чувство тяжести, гиперсаливация (аномально интенсивное слюноотделение), иногда тошнота и рвота. При длительном пребывании чужеродного объекта могут развиться выраженные расстройства секреторной активности желудочных стенок и/или их изъязвление, общая дегидратация, опасный электролитный дисбаланс.
В диагностике инородных тел важнейшее значение имеют точные, полные и достоверные анамнестические сведения, полученные от самого пострадавшего, его родственников или случайных очевидцев (в некоторых случаях по тем или иным мотивам больные умышленно скрывают факт проглатывания, или же пребывают в бессознательном состоянии). Назначается обзорная рентгенография желудка; для выявления рентген-неконтрастных объектов используют сульфат бария. Как и в любых других клинических ситуациях в гастроэнтерологии, очень информативным методом исследования служит фиброгастроскопия, в ходе которой нередко удается не только объективно оценить тяжесть проблемы, но и извлечь (или фрагментировать) некрупное инородное тело при помощи встроенных манипуляторов.
4. Лечение
Согласно существующей статистике, 85-95% случаев инородного тела в желудке разрешаются естественным путем: объект выводится с экскрементами при дефекации. Однако в ряде случаев, когда есть угроза перфорации стенок желудка или кишечника, необходим постоянный контроль за миграцией объекта по пищеварительному тракту.
При наличии чужеродного предмета в пищеводе показано экстренное эндоскопическое вмешательство в связи с высоким риском развития жизнеопасных осложнений. Инородное тело в желудке такие показания, как видно из сказанного выше, создает далеко не всегда, однако если есть основания полагать, что эндоскоп позволит быстро и безопасно устранить угрозу, – применяют специальные сменные манипуляторы, и с вероятностью свыше 95% проблема устраняется.
Наконец, в наиболее тяжелых и осложненных случаях единственным выбором является экстренное хирургическое вмешательство; по возможности его осуществляют лапароскопическим доступом, но нередко приходится идти на открытую полостную операцию, подчас технически очень сложную, трудоемкую, рискованную и требующую высочайшей квалификации от всех членов комплексной хирургической бригады.