какое осложнение характерно для врожденной краснухи осложнение
Врожденная краснуха
Врожденная краснуха – вирусное заболевание, передающееся от инфицированной матери ребенку во внутриутробном периоде. Заражение женщины происходит во время беременности либо до нее. Болезнь проявляется множественными внутренними пороками и дефектами развития плода, преимущественно поражением органов зрения и слуха, а также сердечно-сосудистой и нервной системы. В большинстве случаев проявляется с первых дней жизни, но возможно и более позднее обнаружение симптомов. Диагностируется с момента рождения специальными лабораторными тестами и клинически (по вышеуказанной симптоматике). Специфическое лечение отсутствует, применяется интерферон и симптоматическая терапия.
Общие сведения
Врожденная краснуха – контагиозное заболевание. Это означает, что ребенок, которому педиатр поставил такой диагноз, может передавать вирус окружающим. Болезнь получила свое название в 1740 году по одному из распространенных симптомов – тромбоцитопенической пурпуре. Первым врачом, описавшим заболевание, был Ф. Хофман. Однако прошло более двухсот лет, прежде чем врожденная краснуха стала вызывать серьезные опасения, поскольку именно во второй половине ХХ века был выявлен возбудитель инфекции. Вместе с этим была обнаружена связь между заболеванием женщины во время беременности и патологиями новорожденного.
Из других особенностей следует отметить высокое распространение инфекции в странах с умеренным климатом и сезонность. Пик заболеваемости приходится на весну и осень. Крупные эпидемии случаются раз в 6-9 лет, причем среди непривитого населения частота заболеваемости выше. По этой причине педиатрия – первая и самая важная клиническая дисциплина в вопросах профилактики врожденной краснухи. Именно в первые годы жизни дети получают вакцину против краснухи, что и позволяет избежать заражения во взрослом возрасте, в частности, во время беременности у женщин.
Статистика показывает, что врожденная краснуха составляет до 10% среди всех врожденных патологий. При заражении женщины и плода в первые недели беременности самопроизвольный аборт случается в 40% случаев. В 75% случаев отмечаются множественные поражения органов (два и более дефекта). Последние статистические данные свидетельствуют о том, что заболеваемость неуклонно возрастает.
Причины врожденной краснухи
Единственной причиной инфекции является вирус краснухи, выделенный американскими учеными в 1961 году. Это РНК-вирус, относится к семейству тогавирусов. Заражение происходит во внутриутробном периоде, когда возбудитель от инфицированной матери проходит через сосуды плаценты, попадая в кровь плода. Риск заражения зависит от того, когда именно заболела будущая мать. Если женщина переносит инфекцию в первом триместре беременности, то в 60-90% случаев у ребенка будет диагностирована врожденная краснуха. Во втором триместре риск уменьшается до 10-20% случаев. К концу беременности риск заражения плода снова повышается из-за ослабления плацентарного барьера. Большей опасности подвержены женщины, не вакцинированные ранее.
Проходя через сосуды плаценты, возбудитель врожденной краснухи попадает в кровь плода, где оказывает тератогенное действие. Он воздействует непосредственно на генетический аппарат клетки (хромосомы), замедляя рост и развитие органов, с чем и связаны множественные пороки развития. Попутно вирус разрушает мелкие сосуды плаценты, что приводит к ухудшению плацентарного кровотока. Отсутствие должного питания и хроническая гипоксия плода также способствуют замедлению развития ребенка. В хрусталике глаза и улитке внутреннего уха вирус оказывает непосредственное цитодекструктивное действие, то есть разрушает клетки. Чем раньше произошло заражение, тем более серьезными будут симптомы врожденной краснухи, поскольку именно на первых неделях беременности происходит закладка основных систем: сначала органов зрения, затем – органов слуха, сердечно-сосудистой и нервной системы и т. д.
Симптомы врожденной краснухи
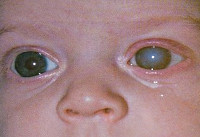
Еще в 1942 году Н. Грегг выделил три основных признака врожденной краснухи: поражение органов зрения (чаще всего врожденная катаракта), глухота и пороки сердца. Симптоматика обычно наблюдается сразу после рождения ребенка, реже врожденная краснуха проявляет себя через несколько лет. Речь идет об отставании в умственном развитии. Выраженность клинических проявлений зависит от срока беременности, на котором произошло заражение. Поэтому на практике не всегда имеет место классическая триада симптомов Н. Грегга, а если они и представлены в совокупности, то нарушения могут быть не настолько грубыми.
Среди врожденных пороков сердца часто встречается поражение клапана аорты, стеноз аорты, дефекты межпредсердной и межжелудочковой перегородки. Это вызывает серьезную недостаточность кровообращения, из-за чего все внутренние органы оказываются недоразвиты в той или иной степени. Поражение нервной системы может проявляться микроцефалией, гидроцефалией, встречаются случаи менингоэнцефалита, параличей и судорог, нарушений сознания. Катаракта, глаукома, микроофтальмия наиболее вероятны, когда заражение происходит на первых неделях беременности. Также часто выявляются пороки развития скелета, такие как остеопороз, дисплазия тазобедренных суставов, синдактилия. Реже встречаются пороки развития мочеполовой и пищеварительной систем.
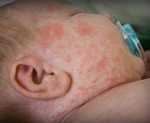
К основным симптомам врожденной краснухи относится также тромбоцитопеническая пурпура, причина которой – сосудистые нарушения и изменения в крови больного ребенка. Визуально пурпура выглядит, как ярко-красная сыпь по всему телу малыша. Как правило, сыпь проходит без лечения через пару недель после рождения. Неспецифическим симптомом является длительная желтуха новорожденного, связанная с недостаточным развитием внутренних органов и неспособностью утилизировать избыточный билирубин в крови, как это происходит в норме. Внешне новорожденный обычно выглядит слегка заторможенным. В первую очередь это обусловлено поражением зрительного и слухового аппарата, но здесь играют роль и неврологические нарушения.
Исход заболевания напрямую зависит от его тяжести. В тяжелых случаях продолжительность жизни больных детей составляет несколько лет. К смертельному исходу приводят, как правило, пороки сердца и сосудов (стеноз аорты и легочной артерии, открытый артериальный проток), микроцефалия, гидроцефалия, менингоэнфефалиты, гепатит, заболевания костей, тяжелая тромбоцитопения, присоединение различных инфекций вследствие низкого иммунитета и др. Врожденная краснуха считается полностью излеченной, когда вирус перестает обнаруживаться в крови. После заболевания формируется стойкий иммунитет.
Диагностика врожденной краснухи
Первый этап – ранняя пренатальная диагностика, то есть выявление заболевания у беременной женщины. Этим занимаются инфекционист и акушер-гинеколог, наблюдающий женщину на протяжении беременности. Когда диагноз подтвержден, можно оценить вероятность развития врожденной краснухи у ребенка. Будущая мать имеет возможность принять осознанное решение о вынашивании ребенка либо искусственном прерывании беременности с учетом всех медицинских показаний. Риск развития болезни у ребенка зависит от срока беременности и достигает 60-90% в первом триместре.
После родов врожденная краснуха предварительно диагностируется клинически, то есть по основным симптомам. Врачи обращают внимание на одновременное поражение органов зрения и слуха. Во-первых, в процессе физикального осмотра неонатолог обнаружит, что ребенок не реагирует на яркий свет в родовом зале и не поворачивает голову в сторону источника звука. Также сразу можно заподозрить и пороки сердца. Иногда внешне отмечаются неврологические признаки: нарушения мышечного тонуса, микроцефалия, гидроцефалия, симптомы менингизма и др. Ярко-красная сыпь заметна с первых дней жизни.
Врожденная краснуха подтверждается лабораторными тестами. Диагноз считается достоверным после обнаружения специфических IgM-антител в жидкостях организма: моче, крови, спинномозговой жидкости. Чаще всего проводят анализ мочи и мазка из носоглотки. Выявить антитела позволяет ИФА-диагностика. Лабораторные исследования помогают отличить врожденную краснуху от многих заболеваний с похожей симптоматикой, таких как цитомегаловирусная инфекция, токсоплазмоз, вирус Эпштейна-Барр и некоторых других.
Лечение врожденной краснухи
Терапия проводится исключительно в условиях стационара. Поскольку врожденная краснуха имеет вирусную природу, в лечении задействованы препараты, повышающие противовирусный иммунитет, а именно – интерферон. Все остальное – борьба с симптомами заболевания.
Реабилитационные меры направлены на компенсацию или устранение сопутствующих заболеваний внутренних органов. Пороки сердца чаще всего операбельны и корректируются. Нарушения слуха и зрения устраняются настолько, насколько это возможно. Внутриутробное поражение головного мозга не поддается лечению, врач может лишь корректировать внутричерепное давление, судороги, если они имеются, но полное излечение невозможно. Перечисленные меры могут значительно повысить качество жизни больного ребенка. Одновременно проводится и социальная адаптация, поскольку перенесенная врожденная краснуха делает ребенка инвалидом, а также влияет на его умственное развитие.
Прогноз и профилактика врожденной краснухи
Прогноз полностью зависит от степени тяжести заболевания, которая определяется сроком инфицирования плода и имеющейся симптоматикой. В тяжелых случаях продолжительность жизни составляет несколько лет. Если органы зрения и слуха мало пострадали, в дальнейшем врожденная краснуха будет проявляться только отставанием в развитии и неврологическими нарушениями.
Профилактика тесно связана с ранней диагностикой краснухи у беременной женщины. В первом триместре рекомендуется прервать беременность в связи с высоким риском инфицирования плода и наиболее тяжелыми клиническими проявлениями в случае заражения. Смертность среди таких детей остается высокой. Еще одним эффективным способом профилактики врожденной краснухи является вакцинация. У детей она проводится в первые годы жизни. Вакцинация против краснухи является обязательной в Национальном календаре прививок. Взрослым, особенно женщинам репродуктивного возраста, повторная иммунизация рекомендована каждые 10 лет.
Синдром врожденной краснухи (P35.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Специфического лечения врожденной краснухи нет, используется симптоматическая терапия.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Данные о поражениях плода в зависимости от сроков инфицирования матери (Николов З. и Гетев Г., 1983):
Диагностика
Диагноз врожденной краснухи ставят на основании анализа данных клинико-эпидемиологических и лабораторных исследований.
Клинический диагноз синдрома врожденной краснухи (при отсутствии лабораторного подтверждения) основывается на выявлении двух любых основных симптомов или сочетания одного из основных симптомов и еще одного из дополнительного симптома.
Основные симптомы:
— катаракта или врожденная глаукома;
— врожденный порок сердца;
— глухота;
— пигментная ретинопатия.
Дополнительные симптомы:
— пурпура;
— спленомегалия;
— желтуха;
— микроцефалия;
— менингоэнцефалит;
— изменения костей;
— отставание в умственном развитии.
Лабораторная диагностика
Лабораторная диагностика заключается в определении IgM-антител к вирусу краснухи в сыворотке крови ребенка, обнаружении вируса краснухи в эпителии слизистых, для чего исследуются носоглоточные мазки и моча.
В основе лабораторной диагностики заболевания лежат выделение и идентификация вируса:
У детей с синдромом врожденной краснухи (СВК) при рождении или вскоре после него и, как минимум, в течение первых трех месяцев жизни обнаруживаются специфические для краснухи IgM.
Если тест на IgM антитела при рождении отрицательный, но присутствует подозрение на краснуху, следует в ближайшее время повторить тест.
При наличии СВК результат теста на IgM антитела будет положительным не менее чем у 85% младенцев в период между 3 и 6 месяцами жизни, а иногда в течение периода до 18 месяцев.
Для определения низких уровней IgM антител метод иммобилизированных IgM антител (capture) является более надежными, по сравнению с непрямым методом иммуноферментного анализа (в особенности у детей с врожденной краснухой в возрасте старше трех месяцев).
Лабораторное подтверждение возможной врожденной краснухи у ребенка в возрасте старше 6 месяцев не ограничивается только тестом на IgM антитела и должно также включать несколько последовательных тестов на IgG антитела, которые позволят оценить устойчивость их уровня на протяжении нескольких месяцев. Наличие IgG антител было обнаружено в 95% случаев у детей с СВК в возрасте от 6 до 11 месяцев, ранее не вакцинированных против краснухи.
Следует иметь в виду, что все дети с СВК, могут выделять вирус в постепенно снижающихся количествах, по крайней мере, на протяжении всего первого года жизни.
Краснуха без осложнений (B06.9)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Включая:
Краснуху беременных
Исключая:
P35.0 Синдром врожденной краснухи
B06.0+ Краснуха с неврологическими осложнениями
B06.8 Краснуха с другими осложнениями
Период протекания
Минимальный инкубационный период (дней): 10
Максимальный инкубационный период (дней): 25
В среднем длительность инкубационного периода принято оценивать как 16-21 день. Продромальный (катаральный) период 1-3 дня. Период высыпания 2-4 дня.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Ощепринятая классификация отсутствует. Наиболее часто применяется следующая.
По типу:
1. Типичные.
2. Атипичные:
— с изолированным синдромом экзантемы;
— с изолированным синдромом лимфаденопатии;
3. Иннапарантная (субклиническая).Протекает бессимптомно. Диагностируется только лабораторно путем обнаружения нарастания титра противокраснушных антител.
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма. Критерии тяжести:
— выраженность синдрома интоксикации;
— выраженность местных изменений.
По течению (по характеру):
1. Гладкое
2. Негладкое:
— с осложнениями;
— с наслоением вторичной инфекции;
— с обострением хронических заболеваний.
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Типичная краснуха характеризуется чёткой сменой периодов заболевания.
Инкубационный период краснухи составляет 10-25 дней.
Осмотр.
В катаральном периоде при осмотре выявляется конъюнктивит и гиперемия слизистой оболочки зева. Лимфатические узлы затылочные, околоушные, заднешейные увеличены и болезненны при пальпации.
В период сыпи на кожных покровах выявляются розовые пятна круглой или овальной формы, не возвышающиеся над уровнем кожи, размером 2-5 мм. Расположены элементы сыпи на неизмененной коже, не сливаются между собой. Локализация экзантемы: разгибательные поверхности конечностей, ягодицы, спина, скудная на других участках тела. На подошвах и ладонях сыпь отсутствует. На мягком небе может выявляться энантема в виде красных пятен. Лимфаденопатия сохраняется. Со стороны органов дыхания характерных изменений нет.Со стороны сердечно-сосудистой системы в разгар заболевания возможны тахикардия, гипотония, ослабление и приглушение сердечных тонов, аритмия. Возможна спленомегалия.
Особенности течения краснухи у детей. Катаральный период, как правило, не выражен. Сыпь не склонна к слиянию. Часто инфекция протекает бессимптомно.
Особенности течения краснухи у взрослых. У взрослых заболевание протекает тяжелее, чем у детей. Выражен катаральный синдром, сыпь обильнее, склонна к слиянию с образованием эритематозных полей, возможны единичные геморрагии, в основном в подмышечной области. У девушек и женщин возможны признаки полиартрита в виде припухания и уплотнения в области суставов. Течение полиартрита благоприятное, продолжительность около 2 недель.
Особенности краснухи у беременных. Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода, что приводит к формированию врожденных пороков развития.
Диагностика
В большинстве случаев диагноз устанавливается на основании анаменза иклиники заболевания. При сборе эпидемиологического анамнеза устанавливают наличие контактов с больными детьми и взрослыми, перенесшими заболевание со сходными клиническими симптомами. Уточняются перенесенные детские инфекции, сделанные прививки от детских инфекций, в частности, если они были сделаны в ближайшие дни. Клиническая диагностика также может быть затруднительной потому что многие заболевания с высыпаниями могут имитировать краснуху. Кроме того, до 50% случаев краснухи могут протекать субклинически, поэтому, лабораторные исследования имеют важное значение в первую очередь
— при сомнительном диагнозе (стёртые, атипичные формы)
— у беременных женщин
— у иммунокомпроментированных пациентов
Дополнительные инструментальные обследования показаны лицам с клиникой осложнений краснухи.
Лабораторная диагностика
ОАК. Выявляется лейкопения, относительный лимфоцитоз, плазматические клетки (до 10-30%).
Серология.
— Выявление антител к вирусу краснухи IgМ в одном образце сыворотки. Ig M, не проникающий через плаценту, свидетельствует о приобретённой и/или недавно перенесенной краснухе. Они выявляются с первых дней инфекции, исчезают через 1,5 мес. после ее начала и не появляются при контакте с вирусом у уже имеющего иммунитет человека. В спорных случаях берутся 2 пробы с интервалом 10-15 дней, и если во второй пробе нарастание концентрации IgM составляет более 30%, ставится окончательный диагноз первичной инфекции. Ложно-положительные результатыспецифического IgM теста были зарегистрированы у лиц с другими вирусными инфекциями (например,вызванными вирусом Эпштейна-Барра, инфекционным мононуклеозом, цитомегаловирусом, парвовирусом В19) и при наличии ревматоидного фактора (РФ ).
— Значительный (более чем 4-кратный) рост титра специфического иммуноглобулина G (IgG), наблюдаемого в парных сыворотках с интервалом 2-3 недели (минимум 10 дней). Чтобы продемонстрировать, 4-кратный рост специфических для краснухи антител IgG, первый образец сыворотки должен быть получен и тестирован как можно скорее, во время острой фазы инфекции. Часть образца этой первой сыворотки должна быть заморожена и сохранена для повторного тестирования позже. Второй образец сыворотки собирается через 2-3 недели и исследуется в той же лаборатории, одновременно с первым (ранее замороженным) образцом сыворотки. Уровни IgG сравниваются между первым и вторым образцом в реакциях РСК, ИФА, РИФ.
ПЦР. является высокоинформативным методом в первые дни энантемного периода.
Диагностика краснухи у женщин, планирующих беременность.
Оптимально исследование крови женщин с помощью ИФА на наличие IgM-и IgG-антител к вирусу краснухи. При обнаружении IgG-антител (в том числе при обнаружении высокоавидных IgG-антител) и отсутствии антител класса IgM считается, что женщина перенесла краснуху или вакцинирована против нее и имеет иммунитет, напряженность которого в случае реинфицирования достаточна для предупреждения развитие плацентита и заражения плода вирусом краснухи. В этом варианте клинико-лабораторный мониторинг по краснухе во время беременности не проводится.
При обнаружении только IgM-антител или IgM- и IgG-антител, а также низкоавидных IgG-антител (как при наличии, так и отсутствии какой-либо клинической симптоматики) данное исследование повторяют или исследуют кровь в ПЦР. Положительный результат повторного исследования является основанием для постановки диагноза «краснуха». В этом случае проводят терапию в соответствии с формой течения заболевания (бессимптомная или манифестная) и рекомендуют женщине воздерживаться от беременности в течение 3 месяцев. В течение 1 месяца после выздоровления проводится диспансерное наблюдение с посещением врача-инфекциониста, а при необходимости, и других специалистов 1 раз в 2 недели. При этом варианте во время беременности клинико-лабораторный мониторинг по краснухе также не проводится.
При отрицательном результате ИФА женщину необходимо вакцинировать против краснухи, после чего ей рекомендуют воздерживаться от беременности в течение 3 месяцев. При отказе от вакцинации или при невозможности ее проведения после наступлении беременности проводится обязательный клинико-лабораторный мониторинг. При этом кровь беременной исследуют на IgM- и IgG-антитела дважды — в первый и второй триместры беременности. После 20 недель беременности необходимость в мониторинге отпадает.
Диагностика краснухи у беременных
При проведении клинико-лабораторного мониторинга по краснухе возможны следующие ситуации:
1. В сыворотке крови в первом триместре беременности отсутствуют антитела к вирусу краснухи. В этом случае повторное обследование проводится во втором триместре (до 20 недели). При отсутствии сероконверсии дальнейший мониторинг не проводится.
Введение человеческого гамма-глобулина беременным после возможного контакта с целью профилактики инфицирования плода не рекомендуется, так как это не предотвращает поражения плода, а лишь облегчает течение болезни.
2. Антитела класса IgM отсутствуют, но обнаруживаются IgG-антитела (в том числе высокоавидные IgG-антитела). В этом случае делается заключение о наличие у беременной напряженного иммунитета, приобретенного за счет перенесенной в прошлом краснухи или вакцинации. В дальнейшем мониторинг не проводится.
3. Обнаружены IgM-антитела при отсутствии IgG-антител, или выявлены и те, и другие, или только низкоавидные IgG-антитела. В этом случае рекомендуется исследование сыворотки крови в ПЦР или повторная постановка ИФА через 10-14 дней на IgM- и IgG-антитела. Положительная ПЦР, или повторное выявление в ИФА IgM-антител, или достоверное (в 4 раза) увеличение содержания IgG-антител являются основаниями для постановки диагноза «краснуха», после чего ставится вопрос о прерывании беременности.
При возникновении у беременной женщины заболевания, сходного по клинике с краснухой, или при ее контакте с больным краснухой необходимо в кратчайшие сроки обследовать и беременную, и бывшего с ней в контакте больного. При этом возможны следующие ситуации:
1. Если в течение первых 10 дней от первого дня контакта или 4 дней от начала заболевания в сыворотке крови беременной обнаружены IgG-anti-Rubella (в том числе высокоавидные) и отсутствуют IgM-антитела, высока вероятность того, что она уже перенесла краснуху в прошлом или была против нее вакцинирована, соответственно, контакт с больным не представляет для нее угрозы, а текущее заболевание не является краснухой. И все же обследование в этом случае повторяют через 10-14 дней, чтобы избежать ошибки вследствие неправильно собранного эпиданамнеза о днях контакта и убедиться в действительном отсутствии реинфекции.
1.1. Если повторное исследование дало те же результаты, делается окончательный вывод об отсутствии у беременной краснухи.
1.2. Если при повторном исследовании обнаружены IgM-антитела и/или достоверное увеличение содержания IgG-антител, рекомендуется исследование сыворотки крови в ПЦР и еще одно исследование на IgM- и IgG-антитела через 10-14 дней после повторного.
Отрицательные результаты в ПЦР, отсутствие IgM-антител и по-прежнему высокий уровень IgG-антител позволяют сделать вывод о том, что настоящее заболевание не является краснухой (а у беременной, бывшей в контакте, — реинфекция).
2. Если в течение первых 10 дней от первого дня контакта или 4 дней от начала заболевания в сыворотке крови беременной не обнаружены ни IgG-, ни IgM-антитела, необходимо через 10-14 дней повторить обследование.
Если при первичном обследовании обнаружены IgM-антитела, необходимо сразу же исследовать сыворотку крови в ПЦР и повторить исследование на антитела через 10-14 дней.
2.1. Если в повторном обследовании также не обнаружены специфические антитела обоих классов, текущее заболевание у беременной не является краснухой. Здоровую беременную, имевшую контакт с соответствующим больным, через 10-14 дней вновь обследуют на наличие в крови специфических антител; при отрицательных результатах этого (третьего) обследования предположение о возможном инфицировании снимается.
2.2. Положительная ПЦР после первичного выявления IgM-антител, или подтверждение при повторном исследовании наличия IgM-антител, или выявление при повторном исследовании антител обоих классов к вирусу краснухи дает основания для вывода о том, что настоящее заболевание у беременной является краснухой (или контакт с больным закончился развитием краснухи у беременной).
Следует заметить, что если кровь беременной, имевшей контакт с больным краснухой, взята для исследования IgM-антител позже 6 недели с момента контакта, антитела этого класса уже могут не определяться, так как период обнаружения их в крови составляет 6-8 недель от инфицирования.
При заболевании краснухой после 28 недель беременная берется на особый учет в группу высокого риска. В дальнейшем проводятся профилактические мероприятия по защите плода, лечение фетоплацентарной недостаточности, профилактика и лечение внутриутробной гипоксии плода, невынашиваемости, септических осложнений общепринятыми методами.
Роды следует вести как угрожающие аномалиями родовой деятельности, кровотечением, септическими осложнениями, асфиксией новорожденного.Для диагностики краснухи у беременных используют реакцию бласттрансформации лимфоцитов. Первое исследование сыворотки беременной, контактировавшей с больным краснухой, проводят не позднее 12-го дня после контакта.
Для диагностики краснухи у беременных используют также реакцию бласттрансформации лимфоцитов. Первое исследование сыворотки беременной, контактировавшей с больным краснухой, проводят не позднее 12-го дня после контакта.