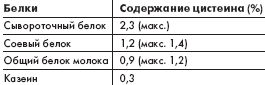какое детское питание лучше для набора веса взрослому при панкреатите
Как жить полноценно дальше при панкреатите?
Как же много зависит от того, что составляет рацион нашего питания – это здоровье, хорошее самочувствие, легкость во всем теле, здоровая кожа и многое другое. Правильное питание — залог здорового организма! Но не все люди придерживаются такого питания и это чревато последствиями. Одним из таких недугов является панкреатит.
Что такое панкреатит?
Панкреатит — это заболевание поджелудочной железы, она воспаляется, и ее ферменты не выбрасываются, как положено, в двенадцатиперстную кишку, а активизируют свою работу в самой железе и, тем самым, она сама себя уничтожает. Токсины, которые при этом выделяются, могут ухудшить работу и других органов. Существует острая и хроническая форма заболевания, при острой форме необходима срочная госпитализация и последующее лечение. При хронической форме заболевания важно продлевать ремиссии между приступами и свести их к нулю. Но хотелось бы поговорить не столько о самом заболевании, а о его лечении.
Немного о питании при панкреатите
Самым важным при лечении панкреатита, кроме приема лекарственных препаратов, является строжайшая диета. В острый период первые дни нужно лечиться голоданием и постепенно вводить разрешенные продукты, в измельченном, пюреобразном состоянии. Как правило, в такие дни болеющему человеку есть совершенно ничего не хочется, так как боли очень сильные и огромный страх, что все снова повторится. Но, как только приступ позади, начинается новая глава жизни – правильное питание. И это не просто правильное питание, которое привыкли видеть в лентах социальных сетей и на страницах журналов. В такой диете много чего нельзя. Нельзя употреблять жареную, копченую или маринованную пищу, необходимо полностью отказаться от алкоголя, забыть о вкусной, горячей выпечке, любое нарушение может способствовать новому приступу. При панкреатите предлагаются в питании стол № 5. Пищу нужно употреблять в вареном, запеченном или тушеном виде или приготовленной на пару. При употреблении пища должна быть теплой. Разрешено употреблять не свежевыпеченный (вчерашний) хлеб или сухарики, сушки, овсяное печенье и мед, мармелад или зефир. Разные супчики, но только на овощном бульоне с овощами, крупой или тонкой вермишелью. Крупы, в основном, рис, гречка, манка или овсянка. А из овощей можно кабачки, картофель, морковь, также можно зелень укропа, а после того, как острый период миновал, можно добавлять и свеклу, цветную капусту. Постепенно можно употреблять и сырые овощи, такие как огурцы и помидоры. Овощи хорошо добавлять в приготовлении блюд или тушить отдельно. Мясо лучше принимать в пищу в вареном или тушеном виде, можно также готовить на пару. Это может быть кролик, индейка, курица, нежирная говядина или телятина, конина. Также можно употреблять кисломолочные продукты, но только с низкой кислотностью и жирностью, например, творог или сыр, кефир. Разрешаются макаронные изделия и молочные сосиски или молочную вареную колбасу. Из яиц можно готовить паровой омлет или употреблять яйца всмятку, но не более одного-двух в день. А вот из фруктов поначалу придется довольствоваться печеными яблоками и лишь по истечении острого периода и начала ремиссии, можно есть и сырые, например, яблоки или груши, но не кислые, также желтые сорта черешни, красную смородину. Вообще, в острый период в питании идет жесткое ограничение, но в период ремиссии список разрешенных продуктов становится гораздо больше.
В интернете можно найти много рецептов из приведенного списка, которые можно использовать в питании людям, страдающим панкреатитом, и при этом будет разнообразное питание и прекрасное самочувствие.
Диета при панкреатите исключает продукты, которые усиливают кислотообразование и, тем самым, снижается нагрузка на поджелудочную железу. При легкой форме болезни диету все равно нужно соблюдать несколько месяцев, а, вообще, лучше придерживаться общих рекомендаций в течение всей жизни, чтобы избежать обострения заболевания.
Поначалу будет сложно отказаться от привычного ранее рациона, это требует немалых усилий, самодисциплины. Но нужно помнить, что все это на благо здоровья, что основная задача — избавиться от опасной болезни и жить долго и счастливо! Самое приятное во всем таком питании, что уходят лишние килограммы, можно реально похудеть, и это не пустой звук. Более того, организму станет легко, улучшиться самочувствие, появится настроение! Если еще в образ жизни добавить тренировки (а это будет только плюсом), то можно чувствовать себя здоровым и полноценным человеком! Будьте здоровы!
Проблематика питания при хроническом панкреатите
Нутриционная поддержка при хроническом панкреатите позволяет стабилизировать жизненные показатели, мышечную массу, и снизить дозировку фермент-заместительных препаратов.
Хронический панкреатит – прогрессирующее, необратимое воспалительное заболевание поджелудочной железы. Экзокринная и эндокринная дисфункции, сопровождающие панкреатит, со временем приводят к нарушению пищеварения и мальабсорбции, белковой энергетической недостаточности. Последние исследования показывают, что в более чем 80% случаев негативных последствий панкреатита можно избежать исключительно с помощью фермент-заместительной терапии (PERT) и нутриционной поддержки. Дополнительное оральное питание требуется у 10-15% пациентов, менее чем в 5% случаев требуется зондовое питание и менее чем в 1% — парентеральное.
В данной работе исследование эффективности нутриционной поддержки проводилось на основе определенного клинического случая. Пациент 48 лет с классическими симптомами: выраженной болью в животе, анорексией и стеатореей был переведен на энтеральное питание в связи с сильной потерей веса. Два первоначально назначенных продукта (Nutrison Peptisorb, Nutricia UK; Vital, Abbott UK) существенно не изменили состояние пациента.
Прием Peptamen HN® в течение 5 дней полностью скорректировал дефицит макро- и микроэлементов, исчезли проблемы со стулом, пациент стал набирать вес. Полностью сбалансированная по питательным веществам смесь в течение 12 недель позволила стабилизировать жизненные показатели, мышечную массу, и снизить дозировку фермент-заместительных препаратов.
Полный текст обзора доступен по следующей ссылке.
Лечебное питание при панкреатите
Переход от нутриционной поддержки больного с острым панкреатитом к традиционному лечебному питанию должен происходить постепенно после купирования явлений интоксикации и полиорганной недостаточности, подавления эндогенной инфекции, нейтрализации агрессивных панкреатических ферментов, устранения препятствий оттоку панкреатического сока и других сопутствующих патологических процессов.
Общие принципы диетотерапии при панкреатите
При расширении диеты (с 6-го по 10-й день после операции) строго соблюдается принцип постепенности как в отношении увеличения объема и калорийности рациона, так и в отношении включения в него отдельных блюд и пищевых продуктов. Необходимо четко соблюдать постепенный переход от энтерального питания к лечебному пищевому рациону. Энтеральные смеси, замещающие один прием пищи (методом сипинга), могут длительно сохраняться в пищевом рационе, обеспечивая постепенное увеличение нагрузки на поджелудочную железу.
Обычно через 2–3 недели больной уже может быть переведен на механически щадящий вариант специализированной диеты при панкреатите, которую он должен соблюдать в течение всего периода перехода заболевания к фазе стойкой клинической ремиссии (примерно от 3 до 8 недель).
Тактика диетотерапии при панкреатите
В случае если пациенту не требуется проведение парентерального и энтерального питания, при отсутствии необходимости в хирургическом лечении сохраняется тактика ведения больных по принципу «голод, холод и покой». На 1–3 дня (в зависимости от тяжести болезни) назначают голодание или резкое ограничение питания для обеспечения полного покоя пораженного органа. Рекомендуется только жидкость в количестве 1–1,5 литра в сутки: по 200 мл 6 раз в день. Можно назначать теплую щелочную минеральную воду типа боржоми (без газа) и 200–400 мл отвара шиповника или некрепкий чай. С 3-го дня заболевания назначают на 5–7 дней разработанный в ФГБУ «НИИ питания» РАМН вариант специализированной щадящей диеты для больных острым панкреатитом — 5п (первый вариант). Затем переходят на специализированную высокобелковую диету — 5п (второй вариант), сначала протертую, затем не протертую, которую следует соблюдать в течение 6–12 месяцев.
Щадящая диета при остром панкреатите
Первый вариант диеты
Специализированная диета 5п-1 разрабатывается на основании норм лечебного питания при соблюдении диеты с механическим и химическим щажением (щадящая диета), утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания». Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1, представлен в табл. 1.
Таблица 1. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1
Категорически запрещаются: закуски, консервы, копчености, газированные напитки, квас, черный кофе, виноградный сок, морс, алкоголь.
Показания: первые дни (с 3-го по 10-й день) заболевания острым панкреатитом или при обострении хронического (при отсутствии показаний для проведения искусственного питания).
Характеристика: диета, содержащая физиологическую норму белка (⅓ которой животного происхождения), с низкой энергетической ценностью, за счет резкого ограничения жира и углеводов; механически и химически щадящая. Исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных соков.
Кулинарная обработка: всю пищу готовят на пару или в вареном виде, жидкой или полужидкой консистенции. Мясо, птица, рыба подается в виде пюре, суфле, кнелей, паровых котлет; овощи в виде пюре и пудингов; каши вязкие или жидкие протертые, а также запеканки или пудинги из круп.
Режим питания: 5–6 раз в день.
Температура пищи: пищу дают теплой. Исключены горячие и холодные блюда.
Химический состав и энергетическая ценность (ккал): белков — 80 г (60–70 % животного происхождения); жиров — 40–60 г (25–30 г животного происхождения); углеводов — 200 г (15 г сахара), энергетическая ценность — 1500–1600 ккал. Включение смесей белковых композитных сухих 27 г (из расчета 40 г белка в 100 г смеси).
Второй вариант диеты
Специализированная диета 5п-2 разрабатывается на основании норм лечебного питания при соблюдении диеты с повышенным количеством белка (высокобелковая диета), утвержденных Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания» с сохранением принципа механического и химического щажения. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2, представлен в табл. 2.
Таблица 2. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2
Показания: хронический панкреатит в фазе выздоровления после обострения и в период ремиссии. Острый панкреатит в фазе выздоровления.
Цель назначения: организовать полноценное питание больного, способствовать уменьшению воспалительно-дегенеративных явлений в поджелудочной железе и восстановлению ее функциональной способности. Уменьшить возбудимость желчного пузыря, предупредить жировую инфильтрацию печени и поджелудочной железы, обеспечить механическое и химическое щажение желудка и кишечника.
Общая характеристика: диета с повышенным содержанием белка, что приводит к уменьшению белкового дефицита. Жиры на уровне нижней границы нормы, умеренное ограничение содержания углеводов за счет простых сахаров. Резко ограничены экстрактивные вещества, пурины, продукты расщепления жира, получающиеся при жарении. Исключаются продукты, способствующие брожению и вздутию кишечника, продукты, богатые эфирными маслами, раздражающие слизистую проксимального отдела пищеварительного тракта. Увеличено количество витаминов и липотропных веществ. Ограничение в рационе поваренной соли.
Кулинарная обработка: большинство блюд готовят протертыми или в измельченном виде, сваренными в воде или на пару, реже запеченными в духовке. Жарение исключается.
Режим питания: дробный (5–6 раз в день). Есть медленно, хорошо прожевывая пищу.
Температура горячих блюд не выше 57–62 °С, холодных — не ниже 15–17 °С, исключают горячие и очень холодные блюда.
Химический состав и энергоценность диеты: белков 110–120 г (50–65 % животных); жиров — 70–80 г (15–20 % растительных); углеводов — 300–350 г (сахара на весь день 30 г); энергетическая ценность — 2270–2570 ккал. Поваренной соли — 6 г, свободной жидкости — 1,5 литра. Включение смеси белковой композитной сухой 36 г (из расчета 40 г белка в 100 г смеси).
Лечебное питание при остром и хроническом панкреатите является одним из компонентов воздействия на основные патогенетические звенья развития заболевания. Диету при хроническом панкреатите рекомендуется соблюдать систематически в течение длительного времени.
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Смеси на основе пептидов у больных с патологией желудочно-кишечного тракта: современные позиции
За последние 20 лет распространенность болезней пищеварительного тракта значительно возросла. В структуре болезней детского населения преобладают хронические воспалительные заболевания желудочно-кишечного тракта (ЖКТ) [1, 5–7].
За последние 20 лет распространенность болезней пищеварительного тракта значительно возросла. В структуре болезней детского населения преобладают хронические воспалительные заболевания желудочно-кишечного тракта (ЖКТ) [1, 5–7].
Принципиально важным моментом в комплексе общей терапии пациентов с указанной патологией является своевременное назначение патогенетически обоснованного питания [2, 3, 7]. К наиболее распространенным заболеваниям пищеварительной системы, при которых используется лечебное питание, относятся язвенная болезнь желудка, 12-перстной кишки, хронический панкреатит и т. д. Часто течение этих и других заболеваний сопровождается формированием синдрома мальабсорбции и развитием мальдигезии.
На сегодняшний день установлено, что для сохранения нормальной функции слизистой оболочки различных отделов кишечника, экзокринной функции поджелудочной железы и других желез пищеварительного тракта необходимо поступление питательных субстратов в просвет ЖКТ. Нутриенты, поступающие энтеральным путем, создают условия для роста и регенерации эпителия, нормализуют, а в ряде случаев восстанавливают функциональную активность кишечника, способствуют нормализации выработки энтеральных гормонов [4, 5].
Существует целый ряд клинических ситуаций (синдром короткой кишки, нарушение нормальных взаимоотношений процессов всасывания и секреции воды и электролитов, изменения, гастриты с секреторной недостаточностью, выраженные изменения функций печени, поджелудочной железы, гипокинезии желчного пузыря, панкреатит и т. д.), когда применение традиционного лечебного питания не всегда успешно [2, 7].
Преимуществами специализированного питания перед традиционной диетотерапией являются:
Среди немалого разнообразия продуктов для энтерального и перорального применения особое внимание затрагивают продукты с умеренно или полностью гидролизованным белком (полуэлементные диеты). Пептидные смеси лучше всасываются и усваиваются организмом, чем питание на основе цельных белков или свободных аминокислот [11–13].
Поэтому полуэлементные диеты рекомендованы для клинического применения у большинства пациентов с нарушенной функцией ЖКТ.
Существуют три формы белка, в которых он может присутствовать в смесях для энтерального питания:
Согласно современным научным представлениям, форма белка, поступающего с пищей в организм человека, страдающего болезнями органов пищеварения, может иметь особенное значение для всасывания и усвоения этого питательного вещества и оказать влияние на общее состояние системы пищеварения больного [11, 15, 17]. По мнению большинства исследователей, для больных с нарушениями пищеварения и всасывания в качестве источника белка предпочтительна диета на основе пептидов.
Большая часть белка в форме пептидов и свободных аминокислот всасывается активным транспортом в тощей кишке. По современным оценкам, примерно две трети (30–75%) азота всасывается в виде пептидов [20]. Многие аминокислоты всасываются в кишечнике, в основном, в форме пептидов, а не как свободные аминокислоты [13, 14]. Свободные аминокислоты переносятся специфическими системами активного транспорта, в то время как пептиды имеют самостоятельные механизмы всасывания [12–14].
Фактические данные указывают на то, что при некоторых заболеваниях, таких как белково-энергетическая недостаточность и целиакия, нарушается всасывание аминокислот, но пептиды всасываются нормально [8, 22, 23]. Имеются данные о прямом всасывании более крупных нерасщепленных пептидов [22]. В обзоре механизмов всасывания белка в кишечнике описываются два потенциальных пути всасывания пептидов — чрезклеточный и параклеточный (межклеточный) [13, 20]. При чрезклеточном всасывании пептиды проникают в кровь через мембраны ворсинок, используя следующие механизмы: транспортные системы с участием молекул-переносчиков, водные поры, диффузию через липидные участки в мембранах и пиноцитоз. Чрезклеточный путь — основной путь всасывания пептидов. При параклеточном всасывании молекулы пептидов могут проходить между ворсинками стенки кишечника, возможно, в тех точках, где есть дефекты. Повышению всасывания азота у больных с нарушениями работы ЖКТ может в значительной степени способствовать питание на основе пептидов, предполагающее использование механизмов переноса как аминокислот, так и пептидов.
Таким образом, основными показаниями для назначения полуэлементных смесей в терапевтической практике являются заболевания органов пищеварения, ассоциированные с метаболическим синдромом, диареей, нарушениями внешнесекреторной функции поджелудочной железы, недостаточностью питания, ранний послеоперационный период, связанный с оперативными вмешательствами на органах ЖКТ, а также с ослабленной иммунной системой, белково-энергетической недостаточностью.
Одними из современных полуэлементных продуктов, используемых у пациентов с заболеваниями органов пищеварения, следует выделить питательные смеси «Пептамен Юниор» (Peptamen Junior ® ) для детей с 1-го года до 10 лет и для лиц, старше 10 лет, — «Пептамен» (Peptamen ® ), которые могут использоваться как для перорального, так и энтерального зондового питания.
Белковый компонент смесей технологически создан на основе пептидов (олигопептидов, полученных при гидролизе сывороточных белков).
Сывороточный белок обладает высокой питательной ценностью и отличается большим содержанием незаменимых аминокислот.
Сравнение содержания аминокислот в сывороточном белке Пептамена с нормами, рекомендованными ФАО/ВОЗ (ФАО — Продовольственная и сельскохозяйственная организация ООН (Food and Agriculture Organization), свидетельствует в пользу этой смеси на основе пептидов [19].
При сравнении эффектов смесей на основе гидролизатов молочных белков и аминокислот, имеющих один и тот же аминокислотный состав, отмечено, что по питательной ценности пептидная диета превосходила аминокислотную. Это можно объяснить тем, что пептиды более равномерно всасываются и имеют более однородный состав на момент доставки их к тканям, тогда как аминокислоты усваиваются ими неравномерно. Различия в кинетике аминокислот, по-видимому, и обусловливают более низкую питательную ценность питания на их основе. Питание на основе пептидных смесей также является хорошим источником цистеина. Цистеин — предшественник глютатиона, являющегося в организме главным антиоксидантом. Глютатион играет ключевую роль в обезвреживании чужеродных веществ и нейтрализации молекул реакционноспособного кислорода и свободных радикалов [18, 28, 32] Свободные радикалы участвуют в окислительном стрессе, влекущем за собой гибель клеток и повреждение тканей. Глютатион, синтезируемый в печени, представляет собой трипептид, состоящий из глутамата, глицина и цистеина. Поскольку концентрация цистеина в печени ниже, чем концентрация двух других аминокислот, цистеин ограничивает скорость производства глютатиона. Поэтому поступление с пищей достаточного количества цистеина будет способствовать образованию глютатиона и, следовательно, усилению антиоксидантной защиты организма [18, 28] Данные по содержанию цистеина в обычных пищевых белках приведены в таблице [18].
Из данных табл. видно, что самым лучшим из указанных белковых источников цистеина, используемых в смесях для энтерального питания, является сывороточный белок.
Пептидная диета также оказывает благотворное действие на работу печени. Последствиями нарушения работы печени могут быть снижение иммунной функции, эффективности переработки эндогенных продуктов обмена веществ и способности организма к синтезу жизненно важных белков. Имеющиеся на сегодня данные свидетельствуют о том, что пептидная диета более эффективно поддерживает работу печени и, следовательно, способствует висцеральному синтезу белков. Висцеральный белковый статус оценивают путем измерения концентраций отдельных транспортных белков, синтезируемых в печени (альбумина, трансферрина и преальбумина), уровень которых, как было показано, отражает нутритивный статус организма в целом.
Жировой состав смеси Пептамен представлен среднецепочечными и длинноцепочечными триглицеридами (50% medium chain triglycerides (МСТ), 50% long chain triglycerides (LCT)), что улучшает усвоение смеси в желудочно-кишечном тракте, а также позволяет назначать в ранние сроки после операций, в том числе на желудочно-кишечном тракте, при ограниченном усвоении жиров у пациентов в критических состояниях с нарушениями функции пищеварительной системы. Всасывание МСТ не требует дополнительных ферментативных усилий, что обеспечивает функциональный относительный покой печени и поджелудочной железы. В состав жирового компонента входят эссенциальные жирные кислоты (линолевая и альфа-линоленовая), что позволяет добиться максимального усвоения смеси при хорошей энергетической обеспеченности. В смесях содержатся L-карнитин, необходимый для полноценного усвоения жирных кислот, и таурин — эссенциальная аминокислота для больных, получающих интенсивную терапию.
Углеводный компонент сформирован смесью мальтодекстринов с различным декстрозным эквивалентом (степенью гидролиза). Такое соотношение углеводных компонентов обеспечивает невысокую осмолярность (280 мОсм/л) и хорошие органолептические свойства продукта. Смесь имеет сбалансированный витаминно-минеральный состав, что делает возможным ее применение в течение длительного времени. К настоящему времени проведен целый ряд клинических исследований, посвященных изучению эффективности применения смеси Пептамен (Peptamen ® ) в качестве лечебного питания у разных категорий больных. В работе McClave S. A. et al. была показана безопасность и эффективность диеты на основе пептидов сывороточного белка при остром панкреатите [24]: Пептамен, вводимый через тощую кишку, столь же эффективно, как и парентеральное питание, снимал стресс, вызванный панкреатитом. В группе Пептамена отмечена тенденция к снижению продолжительности пребывания в стационаре и отделении интенсивной терапии, а также длительности периода до перехода к физиологическому приему пищи и восстановления нормального уровня амилазы. У хирургических больных, получавших Пептамен [18], отмечено статистически значимое улучшение показателей концентрации преальбумина и холестерина и уровня трансферрина. А у больных, оперированных на брюшной полости [32], периферическая биодоступность аминокислот была достоверно выше и более гомогенной на пептидной диете, чем на смесях на основе цельных белков
В другой работе, посвященной задержке опорожнения желудка у детей [19], было показано, что у больных, получающих смесь на основе сывороточного белка, отмечено снижение частоты рвоты по сравнению с теми, кто получал казеиновую смесь. Смеси на основе сывороточного белка снижают частоту рвоты за счет ускорения опорожнения желудка.
Анализ клинической эффективности использования полуэлементной смеси у разных групп пациентов с патологией ЖКТ указывает на результативность использования пептидных диет, использование которой предпочтительно для больных с нарушениями работы ЖКТ. Данные клинических и экспериментальных исследований, в том числе тех, в которых изучали всасывание азота и кинетику, позволяют сделать следующие выводы относительно энтерального питания больных с нарушением функции ЖКТ:
Смеси на основе пептидов превосходят смеси на основе свободных аминокислот, так как при их переваривании и всасывании задействуются все транспортные системы, как пептидные, так и аминокислотные, в результате чего максимально повышается всасывание азота.
Смеси на основе пептидов превосходят смеси на основе свободных аминокислот или цельных белков, так как содержащийся в них азот легко всасывается и поступает к тканям в обычной физиологический форме, что способствует синтезу белков, а не катаболизму.
Таким образом, проведенные исследования с использованием смеси Пептамен (Peptamen ® ) у больных с нарушением работы желудочно-кишечного тракта показали следующие преимущества пептидных смесей: