Финлепсин или габапентин при невралгии тройничного нерва что лучше
Лечение невропатических болевых синдромов в практике врача-невролога
Н.В. ТАРАРОЩЕНКО, заведующий неврологическим отделением Центральной городской больницы № 14 г. Донецка
Пациенты с разнообразными вариантами боли встречаются в нашей практике ежедневно. Как важно для врача после осмотра пациента четко определиться с генезом болевых ощущений, ведь от этого подчас зависит выбор правильного и адекватного лечения.
Врач-невролог, как никто другой, должен хорошо знать, что такое боль и какие ее типы существуют.
Все болевые ощущения подразделяются на две большие разновидности: ноцицептивная (или соматогенная) и невропатическая (или неврогенная).
В определенных случаях имеет место сочетание ноцицептивного и невропатического компонентов боли (при компрессионных радикулопатиях).
Самыми частыми ситуациями, при которых встречается невропатическая боль, являются:
Примеры невропатической боли:
Частота невропатической боли:
Среди всех пациентов с невропатической болью около 50 % составляют больные с диабетической полиневропатией. К сожалению, нередко боли у этих пациентов трактуются как сосудистые или вертеброгенные, что приводит к неадекватным терапевтическим мероприятиям.
Особенностью невропатической боли является ассоциированность со специфическими чувствительными расстройствами:
При гиперальгезии чувствительность к болевому стимулу оказывается значительно выше, чем ожидается в норме.
При гиперпатии субъективный ответ как на болевой, так и неболевой стимул является чрезмерным и часто сохраняется в течение долгого времени уже после прекращения раздражения.
Невралгии (тригеминальная, постгерпетическая) являются типичным примером невропатической боли.
Спонтанная боль возникает при очевидном отсутствии какого-либо внешнего воздействия; как правило, носит жгучий, колющий характер.
Невропатическая боль возникает в результате нарушенного взаимодействия ноцицептивных и антиноцицептивных систем вследствие их поражения или нарушения функций на различных уровнях нервной системы. Наиболее изучена роль периферических нервов, корешков, заднего рога спинного мозга, нейротрансмиттеров боли, глутаматных рецепторов, натриевых и кальциевых каналов.
Возможные механизмы боли включают спонтанную эктопическую активность поврежденных аксонов, сенситизацию болевых рецепторов, патологические взаимодействия периферических сенсорных волокон, гиперчувствительность к катехоламинам.
Центральная сенситизация группы нейронов спинного мозга является результатом нейрональной пластичности, активированной первичной афферентной стимуляцией. Этот процесс считается решающим в формировании синдрома невропатической боли и приводит к развитию аллодинии и гиперпатии.
Вольтажзависимые кальциевые N-каналы расположены в поверхностной пластинке заднего рога спинного мозга и участвуют в формировании невропатической боли. Полагают, что субъединица α2δ, входящая в состав всех вольтажзависимых кальциевых каналов, является мишенью для антиаллодинического действия габапентина.
Методы лечения невропатической боли можно разделить на две большие группы: немедикаментозные и медикаментозные.
Немедикаментозные методы, усиливающие активность антиноцицептивных систем:
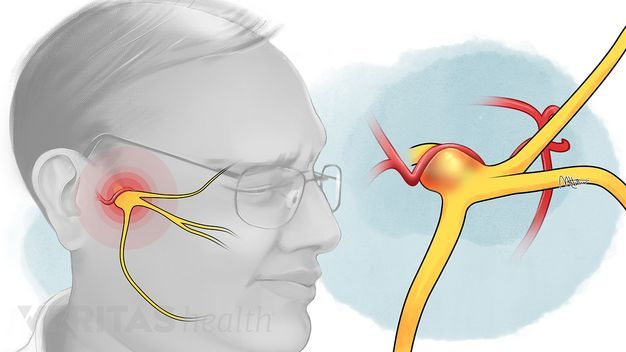
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Тройничный нерв – воспаление, лечение. Невралгия тройничного нерва – лечение
Наша клиника специализируется в области неврологии лица, лечении болезней тройничного и лицевого нервов (в т.ч. лечении невралгии тройничного и лицевого нерва). Тройничный нерв болит не сам по себе: мы будем искать и лечить причину раздражения нерва. У нас Вы сможете получить помощь врача невролога с серьезным опытом в лицевой неврологии, выполнить электромиографию лица и сосудистые исследования. Обычно обнаруживается вполне понятный источник болевого раздражения тройничного нерва. Если удается его устранить – проблема решена. Найти истинную причину болей в системе тройничного нерва (и провести грамотное лечение невралгии тройничного нерва) вполне реально в каждом случае. Вы можете обратиться к нам и в случае обострения невралгии, чтобы быстро снять острую боль в лице.
Обезболивающие не лечат. Найти и устранить источник раздражения нерва
Финлепсин и обезболивающие препараты могут уменьшить боль, но не влияют на причину невралгии тройничного нерва. Избежать пожизненного приема Финлепсина и обезболивающих можно, если устранить сам источник боли, который раздражает нерв и вызывает болевые импульсы. Именно так и будет построено лечение в нашей клинике. Мы обследуем Вас, найдем причину невралгии и сделаем все, чтобы помочь Вам.
 |  |  |
| Выход пломбировочного материала за верхушку зуба вызывал жестокие боли во второй ветви тройничного нерва у мужчины. Вид сбоку: зуба, кружком обведен | Стреляющая боль во всех трех ветвях была следствием плохого кровообращения в мозговых отделах тройничного нерва у пожилой женщины.Кружком обведен участок мозга, пострадавший от закупорки одного из сосудов головного мозга.Проверить сосуды головы и шеи | Невралгия тройничного нерва была у молодой женщины из-за давления одной из мозговых артерий на корешок тройничного нерва. На МР-томограмме видно пересечение тройничного нерва (идет вертикально) с артерией (идет горизонтально). Артерия оказывала давление на тройничный нерв в месте его выхода из ствола мозга. |
Избежать пожизненного приема Финлепсина и обезболивающих можно, если устранить сам источник боли, который раздражает нерв и вызывает болевые импульсы. Именно так и будет построено лечение в нашей клинике. Мы обследуем Вас, найдем причину невралгии и сделаем все, чтобы помочь Вам.
Какие источники раздражения тройничного нерва мы обнаруживаем чаще всего:
Симптомы невралгии и воспаления тройничного нерва
Мы постараемся снять боли как можно быстрее. При этом обязательно ведется поиск источника раздражения нерва и его лечение.
Симптомы при повреждении мозговых центров тройничного нерва (один или несколько из перечисленных):
Симптомы при повреждении лицевых ветвей тройничного нерва (один или несколько из перечисленных):
Невралгия лицевого нерва
Лицевой нерв, в отличие от тройничного, болевые импульсы не передает, и болеть не может. Диагноз «невралгия лицевого нерва» обычно устанавливается ошибочно вместо диагноза «невралгия тройничного нерва». Лицевой нерв передает команды от мозга к мышцам лица, и симптомы его страдания – полный или частичный паралич мышц лица (парез лицевого нерва).
Мы обследуем Вас и сделаем все, чтобы Вам помочь, если Вам был установлен диагноз «Невралгия лицевого нерва» и при любой другой проблеме с лицевым нервом.
Миофасциальный болевой синдром лица и височно-нижнечелюстной сустав
Очень часто мышечная боль лица ошибочно трактуется как невралгия тройничного нерва. В таких случаях прием Финлепсина (Карбамазепина) и обычное лечение по поводу невралгии тройничного нерва не помогает. Эта боль связана не с нервом, а с постоянным чрезмерным напряжением мышц лица и некоторых мышц шеи. Такую боль называют «Миофасциальный болевой синдром лица».
Возможные причины:
Разрыв или смещение суставного диска височно-нижнечелюстного сустава может имитировать невралгию тройничного нерва
Мышечные боли лица хорошо и быстро подаются лечению.
В крайнем случае, можно использовать безотказное средство при болезненном мышечном напряжении – Ботокс. Мы вводим Ботокс с помощью шприца с микроиглой непосредственно в болезненную мышцу, а через 2-3 дня мышца утрачивает тонус и прекращает вызывать боль. Эффект сохраняется до 6 месяцев; этого времени обычно достаточно для устранения причины мышечной боли в лице.
Невралгия языкоглоточного нерва
При невралгии языкоглоточного нерва боли имеют тот же характер, что и при невралгии тройничного нерва, но отличает их локализация. Наиболее характерно появление болей в области корня языка, глотки, слухового прохода, шее. Там же располагаются и курковые зоны, прикосновение к которым вызывает приступ.
Невралгия языкоглоточного нерва может быть вызвана заболеваниями уха, горла и носа, сдавлением нерва мышцами под основанием черепа. После уточнения места и причины сдавления (раздражения) языкоглоточного нерва, невралгия успешно поддается лечению.
Боль в вегетативных узлах лица (ганглионит)
Жгучая боль в области лица, челюсти, крыла носа или уха – симптом раздражения вегетативных узлов лица: крылонебного, носоресничного (цилиарного), ушного, подчелюстных. Частые причины: поражение вирусами, кисты пазух носа и зубов, перенесенная травма лица. Ганглионит стихает после обнаружения и лечения причины раздражения пострадавшего нервного узла.
Обследование и лечение в клинике «Эхинацея»
Финлепсин, Тегретол, Карбамазепин могут уменьшить боль, но не излечивают невралгию. Поэтому мы выясним, где и почему появляется боль, а на основании полученных данных проведем необходимое лечение. Бывает достаточно провести курс противовирусного лечения или улучшить работу сосудов мозга, пролечить воспаление в пазухах носа или восстановить нормальный сон – и боль начинает стихать. В некоторых случаях хорошо помогают блокады ветвей тройничного нерва.
Обязательно берите с собой на прием результаты ранее выполненных исследований, мы тщательно изучим их, при необходимости выполним недостающие исследования. Что может понадобиться из диагностики:

Киста пазухи вызывала боль во второй ветви тройничного нерва (компьютерная томограмма). 1 – нормальная гайморова пазуха. 2 – киста гайморовой пазухи.
Финлепсин или габапентин при невралгии тройничного нерва что лучше
Пфайзер Эйч Си Пи Корпорэйшн
Противоэпилептические препараты за рамками эпилепсии (применение антиконвульсантов в лечении болевых синдромов)
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2013;113(4-2): 58-65
Давыдов О. С. Противоэпилептические препараты за рамками эпилепсии (применение антиконвульсантов в лечении болевых синдромов). Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2013;113(4-2):58-65.
Davydov O S. Antiepileptic drugs: over than epilepsy (anticonvulsants drugs use in different pain syndromes). Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2013;113(4-2):58-65.
Пфайзер Эйч Си Пи Корпорэйшн
Пфайзер Эйч Си Пи Корпорэйшн
За прошедшие с момента появления первых антиконвульсантов годы появились обширная доказательная база и опыт применения этих препаратов в лечении различных форм эпилепсии, одновременно с этим наметился ряд точек приложения этих препаратов при лечении других заболеваний. В литературе имеются результаты исследования эффективности ПЭП при следующих заболеваниях и синдромах: невропатическая боль и фибромиалгия, мигрень, тревожные и биполярные расстройства, шизофрения, эссенциальный тремор [21].
Предпосылки для применения антиконвульсантов при невропатической боли
Ряд патофизиологических механизмов, характерных для невропатической боли, имеет аналоги при эпилепсии. Так, например, выявлено сходство между феноменом «взвинчивания», возникающим в задних рогах спинного мозга при невропатической боли, центральной сенситизацией и феноменом «киндлинга» или формирования «генераторов патологического возбуждения» в гиппокампальных нейронах при эпилепсии. Считается, что оба феномена, наряду с другими механизмами, возникают вследствие активации NMDA-рецепторов. Не удивительно, что антиконвульсанты показывают свою эффективность как с точки зрения уменьшения количества приступов эпилепсии, так и с точки зрения подавления интенсивности болевого синдрома [13, 17, 37].
Механизмы действия антиконвульсантов при болевых синдромах
Механизмы действия антиконвульсантов при невропатической боли различны. Антиболевой эффект таких препаратов, как карбамазепин, фенитоин, окскарбазепин, ламотриджин, вальпроаты, топирамат, принято объяснять уменьшением высокочастотной повторяющейся импульсации нейронов посредством блокирования потенциалзависимых натриевых и кальциевых каналов в периферических нервах. Ряд препаратов (например, фенобарбитал, тиагабин, топирамат, вигабатрин и вальпроаты) усиливают нервную передачу подавляющих боль импульсов, либо непосредственно блокируют нервную передачу возбуждающих импульсов. Прегабалин и габапентин имеют принципиально иной механизм действия, связанный с воздействием на альфа-2-дельта-субъединицу потенциалзависимых кальциевых каналов и подавлением процессов центральной сенситизации в заднем роге спинного мозга и в головном мозге. Обобщенные данные по механизмам действия антиконвульсантов представлены в табл. 1.
Помимо перечисленных в табл. 1 предполагаемых механизмов действия антиконвульсантов рассматриваются также их возможное опосредованное воздействие на различные нейротрансмиттерные системы и влияние на внутриклеточные процессы. На сегодняшний день обсуждается вопрос, является ли одинаковым механизм реализации терапевтического эффекта одного и того же антиконвульсанта при различных состояниях: эпилепсии, болевых синдромах, тревоге и др. через сходные механизмы или эти механизмы различаются [21].
На основании проведенного метаанализа и систематических обзоров такие авторитетные международные организации, как Европейская федерация неврологических обществ, Группа по изучению невропатической боли при Международной ассоциации по изучению боли и др., опубликовали рекомендации по терапии невропатической боли и выделили несколько направлений (линий) терапии этого состояния. В большинстве документов выделяют препараты первой линии, т.е. те препараты, с которых следует начинать лечение, а при неэффективности или непереносимости заменять на другой препарат этой же линии, а также средства второй и третьей линий, а в некоторых рекомендациях предлагается даже выделять препараты четвертой линии. Авторы рекомендаций сходятся в одном: на сегодняшний день среди антиконвульсантов только прегабалин и габапентин являются препаратами первой линии при терапии невропатической боли. Доказательства эффективности карбамазепина имеются только при тригеминальной невралгии [32] (табл. 3).
Важно подчеркнуть, что рассматриваемый подход к терапии невропатической боли основан на доказательствах, полученных в исследованиях, где учитывался опыт не только каждого специалиста, но были обобщены и соответствующие мировые данные [32]. Эти же позиции отражены и в рекомендациях группы российских экспертов [4].
Карбамазепин (тегретол, финлепсин, актинервал, зептол и др.) относится к ПЭП первого поколения и по химическому строению близок к трициклическим антидепрессантам. Карбамазепин имеет широкий спектр показаний, помимо других заболеваний включающий состояния, сопровождающиеся невропатической болью: невралгию тройничного нерва, языкоглоточную невралгию и болевую диабетическую полиневропатию. Большинство хорошо спланированных исследований проведены у пациентов с тригеминальной невралгией и лицевой болью, где препарат доказал свою эффективность. Данные по его эффективности при других типах невропатической боли ограничены (небольшое число проведенных испытаний и участвовавших пациентов). В связи с этим в ряде рекомендаций по лечению невропатической боли карбамазепин рекомендован как препарат первой линии терапии только для тригеминальной невралгии [17]. Карбамазепин обычно принимают независимо от приема пищи, с небольшим количеством жидкости. У взрослых лечение рекомендуют начинать с дозы 100-200 мг 1 или 2 раза в день, постепенно повышая ее не более чем на 200 мг в сутки, до купирования боли (в среднем это 800-1200 мг в день), а затем снижают ее до минимально эффективной дозы. В некоторых случаях может потребоваться доза 1600 мг в день, что предполагает тщательную титрацию и наблюдение за пациентом. Карбамазепин противопоказан при атриовентрикулярной блокаде, нарушении кроветворения, острой перемежающейся порфирии, в том числе в анамнезе, а также одновременно с ингибиторами моноаминоксидазы.
При применении карбамазепина зарегистрирован ряд серьезных побочных эффектов, таких как синдром Стивенса-Джонсона (на 1999 г. в мире зарегистрировано 544 случая), острый эпидермальный некролиз, агранулоцитоз, апластическая анемия, гепатит, нарушение почечной функции, эндокринные нарушения. К наиболее частым побочным эффектам (10% и больше) карбамазепина относятся: головокружение, атаксия, сонливость, крапивница, мультиорганные реакции гиперчувствительности, васкулиты, лейкопения, тошнота, рвота, отеки, повышение массы тела. Риск развития этих явлений повышен при учете неблагоприятных лекарственных взаимодействий. С осторожностью следует назначать карбамазепин у пожилых больных [5, 6].
Поэтому карбамазепин следует применять только при условии регулярного врачебного контроля. Перед началом лечения рекомендуется сделать анализ мочи, развернутый биохимический анализ крови, включая уровень мочевины. Эти показатели следует контролировать сначала еженедельно, а затем ежемесячно. В процессе лечения необходимо также регулярно контролировать функцию печени, состояние крови, в том числе концентрацию электролитов в сыворотке [14].
Окскарбазепин (трилептал) имеет структурное сходство с карбамазепином. Считается, что эффективность этих препаратов при эпилепсии вполне сопоставима, но окскарбазепин лучше переносится. Например, при применении препарата не зарегистрировано ни одного случая синдрома Стивенса-Джонсона. Для окскарбазепина было проведено несколько клинических исследований при тригеминальной невралгии с положительным результатом. Рекомендуемый режим дозирования 900-1800 мг в сутки. В ряде рекомендаций по лечению невропатической боли окскарбазепин показан как препарат первой линии терапии для тригеминальной невралгии. Окскарбазепин по этому показанию в России не зарегистрирован [17].
Габапентин в ряде международных рекомендаций признан препаратом первой линии терапии невропатической боли [32]. Помимо оригинального препарата нейронтин в России зарегистрирован ряд дженериков: гапентек, тебантин, габагамма, конвалис и др. В 9 крупных рандомизированных плацебо-контролируемых исследованиях была показана эффективность габапентина при постгерпетической невралгии и диабетической полиневропатии. По одному плацебо-контролируемому исследованию было проведено при фантомной боли, синдроме Гийена-Барре, невропатической боли различной этиологии, боли невропатического характера, вызванной онкологическим заболеванием, травме спинного мозга. По результатам клинических исследований препарат показал свое превосходство над плацебо при купировании боли и его хорошую переносимость больными [26].
В отсутствие нейротрансмиттеров в синаптической щели распространение импульса на следующий нейрон блокируется [13, 23].
Прегабалин (лирика) на сегодняшний день позиционируется во всех международных и Российских рекомендациях по лечению невропатической боли и болевой диабетической полиневропатии в качестве препарата первой линии терапии [4, 32]. Прегабалин, как и габапентин, относится к классу средств, имеющих высокую аффинность к альфа-2-дельта-протеину в центральной нервной системе. Прегабалин представляет собой дериват ГАМК и является по сути ее аналогом. В исследованиях на фоне приема препарата было продемонстрировано уменьшение высвобождения ряда нейротрансмиттеров (включая глутамат, норадреналин и субстанцию Р) в гипервозбужденных нейронах. Считается, что это вызвано модуляцией функции альфа-2-дельта-субъединицы потенциалзависимых кальциевых каналов. Прегабалин, уменьшая выделение нейротрансмиттеров, замедляет таким образом передачу нервного импульса на следующий нейрон, что в результате приводит к редукции болевого синдрома. Важно отметить, что прегабалин оказывает эффект только в условиях гипервозбуждения нейронов при патологических состояниях; его модулирующее действие приводит к переходу нейронов в нормальное состояние [13, 18, 23].
В литературе отражен обширный опыт постмаркетингового применения прегабалина. Так, в Германии было проведено его исследование при лечении 10 300 пациентов с такими формами патологии, как диабетическая полиневропатия, боль в спине с невропатическим компонентом, постгерпетическая и тригеминальная невралгия, алкогольная полиневропатия, другие различные полиневропатии и невропатическая боль вследствие опухоли. Достоверное снижение интенсивности боли отмечалось уже на 1-й неделе терапии. К 6-й неделе лечения прегабалином интенсивность боли снизилась в среднем на 62%, при этом у пациентов улучшались сон и настроение [24].
Имеется опыт использования препарата у пациентов с тяжелой, не купирующейся другими средствами, болью. В одном открытом исследовании [24] у пациентов с болью, рефрактерной к терапии габапентином, трициклическими антидепрессантами или другими препаратами, применение прегабалина достоверно уменьшало интенсивность боли по визуальной аналоговой шкале и выраженность тревоги и нарушений сна [25].
Препарат исследован также и при центральной невропатической боли у пациентов, перенесших травму спинного мозга, в ходе 12-недельного рандомизированного плацебо-контролируемого исследования. На фоне терапии прегабалином интенсивность боли у этой группы пациентов уменьшалась, начиная с 1-й недели терапии, а эффект сохранялся до конца курса лечения. Параллельно с обезболиванием применение препарата вызывало стойкое улучшение сна. Еще в одном исследовании прегабалин был эффективнее плацебо у пациентов с центральной постинсультной болью [30, 34].
Как уже указывалось, прегабалин хорошо переносится. Наиболее частыми побочными эффектами являются головокружение и сонливость. Как показывают данные клинических исследований, головокружение и сонливость на фоне приема прегабалина имеют транзиторный характер, возникая через 1-2 дня приема и прекращаясь на 2-4-й неделе терапии [25]. К другим побочным эффектам относятся: атаксия, дизартрия, нарушение внимания, эйфория, раздражительность, диплопия, сухость во рту, утомляемость, отеки, транзиторное повышение массы тела. Прегабалин не метаболизируется в печени и не связывается с белками плазмы, поэтому риск взаимодействия с другими лекарствами минимален.
Другие антиконвульсанты для лечения невропатической боли. Ламотриджин (ламиктал, конвульсан, ламолеп, ламиктор) является антиконвульсантом второго поколения и зарегистрирован для лечения эпилепсии и биполярных расстройств. При невропатической боли эффективность препарата была показана при болевой форме диабетической нейропатии, спинальной травме, тригеминальной невралгии, центральной постинсультной боли, однако в некоторых других исследованиях были получены противоречивые результаты. Топирамат (топамакс, топиромакс, макситопир и др.) показал эффективность в снижении боли при диабетической невропатии и спинальной травме, в других исследованиях эффект был недостаточным. Лакосамид (вимпат), на стадии клинических исследований вселявший определенные надежды на эффективность, не оправдал ожиданий в отношении терапии болевых синдромов. Следует также учитывать отсутствие невропатической боли в официальном перечне показаний для всех трех препаратов [18, 20, 38, 39].
Применение антиконвульсантов при мигрени, тревожных расстройствах и фибромиалгии
Применение антиконвульсантов при мигрени рассматривается только в рамках профилактической терапии приступов. Согласно рекомендациям Американской академии неврологии, для того чтобы начинать профилактическую терапию, таких приступов должно быть не менее 2 в месяц, или приступы должны быть тяжелыми, рефрактерными к лечению и приводящими к дезадаптации пациента [31]. Среди возможных механизмов профилактического действия антиконвульсантов рассматривается их влияние на систему ГАМК-глутамат или на внутриклеточные медиаторы (АТФ, ц-АМФ, протеинкиназа С и др.) посредством воздействия на кальциевые или натриевые каналы синапса. В США топирамат и вальпроаты зарегистрированы FDA для профилактики мигрени, но в России эти показания не фигурируют [31, 37].
Гипотетическую возможность применения большинства антиконвульсантов при тревожных расстройствах связывают с воздействием на трансмиссию ГАМК. Наиболее доказанным действием в отношении тревоги являются тиагабин, габапентин и прегабалин, причем последний официально зарегистрирован как в США, так и в России для лечения генерализованного тревожного расстройства. Механизм анксиолитического действия прегабалина связывают с пресинаптическим ингибированием высвобождения возбуждающих нейротрансмиттеров, а в качестве доказательства его эффективности опубликованы результаты более 7 рандомизированных плацебо-контролируемых исследований [35].
Одним из заболеваний, также до определенной степени поддающихся лечению антиконвульсантами, является фибромиалгия, или как ее еще называют, синдром индивидуальной гиперчувствительности к боли, заболевание, наиболее трудно поддающееся лечению. Из известных на сегодня антиконвульсантов в его лечении доказал свою эффективность только прегабалин, исследованный как в коротких, 8-недельных, так и в длительных, продолжительностью более года, исследованиях. Наличие достаточных доказательств позволило Европейской противоревматической лиге рекомендовать включение этого препарата в состав комплексной терапии фибромиалгии. Механизм действия прегабалина при фибромиалгии связывают с воздействием на процессы центральной сенситизации [12, 19].




Warning: Use of undefined constant expert_review_likes - assumed 'expert_review_likes' (this will throw an Error in a future version of PHP) in /var/www/www-ars1963/data/www/ck62.ru/wp-content/themes/colormag/comments.php on line 93