Фиброз позвоночника что это
Дегенеративные изменения позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Дегенеративно-дистрофические заболевания позвоночника проявляются структурными и функциональными изменениями системы элементов позвоночных двигательных сегментов. В процесс могут быть вовлечены межпозвонковые диски, концевые пластины, фасеточные суставы, а в запущенных стадиях — позвоночный канал и спинной мозг. Симптомы вариативны, зависят от локализации, стадии заболевания. Диагностика подразумевает проведение КТ, МРТ. Лечение консервативное, в сложных случаях при деструкции позвонков, образовании грыж — оперативное.
Рассказывает специалист ЦМРТ
Дата публикации: 19 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины дегенеративных изменений позвоночника
Дегенеративно-дистрофические изменения позвоночного столба всегда вторичны и являются реакцией на механическую травму или нарушение обмена веществ. Дистрофия позвоночника может быть вызвана метаболическими причинами:
Симптомы дегенеративных изменений позвоночника
Клинические проявления поражения позвоночно-двигательных сегментов многообразны, зависят от отдела позвоночника, вовлечения нервно-сосудистых пучков. Симптомы включают:
Стадии развития дегенеративных изменений позвоночника
Остеохондроз — наиболее часто встречающаяся форма дегенеративного поражения позвоночного столба. На начальной стадии болезни изменения развиваются в пульпозном ядре. Структура утрачивает эластичность, теряет воду, что приводит к травматизации гиалиновых пластинок и прилегающих участков тел позвонков. По мере прогрессирования дегенерации появляются трещины, разрывы пластинок (узелки Шморля) и фиброзного кольца (протрузии и грыжи дисков). Другие компоненты — тела позвонков, связки, суставы — со временем вовлекаются в процесс с развитием остеосклероза.
Суставные поверхности смещаются, постепенно появляются подвывихи фасеточных суставов — остеоартроз (реберно-поясничный артроз). Дистрофические изменения в телах позвонков и последующее разрушение в терминальной стадии заболевания инициируют искривление позвоночного столба, стеноз канала.
Как диагностировать
После оценки жалоб и анамнеза дегенеративные изменения позвоночника подтверждают с помощью тестов визуализации, проводят:
Компьютерную томографию. КТ показывает патологию костных структур:
Магнитно-резонансное сканирование. МРТ визуализирует изменения мягких тканей и помогает обнаруживать:
Нейромиографию. НМГ назначают для исключения неврологической природы симптомов
Фиброзная дисплазия. Виды и терапия заболевания
Фиброзная дисплазия – это заболевание костной системы, которое носит опухолевидный характер. Проявляется замещением костной структуры на соединительную ткань и приводит к патологическому развитию кости. Поражаются одна, либо несколько костей.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Фиброзная дисплазия – это системное заболевание костной ткани, которое, в основном, поражает костную систему женщин и диагностируется в позднем возрасте, хотя возможны первые проявления болезни и у детей. Дисплазия относится к болезням, которые порождают рак, хотя и не является им изначально, а только преобразуется в него со временем, если не прикладывать усилий по ее ликвидации. В бездействии переходит в состояние доброкачественной опухоли и тогда уже требует совсем иного лечения. Причины дисплазии не установлены, хоть и есть предположения о наследственной предрасположенности, но исследованиями это не подтверждено.
Виды фиброзной дисплазии
Течение болезни может быть острым, либо проходить в стадии ремиссии. Обострения могут происходить несколько раз в год.
Существует несколько видов фиброзной дисплазии, а именно:
В зависимости от того, где находится очаг болезни, она может проявлять себя по-разному, но иметь общие признаки для своего выявления. От вида дисплазии зависит ее течение и тяжесть формы, что влияет на лечение и проявление.
Основные признаки
Фиброзная дисплазия имеет основные симптомы, такие как деформация костного скелета и болезненность. Очень часто не представляется возможным обнаружить болезнь до ее проявления. Патологические переломы являются одними из первых вестников, сигнализирующих о нарушениях в костной системе, и именно при диагностике перелома уже можно обнаружить данный недуг.
При очаговом поражении страдают обычно такие зоны кости:
Могут страдать так же кости головы, лопаток, ребер и позвоночник. Из-за тяжести тела страдают чаще всего ноги, особенно бедро, что проявляется в виде деформаций, укорочения длины ног и как следствие хромота, боль при ходьбе.
При поражении малоберцовой кости не наблюдается никакой деформации, если же поражается большеберцовая кость, то происходит деформация голени, а также ее укорочение. Дисплазия седалищной кости разрушительно влияет на позвоночник, и если к ней добавляются еще очаги фиброзной дисплазии, то процесс искривления становится слишком выражен.
Очаговая форма протекает без выраженных симптомов, не причиняя вред остальным внутренним органам.
При тотальном поражении признаки заболевания дают о себе знать еще в раннем возрасте. В основном на начальном этапе все проходит бессимптомно.
Диагностика
Разнообразие симптомов не дает с точностью определить вид диагностики для постановки диагноза. Поэтому обычно заболевание определяют случайно, в ходе обследования, возможно, по каким- то другим причинам, например перелом ноги, либо же деформация кости или просто недомогание. Однако при обнаружении патологии, более точный диагноз помогает поставить:
Лечение и профилактика
Фиброзная дисплазия развивается еще во внутриутробном состоянии, поэтому лечению не поддается. К тому же не ясно, что становится причиной патологии, некоторые случаи и вовсе не поддаются объяснению. Можно произвести операционное удаление в очаге образования в некоторых случаях, но это существенных результатов может не оказать, либо, только приостановить на какое- то время развитие болезни. Поэтому проводится довольно часто именно ортопедическое лечение, с целью уменьшить проявление патологии. Хирургическое лечение проводится по показаниям врача в особых случаях. Сюда относят:
У детей применяется именно радикальное лечение, с резекцией всего очага патологии и замещением на имплантат. В дальнейшем медикаментозно корректируется рост стимуляцией остеобластов. Профилактические меры не выявлены, так как не выяснена этиология данного заболевания.
Магнитно-резонансная томография (МРТ) в Санкт-Петербурге
Запишитесь на МРТ по телефону (812) 493-39-22 или заполните форму
Расписание приема МРТ:
ЦМРТ «Нарвский»
(812) 493-39-22
в четверг прием с 8-00 до 23-00
и воскресенье прием с 8-00 до 23-00
ул. Ивана Черных,29
МРТ аппарат 1,5 Тл
суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 23-00
ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ
Лучевая диагностика синдрома оперированного позвоночника
МРТ поясничного отдела позвоночника. Т2-взвешенная сагиттальная МРТ. Стеноз позвоночного канала.
Оценка состояния поясничного отдела позвоночника после операции составляет важную и сложную задачу. МРТ СПб позволяет выбирать место обследования после операции. От правильной трактовки выявленных изменений зависит выбор дальнейшей тактики лечения пациента. Современный взгляд на проблему может быть назван «междисциплинарным», так как требует кооперации специалистов разного профиля: спинальных хирургов (нейрохирургов), лучевых диагностов, специалистов-реабилитологов (физиотерапевтов и т.д.).
Состояние позвоночника в раннем послеоперационном периоде
В первые дни после операции наблюдается отёк мягких тканей и их пропитывание кровью. Масс-эффект в этот период может симулировать неудалённую грыжу. Часто такие находки при МРТ позвоночника называют «псевдогрыжей». Известно, что её наличие и размеры не коррелируют с отдалёнными послеоперационнымти изменениями. Отёк исчезает примерно через 3 недели после операции, хотя псевдогрыжи сохраняются в течение 2 мес. и даже дольше.
В первые месяцы после операции отмечаются повышенный сигнал на Т2-взвешенных МРТ от костного мозга, замыкательных пластинок и пульпозного ядра. Это отражает отек и асептическое воспаление. До 6 месяцев после операции сохраняется реактивный эпидурит, арахноидит и дисцит. Они видны как контрастное усиление оболочек, эпидурального пространства и замыкательных пластин. Нарушение гематоэнцефалического барьера приводит также и к контрастированию корешка. У большей части пациентов в ответ на операцию наблюдается контрастирование дугоотростчатого сустава, сохраняющееся больше 6 мес.
После 6 мес. реактивный отёк и воспаление стихают, диск постепенно приобретает типично низкую интенсивность сигнала и в нём появляется линия фиброза. К 6 мес. отёк в переднем эпидуральном пространстве сменяется фиброзом, который у большинства пациентов уже не уменьшается в объёме, либо уменьшается очень незначительно в течение первого года после операции.
Синдром оперированного позвоночника
У части пациентов после операции дискэктомии в разные сроки возникает синдром оперированного позвоночника или FBSS (failed back syndrome или постламинэктомический синдром). Это совокупность неприятных болевых, психологических и соматических симптомов, которые возникли после проведенной операции на позвоночнике. Развитие инновационных хирургических технологий, методов визуализации, новых имплантов и протезов для хирургии позвоночника, вызвало многократный рост оперативной активности в вертеброгии. Так если в 2003 г. в США в выполнено 250 000 спондилодезов, то в 2006г. уже 500 000 подобных операции. Рост операций на позвоночнике наблюдается во всем мире, в том числе и в нашей стране. Количество осложнений, которые вписываются в «синдром оперированного позвоночника» колеблется от 15 до 34 %. Существенный разброс в статистике связан с разными причинами: подбором больных для операционного лечения, типом операции, реабилитационными мероприятиями и оценкой состояния после операции. Клиническое ухудшение по сравнению с дооперационным состоянием находится в пределах 1-10%. Отмечены закономерность, что отсутствие верифицированной корешковой боли до операции и возраст старше 50 лет увеличивает вероятность развития синдрома оперированного позвоночника. Основные причины рецидивного болевого синдрома приведены ниже:
Ближайшее осложнение операции – бактериальный спондилодисцит. Его частота по данным литературы составляет 0-12% (в среднем 1-3%). Настораживать должно усиление болевого синдрома и воспалительная реакция крови. При МРТ видна размытость замыкательных пластинок и отёк костного мозга. Эти симптомы неспецифичны, так как реактивный асептический дисцит выглядит так же. Формирование эпидурального абсцесса происходит позже, когда клинические проявления уже очевидны.
МРТ позвоночника. Постдискэктомический асептический спондилодисцит. Сагиттальная Т2-взвешенная МРТ.
Отдалённые последствиями дискэктомии являются сужение отверстия за счёт низкого диска (его остатка) и гипертрофии дугоотростчатого сустава; эпидуральный фиброз с нарушением питания диска.
Истмический спондилолистез и боковой стеноз позвоночного канала составляют свыше 50% причин рецидивных болей. При уменьшении высоты диска в первую очередь страдает боковой (субартикулярный) карман – место входа корешка в межпозвоночный канал. Причиной болей служит отёк корешка. Он возникает при нарушении венозного оттока из-за компрессии заднего корешка, обычно, остеофитом. Причиной болей может быть и фасет-синдром, который наряду с сакроилеитом хорошо известен при спондилоартропатиях.
Следовательно, основные причины возникновения синдрома оперированного позвоночника – хирургические: неполноценное устранение компримирующих факторов и недостаточный объем декомпрессии нервных структур при стенозе ПК, а также недооценка нестабильности ПДС.
Адгезивный арахноидит – самая плохо изученная причина рецидивного болевого синдрома. Часто термины «арахноидит» и «менингит» используют как равнозначные, что по сути своей неверно. Менингит – это диффузное воспаление оболочек мозга, как правило, бактериальной этиологии. Арахноидит ограничивается только паутинной оболочкой и связан с неспецифической воспалительной реакцией. Сведения о нём в литературе очень противоречивые, от полного отрицания его существования, до абсолютизации его значения. Клинические проявления люмбо-сакрального арахноидита в зарубежной литературе часто обозначают как “Regional complex pain disorder” (RCPD), а у нас чаще как «каузалгия». Послеоперационный арахноидит приводит к слипанию корешков и формированию “пустого” дурального мешка. Это состояние отражает не только расположение корешков, но и их атрофию вследствие нарушения питания.
После стихания реактивного эпидурита остаётся грануляционная ткань, из которой постепенно формируется эпидуральный фиброз и мягкотканный рубец. Выраженность эпидурального фиброза зависит от свойств тканей, типа и объёма операции (гемиламинэктомия, малоинвазивная и т.п.). Само по себе развитие эпидурального фиброза не является патологическим состоянием. Однако, если фиброз муфтообразно охватывает корешок, он нарушает его питание. Предположительно, что с фиброзом связано около 8% рецидивных болей. Скорее всего, между выраженностью фиброза и вероятность рецидивного болевого синдрома имеется корреляция, что замечено не всеми исследователями.
Рецидивные грыжи дисков после ламинэктомии составляют 15-20% и несколько ниже после микрохирургических операций, что примерно в 2 раза чаще эпидурального фиброза. Рецидивной считается выявленная грыжа на уровне операции, на той же или противоположной стороне, после безболевого интервала не меньше 6 мес. В литературе имеются весьма противоречивые сведения о факторах риска рецидива грыжи. Есть данные, что при диабете рецидивы грыжи встречаются чаще, но это подтверждается не всеми исследованиями. Показано, что курение усугубляет вероятность возникновения рецидивов грыжи дисков. Отсутствие фрагмента диска в грыже (диффузный пролапс фиброзного кольца) связано с более высокой частотой её рецидивов после операции.
Дифференциальная диагностика между фиброзом и рецидивной грыжей является ключевым моментом для выбора тактики лечения. Интенсивность сигнала на неконтрастированных МРТ позвоночника у них одинаковая. Грыжа является продолжением диска, и она обычно отграничивается гипоинтенсивной задней продольной связкой. Однако при секвестрации эта связь теряется и подобно фиброзу секвестр может располагаться в стороне от диска. Ретракция дурального мешка в сторону образования косвенно указывает на фиброз, компрессия дурального мешка характернее для грыжи. Эти признаки имеют очень невысокую степень специфичности. Диск и грыжа образования бессосудистые, грануляционная ткань и фиброз, напротив, содержат сосуды. Поэтому при МРТ они контрастируются, что позволяет отличать рубец от рецидивной грыжи. Контрастирование связано с наличием васкуляризации. Точность метода МРТ превышает 90%. Проблема состоит в том, что рецидивная грыжа и эпидуральный фиброз не исключают друг друга, а часто сосуществуют. Это существенно затрудняет постановку правильного МРТ диагноза.
МРТ поясничного отдела позвоночника оперированного пациента. Эпидуральный фиброз. Т1-зависимая МРТ до и после контрастирования. Корешок S1 не компримирован.
В трудных для диагностики случаях можно дополнительно к МРТ позвоночника применить дискографию, которая достоверно подтвердит или опровергнет диагноз рецидивной грыжи диска. Эпидурография также может быть полезна для оценки состояния корешка в позвоночном канале.
Фораминальная рецидивная грыжа 5 мм. Дискография.
Сдавление корешка L4 в корешковом канале, несмотря на малые размеры грыжи. Эпидурография.
Послеоперационная нестабильность позвоночника обычно наступает после больший объемных операций (ламинэктомия), сопровождаемых резекцией суставных отростков. Эти состояния, как правило, сопровождаются сильным болевым синдромом, как вертеброгенным, так и корешковым.

Нестабильность после декомпрессивной ламинэктомии. Рентгенография и МРТ позвоночника в сагиттальной и аксиальной плоскостях. Ламинэктомия на нескольких уровнях, постламинэктомический спондилолистез и дефект дуг.
Применение жестких фиксирующих систем при спондилодезах «выключают» один или несколько позвоночно-двигательных сегментов из кинематической цепи позвоночного столба. Смежные сегменты испытывают значительную механическую перегрузку, что приводит к преждевременной деградации дисков и суставов смежного уровня, разрастанию соединительной ткани, компенсаторной гипертрофии дугоотростчатых суставов, приводящих к развитию сегментарного стеноза. Рецидивная грыжа диска и неустраненный стеноз позвоночного канала требуют повторного хирургического вмешательства.
Синдром смежного уровня. Стеноз позвоночного канала выше уровня стабилизации. Миелография.
МРТ поясничного отдела позвоночника. Синдром смежного уровня. Нестабильность позвоночного сегмента выше уровня стабилизации.
МРТ поясничного отдела позвоночника. Рецидивная грыжа диска. Т2-зависимые МРТ в сагиттальной и аксиальной плоскостях.
Неустранённый стеноз позвоночного канала. Миелография.
Лечение синдрома оперированного позвоночника
Согласно принятой концепции «нарастающего радикализма» начинают лечение с консервативных методов, а при отсутствии эффективности последних применяют хирургические методы.
Алгоритм лечения синдрома оперированного позвоночника:
При выборе оперативных методов лечения предпочтение должно отдаваться минимально-инвазивным видам операций, существенно снижающим риски возникновения послеоперационного рубцово-спаечного арахноидита.
Фиброз: по какой причине он образуется. Влияют ли на него филлеры и нити?
Фиброз – страшное слово. Услышав это слово, пациенты начинают волноваться и искать информацию о том, на сколько он опасен, в каких случаях и по каким причинам он образуется. На эти вопросы постараемся дать ответы в нашей статье.
Что такое фиброз
Фиброз – это процесс разрастания соединительной ткани в результате воспалительного процесса. Выделяют два вида фиброза:
Формирование фиброза после нитей
После нитевого лифтинга в тканях происходит формирование рубцовой ткани – это нормальный процесс, в результате чего выделяется коллаген и образуется поддерживающий каркас. Но, иногда, вместо запланированного результата, коллаген может разрастаться вокруг нити отдельными волокнами, что приводит к цельным фиброзным тяжам. Это проявляется на 3-4 неделе. После их обнаружения необходимо начать незамедлительное лечение, который подберёт ваш врач.
Причины формирования неконтролируемого фиброза:
1. Врачебная ошибка или некачественный материал. Это последствие можно устранить, если извлечь нить.
2. Инфицирование раны в реабилитационном периоде. В этом случае помогут антибактериальные препараты, которые назначает врач.
3. Образование гематом. Врач в этом случае откачивает излишки скопившейся жидкости шприцем.

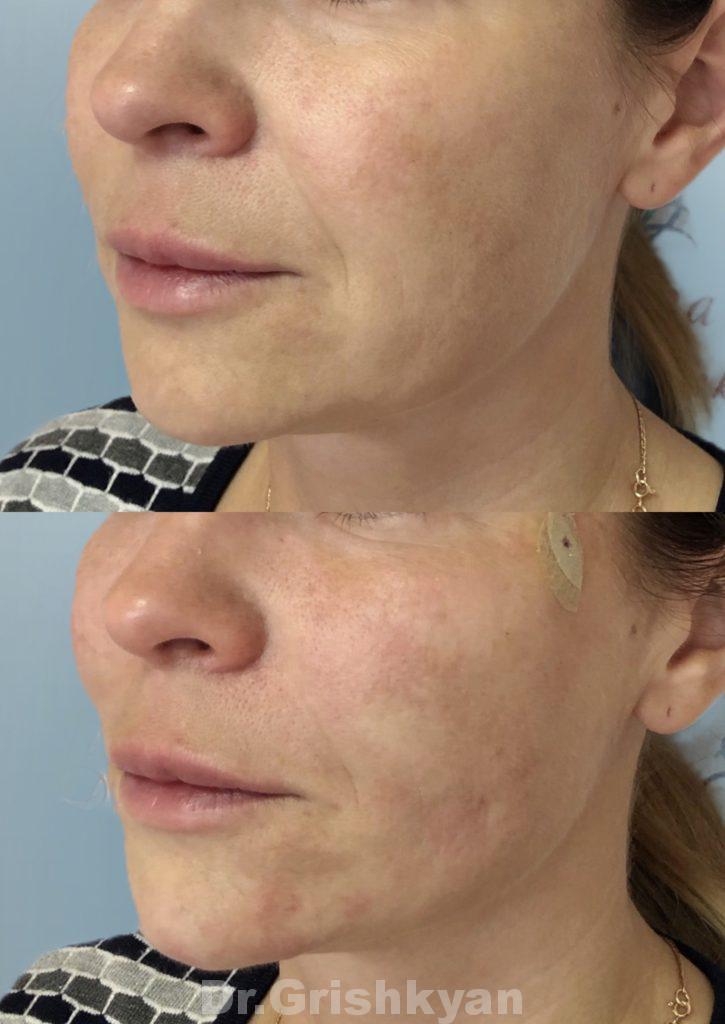
Почему фиброз образуется после филлеров
После инъекций в первые дни наблюдаются уплотнения. Это объясняется тем, что препарат ещё не распределился. Но, если уплотнение появилось в виде шишки и держится больше недели, то необходимо обратиться к своему хирургу.
Больше фотографий до и после вы можете увидеть в фотогалерее
Устранить проблему можно с помощью курса препаратов Сферогель и Мэлсмон
Результат от Мэлсмон при коррекции фиброза:
Для того чтобы не прибегать к дополнительным процедурам в результате осложнений, и образование фиброза было правильным, контролируемым – обращайтесь только к квалифицированным специалистам и тщательно выбирайте клинику. Имеются противопоказания к процедурам, поэтому необходима консультация врача.





















Warning: Use of undefined constant expert_review_likes - assumed 'expert_review_likes' (this will throw an Error in a future version of PHP) in /var/www/www-ars1963/data/www/ck62.ru/wp-content/themes/colormag/comments.php on line 93