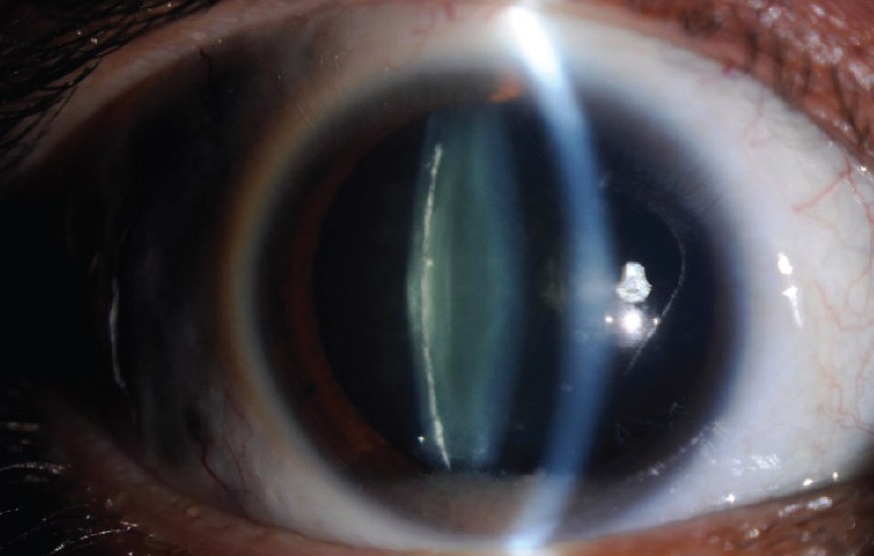
Факосклероз в обоих глазах что это
К своим глазам мы относимся очень трепетно, понимаем их важность и необходимость. Поэтому, совершенно очевидно, что нужно разбираться и в симптоматике часто встречающихся заболеваний глаз. Это станет гарантией раннего обнаружения проблемы и основой эффективного и быстрого ее устранения. Поэтому ниже, мы попробуем разобраться, что представляет собой факосклероз хрусталика глаза, каковые причины его возникновения и симптоматика. Выясним, как эффективно проводить лечение заболевания и стоит ли применять народные средства.
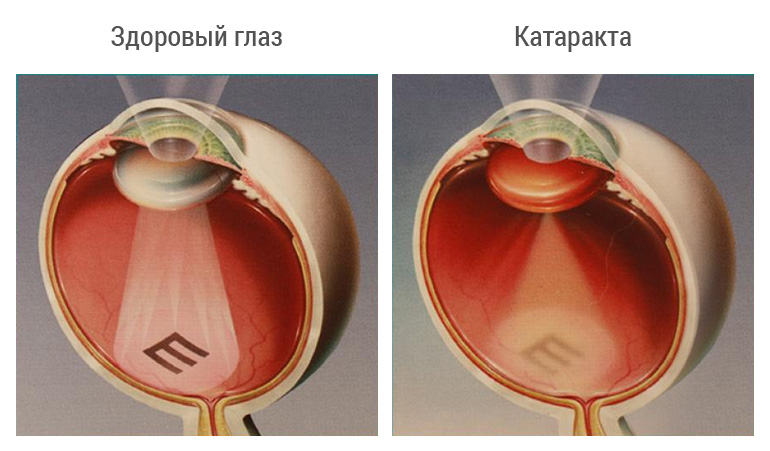
Возрастные изменения хрусталика глаза
Все органы и системы человеческого организма претерпевают возрастные изменения. Хрусталик глаза также не является исключением, изменяя свои параметры на протяжении всей жизни. У младенца, только что увидевшего свет, к примеру, хрусталик абсолютно бесцветный с правильной шаровидной формой. У взрослого, это уже плоская в передней части линза.
В норме, хрусталик прозрачен, но с возрастом его окрашивает легкая желтизна, которая только усиливается с годами. Также с годами ухудшается и эластичность хрусталикового вещества, что к сорока годам, становится причиной пресбиопии. В шестьдесят лет, возникает склероз ядра, который окончательно ухудшает качества естественной линзы.
Хрусталик становится жестким, неспособным менять свою форму, обеспечивая надлежащее зрение. Это и натолкнуло ученых на мысль измерить степень его отвердения. Так австралийские ученые, используя механический анализатор, пытались исследовать глаза у людей разных возрастов.
Как показали эксперименты, жесткость хрусталика начинает увеличиваться примерно с четырнадцати лет. Наиболее динамично данный процесс протекает в хрусталиковом ядре, менее интенсивно – в корковых отделах. Как было выяснено, у людей, не достигших тридцати лет, корковые отделы значительно тверже ядра. Однако к тридцати пяти годам эти показатели выравниваются и в дальнейшем жесткость ядра преобладает.
При всей очевидности результатов, точного объяснения данному явлению нет. Хотя существуют гипотезы. К примеру, было выдвинуто предположение, что отвердевание ядра происходит из-за уплотнения хрусталикового вещества вследствие его обезвоживания. Правда эта гипотеза не подтвердилась в исследованиях факосклероза глаз, которые доподлинно установили, что с возрастом, в хрусталике количество воды практически не меняется.
Стоит знать, что именно мягкость хрусталика и определяет его возможности. Ведь настройка оптики глаза такова, что для зрения вблизи необходимо увеличение кривизны поверхности хрусталика. Учитывая необходимость в постоянном движении для изменения кривизны, хрусталику нужно быть весьма эластичным и мягким. Возрастное его уплотнение, делает невозможным изменение формы, что сказывается на зрении и человек надевает очки.
Причины факосклероза и его последствия
Отвердение вещества хрусталика и называют факосклерозом. Его развитие, как правило, сопровождается следующими нарушениями:
Нередко причинами подобного состояния выступают заболевания глаз –иридоциклиты и язвы роговицы, катаракта, глаукома. Возможно влияние и системных патологий, таких, как гипертония и сахарный диабет. Определенную роль, здесь играет и наследственный фактор, но ведущая роль в развитии склероза хрусталика принадлежит возрастным изменениям организма человека.
Диагностика
Для установления диагноза факосклероз, офтальмолог проводит осмотр с применением бокового освещения и линзы. Выполняется биомикроскопия, назначается эхобиометрия ультразвуком.
Лечение заболевания
Стоит отметить, что само по себе, заболевание не сопровождается снижением зрения. Поэтому, при адекватной возрастной корректировке очками, особого лечения оно не требует. Тем более, что антикатарактальные и витаминные средства позитивного воздействия на хрусталик не оказывают.
Поскольку развитие факосклероза подтверждено только путем исследований, точных объяснений этому явлению нет, как нет и средств для эффективной борьбы с данным заболевание.
Лучшим способом затормозить процесс отвердения хрусталика, является пожизненное проведение соответствующих мероприятий, включающих физическую активность, правильное питание, потребление должного количества витамином ежедневно.
Бытует мнение, что факосклерозу можно противодействовать с помощью народных средств, увеличив потребление меда, моркови, черники и иных продуктов, известных положительным влиянием на функции зрения.
Однако и этот путь борьбы пока не нашел научного подтверждения. Поэтому остается лишь поддерживать общий высокий уровень здоровья организма, что даст ему возможность использовать дополнительные ресурсы для поддержания эластичности хрусталика и позволит не вспоминать о факосклерозе очень долгие годы.
Факосклероз
Факосклероз – это патология, которая сопровождается уплотнением хрусталика и изменением его морфометрических показателей. Клинические проявления включают в себя снижение остроты зрения, нарушение цветовосприятия, затруднение ориентации в сумерках. При миопической форме пациенты отмечают временное улучшение зрения при работе на близком расстоянии. Основные методы диагностики: визометрия, биомикроскопия, авторефрактометрия, ультразвуковое исследование (А-сканирование глаза). Консервативная терапия предполагает инстилляции препаратов на основе N-ацетилкарнозина. Хирургическое лечение сводится к факоэмульсификации с имплантацией ИОЛ.
МКБ-10
Общие сведения
Факосклероз – это изменения хрусталика, которые представлены увеличением его массы и толщины. Патология встречается преимущественно среди лиц старше 55-ти лет, однако возможно возникновение и у лиц молодого возраста. В общей структуре заболеваемости хрусталика на долю факосклероза приходится 24,4%. Согласно статистическим данным, в 3/4 случаев в течение 5-ти лет развивается главное осложнение ‒ начальная катаракта. Представители обоих полов, различных рас, национальностей и регионов проживания болеют с одинаковой частотой.
Причины факосклероза
Этиология остается до конца не изученной. Ранее в клинической офтальмологии факосклероз рассматривали как естественный инволютивный процесс у пациентов преклонного возраста. Однако склеротические изменения наблюдаются и молодых лиц (особенно с высокой степенью близорукости). Согласно результатам исследований, к числу факторов риска развития патологии относятся:
Патогенез
С возрастом масса и толщина хрусталика увеличивается, в то время как его участие в процессе аккомодации существенно снижается. По мере образования новых кортикальных слоев ядро сжимается и затвердевает. Данный процесс и лежит в основе развития факосклероза. Патогенез миопической формы напрямую связан с повышением концентрации натрия и кальция в цитоплазме клеток, а также снижением калия и глутатиона.
Химическая модификация и протеолитическое расщепление кристаллинов (хрусталиковых белков) приводит к появлению высокомолекулярных белковых агрегатов. Из-за их увеличения в размере возникают резкие колебания в локальном показателе преломления линзы. Это ведет к рассеиванию света и уменьшению прозрачности. Поэтому у пациентов пожилого возраста хрусталик приобретает желтоватую или коричневатую окраску.
Симптомы факосклероза
В патологический процесс оба глаза вовлекаются в разной степени. Основное клиническое проявление миопической формы – улучшение зрения вблизи на фоне пресбиопии. Пациенты отмечают, что постепенно могут отказаться от использования очков для работы. При этом снижается острота зрения вдаль. По мере образования кортикальных помутнений процесс подбора очковой коррекции затрудняется.
Со временем хрусталик меняет свою окраску, и больные предъявляют жалобы на то, что цвет окружающих предметов становится менее насыщенным. В темное время суток ухудшается ориентация в пространстве. При поражении обоих глаз симптомы факосклероза долгое время остаются незамеченными. Из-за резкого изменения показателей преломления возможно появление монокулярной диплопии.
Осложнения
Развитие патологии становится причиной расстройства аккомодации. С возрастом у пациентов прогрессирует пресбиопия. При одностороннем процессе нарушается бинокулярное и стереоскопическое зрение. Подобные поражения хрусталика в детстве возникают крайне редко, однако влекут за собой формирование амблиопии. Также патология сопровождается изменением клинической рефракции. В 76,4% случаев исходом факосклероза является катаракта.
Диагностика
При сборе анамнеза врач-офтальмолог обращает внимание на продолжительность заболевания, глазные травмы и проведенные ранее микрохирургические вмешательства (витрэктомия, введение газовой смеси). При объективном осмотре следует оценить положение и подвижность глаз, сравнить размеры и форму зрачков с обеих сторон. Комплекс методов диагностики факосклероза включает:
Лечение факосклероза
Консервативная терапия
При выявлении начальных признаков факосклероза у пациентов без выраженной клинической симптоматики показано местное применение препаратов, содержащих N-ацетилкарнозин. Лекарственное средство обладает антиоксидантными свойствами, т. к. способно противостоять свободным радикалам. Оксидаза защищает хрусталик, а также роговицу и конъюнктиву от повреждения липидными пероксидазами. Консервативная терапия направлена на стабилизацию и улучшение зрительных функций.
Хирургическое лечение
Суть оперативного вмешательства заключается в факоэмульсификации с последующей имплантацией интраокулярной линзы. Операция показана при развитии клинических признаков зрительной дисфункции, миопической форме патологии или сопутствующих рефракционных расстройствах. Хирургическое лечение проводится в амбулаторных условиях. В послеоперационном периоде необходимы инстилляции антибиотиков, нестероидных противовоспалительных средств, глюкокортикостероидов.
Экспериментально лечение
На сегодняшний день на стадии клинических испытаний находится современный ингибитор факосклероза на основе пиреноксина и тиопронина. Результаты исследования показывают, что применение ингибитора факосклероза позволяет предупредить прогрессирование патологических изменений в хрусталике. Ученые полагают, что средство будет назначаться в возрасте после 55-60 лет при наличии первых симптомов заболевания или воздействии факторов риска.
Прогноз и профилактика
С превентивной целью используются поливитаминные комплексы и минеральные добавки. Однако, их применение противопоказано у больных с эксфолиативным синдромом. Первые объективные признаки повышения плотности хрусталиковых масс являются основанием для постановки пациента на диспансерный учет и офтальмологического осмотра не менее 2 раз в год.
Прогноз при данном заболевании для жизни и трудоспособности благоприятный. Своевременное выполнение оперативного вмешательства дает возможность восстановить остроту зрения до прежнего уровня.
Начальная катаракта
Содержание статьи:
Катарактой начальной стадии называют незначительные помутнения в хрусталике, не влияющие на качество зрения или незначительно его ухудшающие. У подавляющего большинства людей старше 60-ти лет есть начальная катаракта.
Стадия начальной катаракты
У детей и молодых людей в норме хрусталик полностью прозрачен, иногда с голубовато-сероватым оттенком. С возрастом он уплотняется, склерозируется и приобретает желтоватый оттенок. Такое состояние называется факосклерозом. Есть гипотеза, что тем самым биологическая линза предохраняет сетчатку от вредных ультрафиолетовых лучей, способных вызвать возрастные дистрофические ретинальные изменения.
| Зачастую на осмотре в поликлинике окулист ошибочно принимает желтоватый оттенок факосклероза за старческую начальную катаракту. |
Этим объясняется частота подобного диагноза у пациентов в возрасте 50-ти лет.

К начальным изменениям относят и симптомы оводнения хрусталика: вакуоли (пузырьки с жидкостью), водяные щели и расслоение хрусталиковых волокон.
Пациент со старческой начальной катарактой без сопутствующих глазных патологий и аномалий рефракции может видеть от 7 до 10 строчек (visus = 0.7-1.0).
Возрастная, или, по МКБ-10, старческая катаракта в начальной стадии может протекать бессимптомно или сопровождаться следующими жалобами:
размытость изображения, нечеткие контуры у предметов;
появление ореола вокруг источников света – лампочек, фонарей, фар машин;
снижение контрастности и цветопередачи;
ощущения «грязных» очков;
затруднения при работе с мелким текстом или деталями, при этом усиление диоптрийности очков четкости не добавляет.
Зачастую старческой начальной катаракте приписывают ощущения мелькание черных точек – «мушек» перед глазами. Такие симптомы характерны, скорее, для деструкции стекловидного тела – гелеобразного вещества, расположенного позади хрусталика.
Лечение катаракты начальной стадии
В подавляющем большинстве случаев при диагностировании этого заболевания назначают глазные капли с витаминами, аминокислотами, ионами серебра, и пр.. Народная медицина рекомендует свои рецепты для лечения старческой начальной катаракты: медовые инстилляции, с алоэ, глюкозой и т.д..
Консервативная терапия катаракты на любом этапе неэффективна, вне зависимости от состава глазных капель.
Для хирургического лечения катаракты начальной стадии должны быть основания. Показания разделяют на медицинские и социальные.
К медицинским относят:
помутнения в хрусталике, даже периферические и небольшие по размерам, мешающие выполнению лазерных манипуляций на сетчатке или наблюдению за ней;
катаракту начальной стадии с осложнениями (например, с подвывихом хрусталика);
травматическое повреждение капсулы хрусталика.
Врожденная катаракта в начальной стадии оперативного вмешательства не требует.
По социальным показаниям лечение старческой начальной катаракты оперативным путем производят в случаях:
если снижение остроты зрения мешает профессиональной деятельности или хобби (хирурги, художники, ювелиры и пр.);
при нарушении бинокулярного зрения (стереоскопического изображения при слиянии «картинки» от обоих глаз), если это сопровождается жалобами на дискомфорт и снижение удовлетворенности качеством жизни;
при выявлении катаракты начальной стадии у пациента, планирующего лазерную коррекцию зрения.
Оперативное лечение катаракты начальной стадии проводят бесшовным ультразвуковым методом факоэмульсификации (ФЭК). Операция длится 10-15 минут, проводится амбулаторно. Зрение восстанавливается сразу после вмешательства по мере сужения зрачка. Реабилитация после катаракты заключается в ограничении физических нагрузок сроком до 1 месяца.
Стоимость услуг при лечении катаракты
| № | Название услуги | Цена в рублях | Запись на прием |
|---|---|---|---|
| 2009003 | Оптико-реконструктивное вмешательство на переднем отрезке глаза при катаракте и посттравматических и п/о изменениях | 90000 | Записаться |
| 2008047 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 3 категория сложности | 86880 | Записаться |
| 2008046 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 2 категория сложности | 79650 | Записаться |
| 2008045 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 1 категория сложности | 77400 | Записаться |
| 2008044 | Факоэмульсификация при начальной и незрелой катаракте 3 категория сложности | 71220 | Записаться |
| 2008043 | Факоэмульсификация при начальной и незрелой катаракте 2 категория сложности | 67080 | Записаться |
| 2014001 | Сквозная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 96000 | Записаться |
| 2014003 | Сквозная кератопластика+реконструкция передней камеры с пластикой радужки,факоэмульсификация или экстракция катаракты с имплонтацией ИОЛ | 120000 | Записаться |
| 2014005 | Глубокая передняя послойная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 108000 | Записаться |
| 2014007 | Задняя послойная эндотелиальная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ | 84000 | Записаться |
| 2008041 | Дисцизия вторичной катаракты | 9000 | Записаться |
| 2008053 | Набор расходных материалов и интраокулярная линза импортного производства для факоэмульсификации катаракты с удалением катаракты. | 42000 | Записаться |
| 2008005 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при начальной и незрелой возрастной катаракте | 79650 | Записаться |
| 2008007 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при осложненной, зрелой и перезрелой возрастной катаракте | 84440 | Записаться |
| 2008012 | Удаление катаракты без факоэмульсификации + ИОЛ | 40200 | Записаться |
| 2008021 | Экстракция катаракты с имплантацией искусственного хрусталика первой категории сложности | 40500 | Записаться |
| 2008022 | Экстракция катаракты с имплантацией искусственного хрусталика второй категории сложности | 45600 | Записаться |
| 2008023 | Экстракция катаракты с имплантацией искусственного хрусталика третьей категории сложности | 50400 | Записаться |
Хрусталик представляет собой оптически прозрачную структуру, расположенную позади радужки, перед стекловидным телом и сетчаткой. Форма, прозрачность и показатель преломления естественной линзы позволяют ей фокусировать свет на сетчатке.
Незрелая катаракта представляет собой заболевание, при котором происходит увеличение хрусталика с его прогрессирующим помутнением.
Актуальные методики, лазерная хирургия замены хрусталика при катарактене требует ожидания ее «созревания» и проводится на любой стадии. Особенно это актуально, если прогрессирующее ухудшение зрения мешает.
Катаракта – распространенное заболевание глаз, связанное с помутнением хрусталика. Вызывает нарушение зрения. Заболевание характерно для людей старшего возраста, как правило, после 60 лет. Но наблюдаются случаи появления катаракты и в более раннем возрасте.
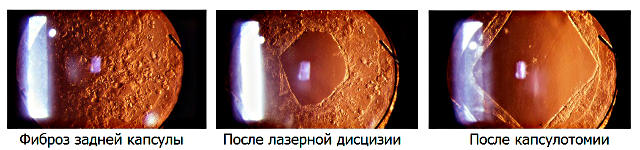
Фиброз (помутнение) задней капсулы хрусталика и её дисцизия
Существует множество причин, форм и клинических вариантов развития катаракты – помутнения хрусталика глаза, вследствие чего закономерно снижаются зрительные функции: утрачиваются четкость, яркость, контрастность, светочувствительность и другие важнейшие показатели зрения; при отсутствии лечения наступает полная слепота. На сегодняшний день катаракта остается лидирующей причиной среди всех факторов приобретенной слепоты, однако ситуация кардинальным образом изменилась с середины ХХ века, когда были разработаны, – и стали все успешней применяться в клинической практике, – операции по удалению катарактального хрусталика и замене его искусственными имплантатами (ИОЛ, интраокулярными линзами).
К настоящему времени постоянные исследования в области биосовместимых прозрачных синтетиков, отработка и развитие микрохирургической методологии, стремительная эволюция конструкций и моделей ИОЛ – все это привело к тому, что имплантация ИОЛ становится одной из наиболее распространенных операций не только в офтальмологии, но и в современной медицине вообще, причем именно за офтальмохирургией ВОЗ признает максимально высокие показатели эффективности (в смысле восстановления утраченных функций) и безопасности (в аспекте интра- и постоперационных рисков).
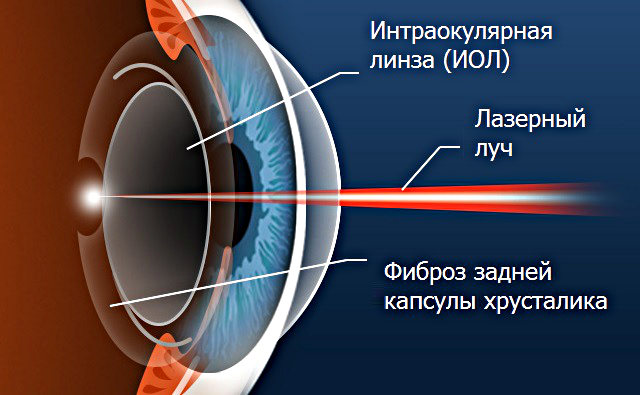
Однако даже в этой области, чрезвычайно успешной и прогрессивной в целом, есть своеобразная ахиллесова пята: эффект послеоперационного фиброза, или вторичного помутнения задней стенки хрусталиковой капсулы, – тонкой прозрачной оболочки, в которой содержится естественный хрусталик и, после его удаления при катаракте, помещается ИОЛ.
Причины и симптоматика
Основной причиной фиброза задней капсулы считают невозможность идеально полного удаления подлежащих эвакуации хрусталиковых масс: невидимые мельчайшие частички остаются, органически дегенерируют и начинают мигрировать в пространстве между ИОЛ и стенкой капсулы. Любая непрозрачность (или сниженная прозрачность) на главной оптической оси глаза приводит к ухудшению зрения и образованию различных иллюзорных артефактов в поле зрения – светящихся ореолов, шаров и т.п. Однако описанный здесь алгоритм предельно упрощен: в действительности появляются все новые научные данные и представления, заставляющие отнести послеоперационный фиброз задней капсулы (как вариант вторичной катаракты) к полиэтиологическим, многопричинным феноменам.
Диагностика
В публикациях и на научных конференциях специалисты отмечают сложности ранней диагностики заднекапсульного фиброза. Изредка его наличие удается обнаружить уже во время операции (в этом случае едва ли можно его считать послеоперационным осложнением), но гораздо чаще помутнение обнаруживается через некоторое время после имплантации ИОЛ. При этом жалобы пациента, как и данные объективного исследования, не позволяют четко определить: побочный ли это эффект хирургического вмешательства, или естественный (но слишком интенсивный) фиброз как следствие ампутации предусмотренного природой элемента, или патологическая реакция на присутствие пусть и биосовместимого, но все же инородного тела, или, наконец, это сугубо оптическая абберация, обусловленная браком или неудачно подобранными параметрами самой линзы (особенно если это сложная мультифокальная модель).
Ведущие специалисты в данной области, называет такую ситуацию «головоломной»; по их словам, можно «удалить линзу и не решить проблему» (если изначально помутнение имело эндогенно-органическую природу) или, наоборот, произвести повторное корригирующее микрохирургическое вмешательство на капсуле – и в результате все равно «получить недовольного пациента», если источником симптоматики в действительности была ИОЛ.
Лечение (лазерная дисцизия)
Поскольку медикаментозному лечению фиброзное помутнение, опять же, не поддается, ставится вопрос о повторном хирургическом вмешательстве; планирование его сути, объема и тактики всецело зависит от конкретных особенностей клинической картины, в частности, от локализации и выраженности помутнения на капсуле, степени снижения остроты зрения и пр. Очевидно, однако, что повторная операция нежелательна во всех случаях.
Эффективным, радикальным и малоинвазивным решением, как это все чаще случается в современной офтальмологии, стало применение лазера. С появлением мощных YAG-лазеров со сверхточным компьютерным наведением и ультракоротким импульсом были созданы предпосылки для разработки операции лазерной дисцизии задней капсулы (вторичной катаракты). Абсолютное большинство лазерных процедур, и дисцизия задней капсулы в том числе, производится амбулаторно, занимает очень мало времени и не требует анестезии, будучи безболезненной процедурой. Вместе с тем, такая коррекция позволяет надежно устранить проблему вторичной (фиброзной) катаракты хрусталиковой капсулы.
Видео операции
Стоимость дисцизии
Цена лазерного лечения фиброза задней капсулы в нашем офтальмологическом центре составляет 10 500 рублей. Операция проводится амбулаторно, без боли и вскрытия глазного яблока. Анализов (кровь, ЭКГ, и т.д.) для этого не требуется.
Справедливости ради отметим, что к редким, но теоретически возможным осложнениям лазерной дисцизии относят повреждение ИОЛ (для этого надо очень постараться, расфокусировав луч), быстро преходящее повышение внутриглазного давления или начало воспалительного процесса. Стандартным же исходом является восстановление оптической пропускной способности и, соответственно, достигнутого в ходе имплантации ИОЛ терапевтического эффекта.