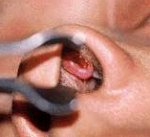
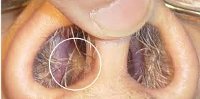
Уплотнение в пазухе носа что это такое
Доброкачественные опухоли полости носа
Доброкачественные опухоли полости носа — группа новообразований полости носа, имеющих различное тканевое происхождение, отличающихся отсутствием изъязвления опухоли и ее метастазирования. Доброкачественные опухоли полости носа проявляются затруднением носового дыхания, нарушением восприятия запахов, чувством инородного тела в носу, головной болью, слизисто-гнойными выделениями из носа. Основными в диагностике доброкачественных опухолей полости носа являются данные риноскопии и гистологического исследования. Распространенность опухолевого процесса оценивается при проведении рентгенографии носовых пазух, фарингоскопии, КТ черепа, КТ и МРТ головного мозга, офтальмологического обследования. Лечение доброкачественных опухолей полости носа заключается в их иссечении, электрокоагуляции, лазеродеструкции, склерозировании.
Общие сведения
Среди доброкачественных опухолей полости носа встречаются папиллома, ангиома, кровоточащий полип, хондрома, остеома, фиброма, аденома, хордома, миксома, липома. Доброкачественные опухоли полости носа в отоларингологии наблюдаются у пациентов любого возраста. У детей преобладают опухоли врожденного характера, связанные с нарушениями дифференцировки зачатков эмбриона и возникновением аномалий в процессе внутриутробного развития. К ним относятся ангиомы, дермоидные кисты, ганглионевромы, хордомы.
Причины
В отношении врожденных доброкачественных опухолей полости носа причинными факторами являются различные экзо- и эндогенные тератогенные воздействия на женщину в период беременности. Триггерными факторами появления доброкачественных опухолей полости носа у взрослых являются длительные неблагоприятные воздействия на слизистую носа. Они могут быть связаны с наличием хронического заболевания носоглотки инфекционного (хронический ринит, гайморит, синусит, ринофарингит, аденоиды) или аллергического (аллергический ринит, поллиноз) генеза; запыленностью или задымленностью рабочего помещения; вдыханием различных раздражающих веществ (например, у работников химической или фармацевтической промышленности); частым травмированием носа и его слизистой оболочки.
Симптомы
Доброкачественные опухоли полости носа в начале своего развития протекают без каких-либо клинических проявлений. Симптоматика возникает, когда опухоль достигает существенных размеров и начинает препятствовать нормальному поступлению воздуха в носоглотку. При этом пациент испытывает затруднение носового дыхания, что обычно и служит поводом для его обращения к отоларингологу. Отмечается также снижение восприимчивости запахов (гипосмия), ощущение инородного тела в полости носа и носовые кровотечения, особенно интенсивные при сосудистом характере опухоли.
В результате нарушения вентиляции носовой полости часто происходит присоединение вторичной инфекции с развитием ринита или риносинусита. В таких случаях пациенты с доброкачественными опухолями полости носа предъявляют жалобы на слизистые или слизисто-гнойные выделения из носа, головную боль и боль в области воспаленной пазухи.
Некоторые доброкачественные опухоли полости носа (ангиома, хондрома, остеома) обладают инфильтративным ростом и могут распространяться в околоносовые пазухи, глотку, полость орбиты, головной мозг. Разрастание таких опухолей с поражением глотки имеет клиническую картину, подобную доброкачественным опухолям глотки и проявляющуюся нарушением глотания (дисфагия) и дыхания. Прорастание опухоли в орбиту характеризуется экзофтальмом, диплопией, сужением полей зрения, ограничением подвижности глазного яблока, снижением остроты зрения. Распространение доброкачественной опухоли полости носа на структуры головного мозга может проявляться усилением головной боли, односторонней сглаженностью носогубной складки, эпилептическими приступами, нарушениями со стороны черепно-мозговых нервов и другими симптомами.
Остеомы и хондромы зачастую прорастают в костные структуры, формирующие полость носа, и стенки околоносовых пазух, вызывая при этом их разрушение. В результате в клинической картине этих доброкачественных опухолей полости носа наблюдается искривление носовой перегородки и различные деформации лица.
Диагностика
Доброкачественные опухоли полости носа диагностируются отоларингологом. Проводится риноскопия, которая позволяет врачу рассмотреть образование, дифференцировать его от склеромы и инородного тела, по внешнему виду определить, к какому виду опухолей оно относится. Бессимптомно протекающие доброкачественные опухоли полости носа начальной стадии могут быть обнаружены случайным образом при проведении риноскопии по поводу другого заболевания. Сложные в диагностическом плане образования полости носа являются показанием к консультации онколога и проведению эндоскопической биопсии.
Нарушение обоняния при доброкачественных опухолях полости носа выявляется в ходе ольфактометрии. С целью изучения степени прорастания опухоли в соседние с полостью носа структуры проводится рентгенография околоносовых пазух, рентгенография и КТ черепа, фарингоскопия, КТ и МРТ головного мозга; консультация окулиста с проверкой остроты зрения, экзофтальмометрией, определением полей зрения и офтальмоскопией (осмотром глазного дна). Для выявления патогенной микрофлоры при наличии инфекционного процесса берется мазок из зева и полости носа.
Лечение доброкачественных опухолей полости носа
В связи с нарушением нормальной дыхательной функции, опасностью малигнизации и разрастания доброкачественные опухоли полости носа являются показанием к хирургическому лечению. Ограничением к проведению оперативного вмешательства может быть пожилой возраст пациента и наличие хронических декомпенсированных заболеваний (сердечная недостаточность, ИБС, тяжелая гипертоническая болезнь, дыхательная недостаточность, бронхиальная астма, сахарный диабет, почечная недостаточность, цирроз печени и пр.).
Способ удаления опухоли полости носа зависит от ее вида, размеров и характера ее роста. Небольшие фибромы, аденомы и папилломы удаляют эндоскопическим методом под местной анестезией с применением электрокоагулирующей петли. Кровоточащий полип носа иссекают вместе с участком носовой перегородки в месте его прикрепления. Для профилактики рецидивов основание опухоли прижигают путем криообработки или электрокоагуляции. Крупные доброкачественные опухоли полости носа иссекают скальпелем, радиоволновым ножом или с применением лазера. Для четкой дифференциации опухолевых клеток от окружающих тканей в ходе операции применяется хирургический микроскоп.
Сосудистые доброкачественные опухоли полости носа небольшого размера удаляют лазером, путем электрокоагуляции или криодеструкции. Удаление больших ангиом сопряжено с опасностью массивного кровотечения, поэтому их удаляют после предварительной перевязки сонных артерий. При распространении ангиомы глубоко в окружающие ткани применяется окклюзия питающих ее сосудов или склерозирование опухоли.
Остеомы и хондромы, прорастающие в костные стенки и соседние с носом структуры, нередко приходится удалять по частям, используя не только эндоназальный, но и наружные операционные доступы. Операция может сопровождаться резекцией костных структур и значительного объема тканей лица с образованием дефектов, требующих реконструкции методами пластической хирургии.
Прогноз
Большинство доброкачественных опухолей полости носа отличаются медленным неинвазивным ростом и не склонны к малигнизации, что делает их прогностически благоприятными для полного выздоровления пациента, особенно при своевременно проведенном лечении. Папилломы и кровоточащий полип носа часто осложняются послеоперационными рецидивами. Наиболее неблагоприятными из доброкачественных опухолей полости носа являются остеомы и хондромы, по мере роста вызывающие разрушение окружающих тканей и склонные к озлокачествлению с развитием остеосаркомы и хондросаркомы. После удаления остеом и хондром зачастую остаются обширные дефекты тканей, в полости носа могут образовываться синехии, возможно развитие атрезии хоан. Эти факторы приводят к стойкому нарушению носового дыхания и полной потере обоняния.
Опухоли полости носа и околоносовых пазух
Вам поставили диагноз: опухоль полости носа и околоносовых пазух?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор данного онкологического заболевания.
Филиалы и отделения, где лечат опухоль полости носа и околоносовых пазух
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение микрохирургии
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович.
Контакты: +7 (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
1. Введение
Особенностями опухолей полости носа и околоносовых пазух является их локализация, тесная, а иногда интимная, связь с жизненно важными органами и системами (головной мозг, глаз, среднее ухо, магистральные сосуды и т.д.).
Полость носа состоит из носовых ходов (нижний, средний, верхний и общий); перегородки носа, делящей полость носа на две половины; и носовых раковин (нижняя, средняя и верхняя). Кзади полость носа посредством хоан сообщается с полостью носоглотки. На боковой стенке полости носа имеется выводные отверстия околоносовых пазух: верхнечелюстной, лобной, пазухи основной кости и клеток решетчатого лабиринта или решетчатой кости. Все элементы полости носа и околоносовых пазух покрыты слизистой оболочкой, элементы которой в большинстве случаев служат основой для возникновения опухолей данной локализации.
2. Статистика опухоли полости носа и околоносовых пазух (эпидемиология)
Злокачественные опухоли полости носа и околоносовых пазух встречаются приблизительно в 3% от всех злокачественных опухолей и до 20% от опухолей верхних дыхательных путей, после опухолей гортани, гортанноглотки и ротоглотки. Наиболее часто поражаются опухолью верхнечелюстные пазухи и собственно полость носа. Реже встречаются опухоли решетчатого лабиринта, лобной и основной пазух. Наиболее часто распространенные опухоли данной локализации поражают глазницу, включая все ее стенки и собственно глазное яблоко, кости основания черепа, иногда распространяясь и в полость черепа, особенно при поражении лобной, основной пазух и клеток решетчатого лабиринта. Опухоли данной локализации приблизительно в 2 раза чаще встречаются среди мужчин, чем у женщин, при этом заболевают чаще в наиболее трудоспособном возрасте – 40-60 лет, однако имеет место заболеваемость как в более раннем, так и старшем возрастах.
Мы хотим Вам помочь победить рак!
3. Морфологическая классификация опухоли полости носа и околоносовых пазух
Среди злокачественных опухолей полости носа и околоносовых пазух наиболее часто встречаются раковые опухоли разной степени дифференцировки.
• Плоскоклеточный ороговевающий рак – 50% и более,
• Плоскоклеточный неороговевающий – 10-13%,
• Низкодифференцированный рак 7-8%.
• Опухоли другого морфологического строения (саркомы, меланомы, цилиндромы, эстезионейробластомы, малигнизированные переходно-клеточные папилломы и др.) – 28%&
4. Стадии и симптоматика опухолей полости носа и околоносовых пазух
Подавляющее большинство пациентов имеют распространенные формы рака полости носа и околоносовых пазух. Так, пациенты с распространенностью опухоли T3N0M0 составили 22% случаев, T3N1-3M0 – 3,4%, T4N0 – 32,0% и с T4N1-3 – 9,6%. Только у 4,6% больных распространенность опухолевого процесса классифицировалась как T1-2N0.
Перечень симптомов, позволяющих заподозрить опухолевое поражение полости носа и околоносовых пазух:
1. быстро нарастающее одно редко двухстороннее нарушение носового дыхания;
2. упорные серозно-гнойные или кровянистые выделения из полости носа, чаще односторонние;
3. снижение обоняния;
4. нарушение конфигурации лица;
5. нарушение чувствительности кожи щеки или зубов верхней челюсти (как правило – одностороннее);
6. усиливающаяся подвижность зубов верхней челюсти;
7. смещение глазного яблока;
8. безболезненная припухлость щеки;
9. нарастающее нарушение зрения;
10. изменение конфигурации твердого неба или альвеолярного отростка верхней челюсти;
11. появление неприятного запаха.
5. Причины возникновения опухоли полости носа и околоносовых пазух и факторы риска
Как и для всех опухолей, причина возникновения злокачественных опухолей полости носа и околоносовых пазух, достоверно не установлена. Можно предполагать, что возникновению опухолей данной локализации способствуют ряд факторов, таких как хронические болезни полости носа и околоносовых пазух, полости рта, в частности зубов, производственные вредности, особенно пыль, в частности – асбестовая, древесная, вдыхание паров горюче-смазочных материалов, дыма – в частности, при сварочных работах, у работников никелевой промышленности и кожевенного производства.
Развитию опухолей может способствовать различные травмы (бытовые, производственные, спортивные и т.д.). К факторам риска может быть отнесена – генетическая предрасположенность, а также хроническая травма, например при пользовании зубными протезами.
6. Диагностика опухоли полости носа и околоносовых пазух
Перечень диагностических процедур подразделяется на обязательные и дополнительные. При этом особое значение имеет тщательный сбор анамнеза заболевания и анализ данных эндоскопического обследования ЛОР органов и данных СКТ и МРТ-исследований. Морфологическое подтверждение заболевания является обязательной процедурой для диагностики как первичной опухоли, так и ее метастазов. При этом особое значение имеют иммуноморфологические данные.
Перечень обязательных диагностических процедур:
•анкетные данные больного и анамнез заболевания
•врачебный осмотр (включающий ЛОР-осмотр)
•назофаринголарингоскопия
•ультразвуковое исследование шеи, печени, с пункцией лимфоузлов увеличенных более 1 см.
ультразвуковое исследование опухоли при разрушении опухолью костных структур и выходом в мягкие ткани лица
•СКТ головы с контрастированием (включая оценку инвазии в головной мозг) и шеи (до биопсии, шаг 3 мм)
•биопсия опухоли с последующим гистологическим, цитологическим исследованием, через полость носа, путем гайморотомии с использованием видеоассистированной техники, трепонобиопсии.
•рентгенологическое исследование органов грудной клетки при Т1-2 КТ грудной клетки при Т3 – Т4, или при подозрении на метастазы в легкие при рентгеновском снимке Т1-2
•ЭКГ стандартная
•консультация стоматолога
•совместный консилиум с участием ОНКОЛОГА, радиотерапевта, химиотерапевта
•консультация терапевта
•консультация анестезиолога для пациентов, планируемых для хирургического лечения
Дополнительные процедуры
•пункция лимфатических узлов шеи с последующим цитологическим исследованием (при подозрении на метастатическое поражение)
•гастроскопия
•КТ/МРТ шеи (до биопсии, шаг 3 мм) (по показаниям)
•компьютерная томография органов грудной клетки (при подозрении на метастатическое поражение легких)
•компьютерная томография органов брюшной полости (при подозрении на метастатическое поражение печени)
•магнитно-резонансная томография головного мозга (при наличии очаговой неврологической симптоматики)
•сцинтиграфия костей (при подозрении на метастатическое поражение)
•позитронно-эмиссионная томография /ПЭТ-КТ (при III-IV стадиях процесса, по показаниям)
•консультация специалистов (по показаниям)
•флуоресцентная диагностика (по показаниям)
•ЭХО-КГ, Холтеровское мониторирование – по показаниям
Специфических онкомаркеров для диагностики злокачественных опухолей данной локализации не существует. Скрининговых программ для диагностики этой патологии нет.
7. Лечение опухоли полости носа и околоносовых пазух
Основным методом лечения злокачественных опухолей полости носа и околоносовых пазух является хирургический. При этом объем хирургического вмешательства зависит от распространенности и локализации опухолевого поражения, которые определяются в результате клинического и инструментального обследований.
При начальных стадиях (Т1, Т2) опухолевого роста возможно выполнение щадящих органосберегающих хирургических вмешательств. При операбельных распространенных процессах (Т3, Т4), как правило, проводятся различные по объему расширенные, комбинированные операции, с включением в блок удаляемого препарата близ расположенных органов и тканей (глаз, стенки и ткани глазницы, клетчатка подвисочной и крылонебной ямок, скуловая кость, кожа и др.). Одновременно или отсрочено выполняются различные реконструктивно-пластические вмешательства, позволяющие минимизировать функциональные и косметические потери (пластики перемещенными кожно-жировыми и кожно-мышечными лоскутами, фрагментами мало-берцовой кости или гребня подвздошной кости на сосудистой ножке и др.). Наиболее часто изготавливаются либо разделительные пластины обеспечивающие разобщение возникшего послеоперационного дефекта и полости рта, или замещающие протезы с восстановленным зубным рядом.
Практически во всех случаях используется послеоперационная лучевая терапия в дозе ≈ 50-60 Гр. Предоперационное облучение применяется реже. Самостоятельная лучевая терапия проводится только в случаях неоперабельности опухоли или отказе пациента от хирургического лечения.
Лекарственная противоопухолевая терапия самостоятельного значения не имеет и применяется либо с предоперационной целью (неоадъювантная терапия), либо в послеоперационном периоде (адъювантное лечение), либо в сочетании с лучевой терапией (химиолучевое лечение). Применяются в основном препараты платины в сочетании с 5-фторурацилом, лучший эффект получается при использовании в данной схеме таксанов (таксотер и др.).
В предоперационном периоде проводится 2-3 цикла химиотерапии каждые 3 недели. В послеоперационном периоде возможно проведение до 6 циклов ПХТ (полихимиотерапии). При химиолучевом лечении применяется, в основном, цисплатин в дозе 100 мг/м2 1 раз в 3 недели или в дозе 75 мг/м2 каждую неделю. Для получения лучшего результата химио- или химиолучевой терапии иногда применяются таргетные препараты, в частности – Эрбитукс (Цетуксимаб).
8. Осложнения противоопухолевого лечения и их коррекция
Как уже было отмечено, хирургическое лечение злокачественных опухолей полости носа и околоносовых пазух ведет прежде всего к косметическим и функциональным нарушениям и касается в основном, возникновением обширных послеоперационных дефектов, разговорной речи и акта приема пищи. С целью минимизации таких осложнений осуществляются различные реконструктивно-пластические вмешательства, как неотсроченные (во время основного хирургического вмешательства), так и отсроченные (в разные периоды после операции), а также сложное зубное и разобщающее протезирование.
При проведении лучевой терапии при данной патологии наиболее часто возникают острые лучевые реакции (дерматиты) и поздние постлучевые осложнения (постлучевые отеки мягких тканей, фиброзы, постлучевые язвы и некрозы). При возникновении острых лучевых реакций проводятся в основном, противовоспалительные и противоотечные мероприятия. Возможно, при необходимости, назначение обезболивающих препаратов. Как правило, данные реакции купируются в течение 10-12 дней. Поздние лучевые осложнения требуют более сложных и длительных лечебных мероприятий, а иногда и сложных хирургических вмешательств.
При химиотерапии данной патологии наиболее частым нежелательным явлением оказывается возникновение гематологической токсичности разной степени выраженности, заключающейся в нарушении нормального кроветворения (анемии, нейтропении, тромбоцитопении и т.д.), приводящие к развитию инфекционных осложнений, кровотечениям (преимущественно носовым). Проводимое лечение может сопровождаться выпадением волос, развитием воспаления слизистой оболочки полости рта, глотки, желудка и кишечника. Вовремя и в необходимом объеме проведенные лечебные мероприятия позволяют купировать эти нежелательные явления и полностью завершить запланированный объем лечения.
9. Использование уникальных методик
В последнее время достаточно широкое применение получили такие методики как гипертермия (локальное нагревание опухоли СВЧ- или УВЧ – излучением); фотодинамическая терапии (либо при начальных формах опухолей, либо на ложе удаленного новообразования); химиоэмболизация питающих опухоль сосудов, видеоэндоскопическое удаление новообразований и др.
10. Особенности реабилитации
Как уже отмечалось, практически все больные с злокачественными опухолями полости носа и околоносовых пазух в той или иной степени требуют различных по сложности реабилитационных мероприятий. Эти мероприятия проводятся как в клиниках, занимающихся лечением данной категории больных, так и в специализированных учреждениях, занимающихся реконструктивно-пластическими операциями.
11. Прогноз заболевания
Прогноз эффективности лечения зависит как от локализации опухолевого поражения, так и от распространенности, морфологического строения опухоли, так и от проведенного лечения.
При правильном лечении у больных с начальными формами злокачественных опухолей полости носа и околоносовых пазух возможно излечение в течении 5 лет практически у 100% пациентов.
При распространенности опухоли Т3 излечение в этот период времени возможен более чем в 70% случаев, в зависимости от примененного вида лечения. Безусловно, лучший результат имеет место при использовании комбинированного лечения (операция + лучевое и химиолучевое лечение).
При опухолях, распространенностью Т4, 5-летний результат лечения не превышает 30-40% наличия метастазов в зонах регионарного метастазирования ухудшает результаты проводимой терапии.
Филиалы и отделения, в которых лечат опухоль полости носа и околоносовых пазух
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
1.Отделение микрохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович.
Контакты: +7 (495) 150 11 22
Киста в пазухе носа: как обнаружить и что делать?
Если затруднённое дыхание преследует круглый год, это повод задуматься, нет ли более серьёзных заболеваний носоглотки. Киста в пазухе носа — одна из частых причин подобного недомогания.
Нам не привыкать к простуде в холодное время. Но если недомогание, затруднённое дыхание и отёчность преследует круглый год, это повод задуматься, нет ли более серьёзных заболеваний носоглотки. Киста в пазухе носа — одна из частых причин подобного недомогания.
Что из себя представляет киста в пазухе носа?
Носоглотка покрыта изнутри слизистой оболочкой, которая защищает органы дыхания от пересыхания, пыли и переохлаждения. В ней находятся железы, продуцирующие слизь. Если она не может попасть в пазухи носа и скапливается внутри железы, образуется киста — пузырёк, наполненной жидкостью.
Сама киста, расположенная в пазухе носа, не представляет опасности. Она не может перейти в злокачественное образование и стать причиной для серьёзных заболеваний. Но со временем киста может перекрыть дыхание. А при очень большом размере — деформировать череп или способствовать постоянным бронхитам и пневмониям.
Чаще всего кисту можно обнаружить в лобных пазухах (область над переносицей и бровями). Реже — под крыльями носа, над верхней челюстью или под переносицей. Одновременно может образоваться несколько кист. Над верхней челюстью они образуются из-за проблем с зубами и дёснами. Из-за того, что пазухи носа и ротовая полость находятся рядом, инфекции и воспаления легко переходят между ними.
Такие новообразования всегда остаются доброкачественными, но не могут исчезнуть без серьёзного вмешательства.
Симптомы и признаки
Коварство кисты пазухи носа в том, что начало болезни похоже на обычное ОРЗ. Поэтому есть все шансы не успеть вовремя начать лечение. А это может быть чревато серьёзными последствиями: искривятся носовые хрящи и начнутся тяжёлые гнойные воспаления, особенно в случае разрыва кисты.
Тревогу должны вызвать следующие симптомы:
Если болезнь запустить, часто начинает портиться зрение, появляется боль в глазах. А если при развитии кисты в заполняющую её жидкость попала инфекция (например, из больного зуба), то симптомы схожи с гайморитом: повышается температура, появляются гнойные выделения и отёки.
Каковы причины болезни?
К сожалению, решающий фактор в развитии кисты — наследственность. Если у ваших родителей или старших родственников была такая проблема, нужно быть внимательнее.
Кроме того, нужно быть осторожнее, если:
Даже при хорошей наследственности совпадение остальных факторов существенно повышает риск образования кисты. Поэтому, при серьёзном недомогании, обязательно пройдите проверку и не ставьте диагнозы самостоятельно!
К кому обращаться, если есть подозрение на кисту?
Если вы подозреваете, что у вас киста в пазухе носа, незамедлительно обратитесь к отоларингологу или терапевту. После визуального осмотра вам предстоит пройти более точное обследование: рентген, МРТ, КТ или эндоскопию. Последняя, кроме внешнего осмотра, позволит сразу же взять ткани кисты на анализ.
Кроме того, иногда требуется консультация стоматолога. Если причиной болезни стал запущенный кариес и пародонтит, без лечения зубов остаётся риск образования новой кисты.
Лечение и профилактика
Если вы в группе риска, можно отсрочить наступление болезни совсем простыми способами:
Решение о способе лечения должен принимать специалист. Обычно назначают препараты, которые помогает снять воспаления, отёки и победить инфекцию. Можно даже удалить кисту, если её наличие приносит боль и дискомфорт.
Ни в коем случае нельзя заниматься самолечением — оно может привести к увеличению кисты в размерах. И уж тем более не стоит обращаться к народной медицине.
После успешного лечения придётся пару раз в год посещать врача-отоларинголога — заболевание может дать рецидив. Впрочем, при правильном образе жизни и своевременном лечении ОРЗ и кариеса шанс повторного образования кисты очень мал.