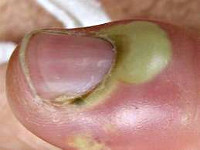
У ребенка заусеница загноилась что делать
Паронихия у детей
Что такое паронихия и чем она отличается от панариция?
Если вкратце, панариций – это общее медицинское название для разных видов гнойных воспалений тканей рук и ног. Воспаления эти могут иметь разную локализацию на пораженной конечности, быть кожными, подкожными, суставными и даже костными. Паронихия же представляет собой частный случай панариция: это воспаление тканей около ногтевой пластины. Иногда паронихию называют околоногтевым панарицием.
Паронихия у детей возникает главным образом в результате механической травмы. Она может случиться при маникюре или педикюре, во время игры – ребенок может поранить кожу около ногтя или посадить занозу, обжечься, провести какое-то время в тесных неудобных ботинках. Ребенок может неудачно откусить или оторвать мешающий заусенец или грызть ногти.
Конечно, сама по себе ранка еще не обязательно приведет к воспалению тканей. Поэтому любые порезы и проколы кожи нужно как можно скорее начать обрабатывать антисептиком. Но если в ранку попала инфекция, ткани краснеют, отекают, позже может появиться гной – это уже проявления паронихии.
Реже, но случается, что паронихии не предшествует травма. У взрослых пациентов чаще причиной является грибок, у детей – стафилококк и стрептококк. В целом дети страдают от паронихии чаще, чем взрослые, потому что чаще травмируются и хуже соблюдают требования гигиены.
К какому врачу записаться, если у ребенка воспалился палец?
Если вы обнаружили воспаление вокруг ногтя ребенка недавно, есть смысл в первую очередь записаться на прием к педиатру. У детей паронихия чаще дает не только местную боль и дискомфорт, но и общее ухудшение самочувствия: повышение температуры, плаксивость и капризность от постоянного раздражающего фактора, нарушения сна. Может появиться даже слабость и тошнота. Все это последствия интоксикации. Поэтому обратиться к детскому врачу нужно как можно быстрее. Если затянуть, есть вероятность, что инфекция затронет ноготь, и тогда, возможно, его придется даже удалить – частично или целиком.
Осмотрев палец, грамотный педиатр или назначит консервативную терапию для местного лечения поврежденной области, или, если инфекция уже развилась до гнойной стадии, направит маленького пациента к врачу-специалисту – детскому хирургу. Если вы обнаружили гной самостоятельно, можно сразу записаться в детскую поликлинику непосредственно к хирургу, минуя педиатра.
Как лечат паронихию?
На стадии консервативного лечения в зависимости от того, что стало причиной поражения, врач может назначить противогрибковые препараты или антибиотики – как местные, так и общие, принимаемые перорально. Обычно назначают также теплые примочки, которые нужно прикладывать к месту поражения. Часто для обработки прописывают левомеколь, который оказывает хороший противовоспалительный эффект, в том числе при инфицировании стафилококком.
Оперативное лечение паронихии не отличается от любого другого гнойного воспаления. Гнойник вскрывают, очищают от гнойного содержимого, полость раны, если нужно, дренируют, пораженную область обеззараживают. До выздоровления предстоит каждый день менять повязку. Эта процедура проводится под местной анестезией и занимает в среднем 20 минут. Ребенку могут быть назначены антибиотики – местные, в виде мази, или для приема внутрь. В реабилитационный период палец нельзя будет мочить. Поэтому от посещения бассейна и сауны придется отказаться. Купаться можно, если сам ребенок или взрослый, который ему помогает, может проконтролировать, чтобы палец остался сухим.
Панариций — причины и лечение воспаления тканей пальца
Панариций – это острое гнойное воспаление тканей пальца, возникающее в случае их инфицирования при различного рода травмах: отрывании заусениц, ссадинах, занозах, колотых ранах и т.д.
Панариций вне зависимости от локализации – на пальце руки или на ноге – это не только неприятное и эстетически непривлекательное, но и достаточно опасное явление. Мало кто понимает, какие последствия могут быть от простого откусывания заусеницы или неудачно прищемленного ногтя.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
Виды
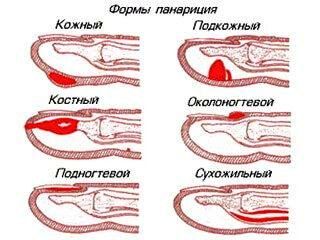
Панариций на пальце в зависимости локализации воспаления бывает поверхностным и глубоким.
К поверхностным формам относят:
Кожный панариций – гной локализуется под эпидермисом кожи, образуя видимый пузырь. Настоятельно не рекомендуется самостоятельно пытаться его вскрывать, так как под ним может быть более глубокое воспаление.


Околоногтевой панариций, или паронихия – очаг воспаления в данном случае локализуется под корнем ногтя, а воспалительный процесс затрагивает мягкие ткани, окружающие ноготь, и сопровождается покраснением, припухлостью и нависанием мягкого валика над ногтем.


Подногтевой панариций – данная форма развивается после некачественно проведенного маникюра/педикюра или в результате распространения гноя при неизлеченном околоногтевом воспалении. Сопровождается распирающей, пульсирующей болью под ногтем. Кроме того, возможно его отслоение


Подкожный панариций – характеризуется увеличением объема пальца, затруднением движения им, сглаженностью межфаланговых складок, а также пульсирующими, нарастающими болями, которые часто являются причиной нарушения сна, вплоть до бессонницы.




Если игнорировать возникшую проблему, воспаление, даже кажущееся незначительным, может перейти в более глубокий ткани, вызывая сухожильную, костную, суставную формы.
Сухожильный панариций – воспаление сухожильного влагалища и сухожилие сгибателя пальца. Происходит утолщение пальца, зачастую его трудно разогнуть из-за сильной боли. Особенную опасность в этом случае представляют повреждения большого пальца и мизинца, так как воспаления ввиду анатомической связи может перейти на предплечье, что может привести к тяжелой форме флегмоны.


При суставном и костном панариции боли носят постоянный, пульсирующий, тупой характер. Движения пальцем затруднены ввиду распространенной отечности и сильной боли. Характерно и образование свищей, из которых продолжительное время истекает гной.
Особо опасным считается пандактилит – воспаление всех тканей пальца, что может привести в конечном итоге к его ампутации. Палец отечный, сине-багрового цвета. Процесс сопровождается выраженной интоксикацией организма, воспалением регионарных лимфатических узлов. Боли при пандактилите приобретают невыносимый, распирающий характер, при этом локализуются не только в пальце, но и в кисти.
Лечение панариция
Лечение заболевания любой формы должно проводиться под контролем специалиста. Опасность игнорирования проблемы или самолечения заключается в том, что даже при видимом минимальном воспалении процесс может сочетаться с более тяжелыми формами, а также отсутствие полной асептики, антисептики и стерильности зачастую приводит к распространению гнойного процесса на окружающие ткани.
Лечение кожной формы допускает местную терапию – срезание отслоившегося эпидермиса и полную обработку гнойной раны вне зависимости от ее размеров.
При подногтевом панариции ноготь удаляется полностью под местной анестезией.
Лечение сухожильной, суставной и костной форм также требуют оперативного, причем незамедлительного, хирургического вмешательства: гнойная полость вскрывается, промывается и тщательно обрабатывается антисептиками, при этом возможно повторное проведение манипуляции (в зависимости от распространенности и запущенности процесса).
Терапия также включает в себя:
Категорически запрещается применение горячих ванночек и компрессов, так как это благоприятная среда для более быстрого размножения возбудителя и распространения инфекции.
Залогом успешного лечения панариция на пальце руки или ноги является своевременное обращение за медицинской помощью и грамотно подобранная терапия. Намного легче лечить начальные неосложненные формы, чем запущенные случаи панариция, которые нередко заканчиваются ампутацией пальца.
Панариций. Лечение нарывов
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными.
Цены на услуги
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Гнойные воспаления на тыльной поверхности пальцев к панарициям не относятся, за исключением процессов в области ногтя.
Панариций развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными. При этом наблюдаются характерный отек, покраснение и боли в области пораженного пальца. На начальных стадиях еще возможно консервативное лечение. При тяжелых формах заболевания наблюдается озноб и повышение температуры. Боли могут носить резкий, пульсирующий характер и мешать нормальному сну. На пораженном участке кисти начинает формироваться гнойник.
Все дело в том, что на ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
Такое строение, с одной стороны, препятствует распространению воспаления «вдоль», с другой – создает благоприятные условия для проникновения гнойного процесса вглубь тканей. Именно поэтому при панариции возможно быстрое прогрессирование с вовлечением сухожилий, костей и суставов или даже всех тканей пальца.
При формировании гнойника необходима операция, т.к. особенности строения и расположения мягких тканей в этой области, как было отмечено выше, способствуют распространению нагноения в глубину. В отсутствие надлежащего лечения вероятны серьезные осложнения, поэтому при подозрении на панариций следует незамедлительно обращаться к врачу.
Панариций чаще наблюдается у детей, а также у лиц молодого и среднего возраста – от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Классификация панарициев
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
Предрасполагающие факторы и причины развития панариция
Непосредственной причиной возникновения панариция чаще всего становится золотистый стафилококк, который проникает в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, чаще всего остающиеся незамеченными, т.к. выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относятся:
Внутренними факторами, увеличивающими вероятность возникновения панариция, являются:
Симптомы панариция
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, повышенной утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном).
Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа в этом месте краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Сперва боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций (паронихия)
Как правило, развивается после неудачно проведенного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Обычно является осложнением паронихии, однако, может развиваться и первично – в результате занозы, колотой ранки в области свободного края ногтя либо при нагноении подногтевой гематомы. Поскольку формирующийся гнойник в этой области «придавлен» жесткой и плотной ногтевой пластиной, для подногтевого панариция характерны чрезвычайно интенсивные боли, общее недомогание и значительное повышение температуры. Ногтевая фаланга отечна, под ногтем просвечивает гной.
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций (гнойный тендовагинит)
Как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций – самое тяжелое и опасное гнойное воспаление пальца.
Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика панариция
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом.
Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры.
На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.
Что делать если надорвала заусеницу?
Заусеница – неприятное явление, с которым сталкивался каждый. Она выглядит маленькой, безобидной, иногда совсем незаметной, но приносит много дискомфорта. Она цепляется за одежду, волосы, надрывается все дальше и дальше. За такими кусочками кожи нужно тщательно следить и сразу же избавляться от них, так как могут быть печальные последствия. Если надорванная кожа зацепилась, туда попали микробы, рана начинает нарывать. В таком случае стоит пойти к врачу, если поход запланировать в ближайшее время не получается, то стоит принять меры в домашних условиях.
В этой статье рассмотрим что делать, если случился нарыв. Расскажем о профилактике заусениц, как избежать надрывов.
Почему возникает нарыв
Когда кожа надорвалась, ее нельзя тянуть, размачивать, пользоваться химическими средствами. Хоть рана и маленькая, туда быстро попадают микробы. Они провоцируют нагноение, палец начинает болеть. Чтобы избежать этого, нужно следить за своими руками, как только появляется заусеница, отрезать ее под корень ножницами с тонким острым концом.
Грызть пальцы, пытаться откусить кожу – тоже плохая идея. Во рту не стерильная среда, в рану попадают микробы и инфекции. Также гной может появиться в ране из-за ослабленного иммунитета в организме. Когда любой контакт с вещами, другими руками, провоцирует образование ран и гноя. Лучше всего следить за гигиеной своих рук, постоянно осматривать их, мыть, заниматься уборкой только в перчатках.
Надорванная заусеница
Если из раны сочится кровь, стоит немного нажать пальцем и проверить есть ли гной. Если да, то срочно ехать в больницу. Когда вы видите только капли крови, то можно сделать следующее:
Это поможет снять боль в пальце, обеззаразит его, предотвратит появление гноя. Далее для лечения можно пользоваться соком алоэ, его можно добыть из листьев домашнего растения. Снять толстую кожу, а из внутренней части сделать пюре, намазать его толстым слоем на палец, оставить на несколько часов.
Нарыв под заусеницей
Обратите внимание, если гной легко вытек наружу, значит все в порядке. Если гной остался внутри, нельзя прокалывать палец. В этом случае поход к врачу должен произойти незамедлительно. Перед врачом можно замотать палец бинтом с мазью Вишневского, она хорошо вытягивает гной.
Даже если гноя уже нет, а палец все равно болит, или рана выглядит нездоровой, влажной, то все равно нужно ехать к врачу. Возможно, инфекция попала глубже, или у вас просто низкий иммунитет. Врач выпишет лекарственные средства, они точно помогут от боли. Медлить с такими ранами не стоит, так как есть риск потерять палец.
Нарыв на пальце у ребенка
Дети не так заморачиваются на счет гигиены рук, могут увидеть заусеницу сразу оторвать ее и побежать играть в песке. Нужно объяснять ребенку, что если нашел рану на руке, или что-то беспокоит, то сразу обращаться за помощью к родителям.
Когда вы обнаружили надрыв на пальце у ребенка, то можно выполнять все те же процедуры, которые были описаны в пункте выше.
Профилактика заусенцев
Обновлять маникюр каждые 3-4 недели, обрезать лишнюю кутикулу, отмершую кожу вокруг ногтей. Именно она надламывается, образует надрывы, мешает. Обязательно мыть руки после улицы и приемов пищи. Совершать уборку с химическими средствами в резиновых перчатках.
Если заусеница уже поселилась на пальце, не медлить, обрезать ее или если видите гной – ехать к врачу. В такие моменты по минимуму нужно контактировать с грязью, чужими руками.