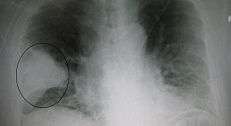
У ребенка свист при дыхании с кашлем что делать
Что такое обструктивный бронхит у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тепляковой Светланы Александровны, педиатра со стажем в 36 лет.
Определение болезни. Причины заболевания
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
Симптомы обструктивного бронхита у детей
Клинические проявления обструкции нередко начинаются с повышения температуры до 37-39 °С и катаральных явлений, таких как насморк, заложенность носа, редкое покашливание. У ребёнка 1-3 лет могут появиться признаки нарушения пищеварения: отрыжка, урчание в животе, понос и др. Все эти симптомы беспокоят пациента на протяжении 1-3 дней.
Начало заболевания может быть острым. При этом симптомы чаще возникают вечером или ночью: ребёнок просыпается от приступа грубого кашля, шумного дыхания и затруднённого выдоха. В случае постепенного развития болезни вышеописанные симптомы обструкции появляются плавно, через 2-3 дня, на фоне нормальной температуры тела, но иногда могут развиться в первые сутки.
Далее присоединяется одышка с участием мышц шеи, плеч и диафрагмы. Ребёнок может быть возбуждённым, беспокойным. Его кожа бледнеет, появляется мраморный рисунок, носогубный треугольник синеет.
Внимательная мама нередко может самостоятельно заподозрить развитие обструктивного бронхита у ребёнка по следующим симптомам:
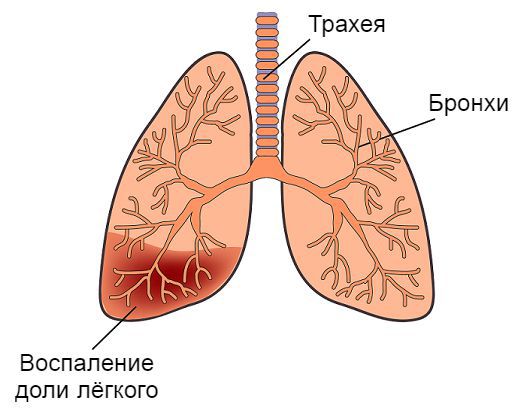
Стихает бронхообструкция через 5-7 дней по мере уменьшения воспаления в бронхах.
Патогенез обструктивного бронхита у детей
При нормальной работе дыхательной системы ребёнок активен, его сон и аппетит не нарушены, дыхание ровное, спокойное, свободное, в нём симметрично участвуют обе половины грудной летки без привлечения мышц шеи, плеч и диафрагмы. Ритм дыхания в течение дня может меняться как по частоте, так и по глубине. При повреждении защитной системы трахеи и бронхов дыхание нарушается, состояние ребёнка ухудшается.
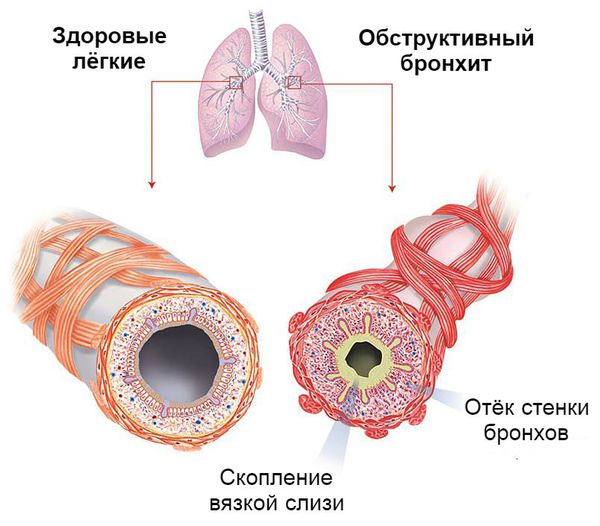
Ведущими механизмами развития обструктивного бронхита являются:
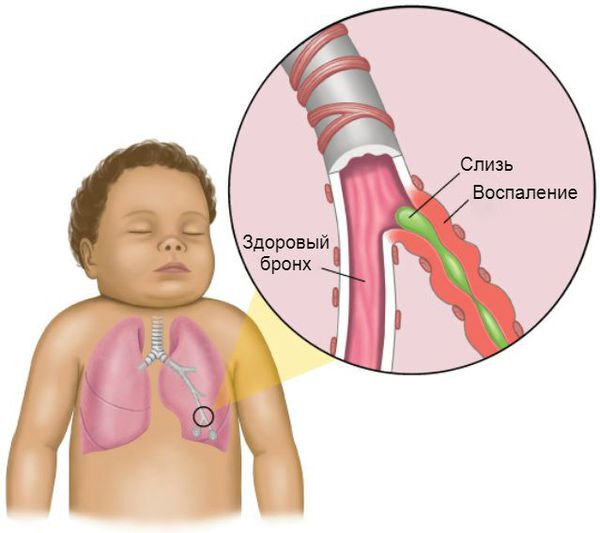
Бронхоспазм развивается под воздействием биологически активных веществ, которые выделяются в ходе воспалительной реакции вирусного происхождения. Однако в некоторых случаях он может развиться при непосредственном воздействии вирусов на нервные окончания β2-рецепторов.
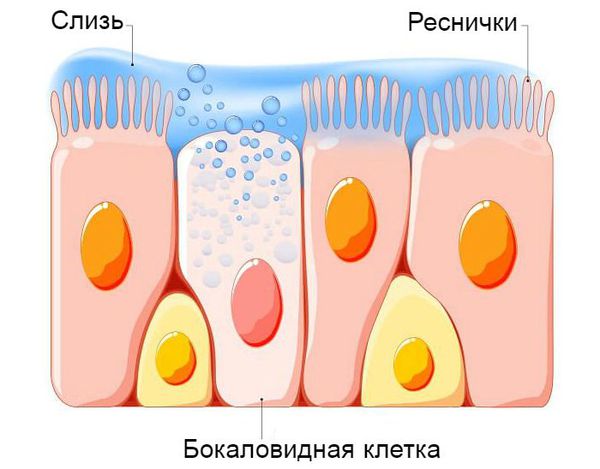
Процесс образования слизи на фоне вирусной инфекции усиливается, так как увеличивается количество и размеры бокаловидных клеток. Иногда в них трансформируются некоторые эпителиальные клетки. В связи с изменением своего химического состава слизь становится вязкой. Реснитчатый эпителий, который обычно выводит её из лёгких, отслаивается. Обычных способов выведения секрета становится недостаточно. Развивается обструкция дыхательных путей.
Классификация и стадии развития обструктивного бронхита у детей
В отечественной литературе выделяют три формы обструктивного бронхита :
Острый обструктивный бронхит чаще возникает у детей 3-5 лет, хотя может встречаться и в более старшем возрасте. Его развитие связывают с вирусами парагриппа 3-го типа, аденовирусами, вирусами гриппа и атипичными возбудителями. Развивается как постепенно, так и более остро: с повышения температуры тела до 38-39 °С, насморка, заложенности носа и кашля. Постепенно нарастает дыхательная недостаточность с увеличением частотой дыхания до 40-60 раз в минуту. Ребёнку становится тяжелее дышать, поэтому организм подключает к этому процессу мышцы шеи и плеч. Появляются свистящие хрипы на выдохе.
Выдох затруднён и удлинён. При простукивании в проекции лёгких возникает звук, похожий на шум при поколачивании по пустой коробке. На выдохе чаще выслушиваются рассеянные сухие свистящие хрипы, на вдохе — влажные мелкопузырчатые, т. е. эффект «влажного лёгкого» при остром обструктивном бронхите можно не услышать.
Рецидивирующий обструктивный бронхит может возникать с первого года жизни и затем в любом возрасте. Развивается чаще в ответ на длительное нахождение в организме цитомегаловируса, вируса Эпштейна — Барр, вируса герпеса 6-го типа и микоплазмы. Реже он может быть связан с обычными респираторными вирусами. Нередко встречается сразу несколько причинных вирусов, особенно у часто и длительно болеющих детей.
Обструкция бронхов обычно развивается постепенно: на фоне нормальной или субфебрильной температуры (до 38 °С) с небольшой заложенностью носа, насморком и редким покашливанием. Одышка выражена незначительно, частота дыхания редко превышает 40 движений в минуту. Общее состояние ребёнка практически не страдает.
При простукивании отмечается лёгочный звук с лёгким коробочным оттенком. При выслушивании характерны рассеянные сухие свистящие хрипы на фоне подчёркнутого выдоха, влажные хрипы на вдохе необильные или вовсе отсутствуют.
По течению бронхообструктивного синдрома выделяют:
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит может переходить в рецидивирующий и непрерывно рецидивирующий бронхит (не путать с хроническим бронхитом — это совсем другая форма болезни), особенно на фоне постепенно формирующейся вторичной гиперреактивности бронхов. Её развитие нередко связывают с повторным или длительным воздействием различных факторов: пассивным курением, недолеченными инфекциями, переохлаждением или перегреванием, частых контактов с больными ОРВИ и др.
Диагностика обструктивного бронхита у детей
Обследование детей с обструктивным бронхитом проводят педиатр, детский пульмонолог и детский отоларинголог. Диагноз устанавливается на основании истории болезни (анамнеза), объективного осмотра, физикального, лабораторного и инструментального обследования.
Правильный сбор анамнеза имеет большое, иногда решающее значение в диагностике. Он направлен на поиск факторов, которые могли поспособствовать развитию обструктивного бронхита. При опросе врач обращает внимание на следующие детали:
Во время осмотра и физикального исследования наблюдаются:
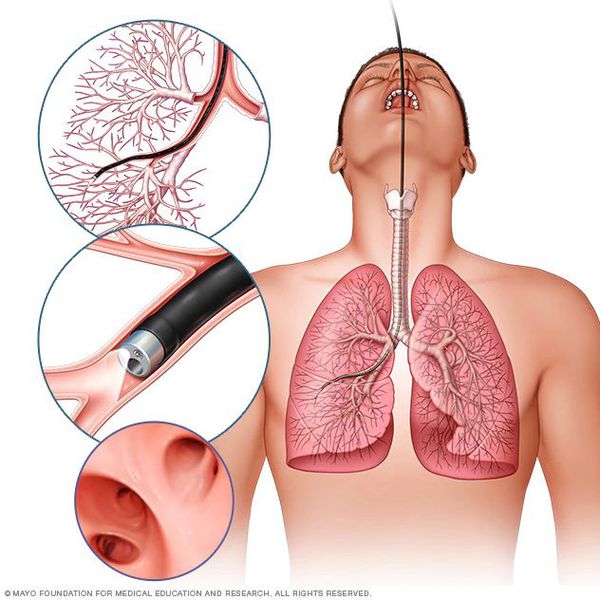
Лабораторные и инструментальные методы исследования включают в себя:
Дифференциальная диагностика
В отдельных случаях обструктивный бронхит у детей может быть проявлением следующих заболеваний:
В связи с этим могут потребоваться дополнительные исследования:
Также бронхоскопия может потребоваться для исследования слизистой бронхов, взятия промывных вод на цитологический и бактериологический анализ.
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии :
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
Прогноз. Профилактика
При своевременно начатом лечении, чётком соблюдении кратности приёма препаратов и ингаляций, регулярном смотре ребёнка лечащим врачом и коррекции лечения прогноз исхода обструктивного бронхита чаще благоприятный. В противном случае острое течение обструктивного бронхита нередко может переходить в рецидивирующее, а в редких ситуациях — и в непрерывно рецидивирующее.
Чтобы избежать повторных эпизодов заболевания, ребёнок должен оставаться на диспансерном учёте у педиатра, детского пульмонолога или аллерголога в течение года. Детям с рецидивом обструктивного бронхита после трёх лет следует сделать кожные пробы с наиболее распространёнными аллергенами. Положительные результаты проб, повторные приступы обструкции, особенно после ОРВИ, говорят о развитии бронхиальной астмы.
Основные меры профилактики направлены на избегание факторов риска и укрепление иммунитета ребёнка. Для этого необходимо:
Подход к ребенку со свистящими хрипами
Бронхиальная обструкция. Общие сведения
PRACTALL. Международные рекомендации по бронхиальной астме у детей
Бронхиальная астма относится к наиболее частым хроническим.
Бронхиальная обструкция может быть как легким, доброкачественным, самостоятельно проходящим состоянием, так и симптомом тяжелых респираторных заболеваний. Роль лечащего врача состоит в том, чтобы попытаться поставить верный диагноз в максимально короткие сроки, потому что от этого зависит тактика лечения и прогнозирование осложнений.
Стартовый подход к ребенку с бронхиальной обструкцией состоит в исключении альтернативных диагнозов, а затем, если складывается подозрение о бронхиальной астме – проведении проб с бронхолитиками.
В данной статье будет рассмотрен диагностический подход к обструктивным хрипам у детей. Обзор причин неастматических хрипов у детей, а также диагностика и лечение бронхиальной астмы будут рассмотрены отдельно. Вирус-индуцированные свистящие хрипы, а также принципы тактики у детей с острой дыхательной недостаточностью также разбираются в других статьях справочника UpToDate
Обструктивные хрипы. Определение и физиология
Вакцинация от пневмококка. Влияние на заболеваемость отитом
Почти полное исчезновение 13 серотипов пневмококка, включ.
Хрипы, вызванные крупнокалиберной или центральной обструкцией дыхательных путей, имеют постоянный акустический характер по всей поверхности легких, но изменяются по громкости в зависимости от расстояния до места обструкции. Такие хрипы называют одноканальными или монофоническими хрипами. Напротив, обструкция мелкокалиберных дыхательных путей имеет изменчивую акустическую картину в разных участках легкого, звуки различаются по качеству и акустическому характеру, и называются многоканальными, или полифоническими.
Некоторые эксперты пытаются различать, помимо прочего, еще и доминирующую частоту или высоту хрипов, предлагая разделять хрипы с частотой выше и ниже 400 Гц. Однако клиническое значение такой классификации, даже если оно существует, пока не определено.
Анамнез
При наличии указаний на обструктивные хрипы в анамнезе крайне важно попросить пациента или родителей описать то, что они чувствуют/слышат. Нередко словом «хрипы» пациенты называют любое необычно шумное дыхание, в том числе храп, сопение носом, собственно обструктивные хрипы, влажные хрипы, или стридор. В случаях, когда жалобы родителей являются единственным указанием на наличие хрипов, а при аускультации они не определяются, важно исследовать функцию внешнего дыхания.
Было проведено несколько исследований, которые сравнивали частоту жалоб родителей на хрипы у детей раннего возраста с ОРВИ, с частотой клинически подтвержденных хрипов у этих детей. Совпадение родительских жалоб и клинической картины составляло менее 50%. 14% родителей использовали термин «хрипы» для описания других шумов, обычно – из верхних дыхательных путей.
Внебольничная пневмония у детей. О выборе антибиотиков
Тем не менее, всегда есть вероятность того, что изначальная причина уже осложнилась вторичным процессом, что делает диагностику на основе характера кашля значительно более сложной (например, механическая обструкция может привести к нарушению клиренса слизи, что приводит к инфекции дыхательных путей и влажному характеру кашля).
Среди детей в возрасте до двух лет частота респираторных заболеваний с обструктивными хрипами составляет около 30% с пиком в возрасте от двух до шести месяцев. Как правило, эти дети имеют классические симптомы катара, переходящие в кашель, свистящие хрипы, иногда – одышку в течение трех-пяти дней; разрешение этих симптомов происходит постепенно и занимает обычно около двух недель. Эти симптомы с переменным успехом реагируют на введение бронходилятаторов и системных глюкокортикоидов и вовсе не реагируют на введение антибиотиков, отхаркивающих или антигистаминных препаратов. У половины таких детей светлые промежутки без симптомов чередуются с рецидивами бронхиальной обструкции на фоне вирусной инфекции.
Критерии для постановки диагноза бронхиальной астмы и начала лечения подробно обсуждаются в отдельной статье и в таблицах 3 и 4.
У ребенка свист при дыхании с кашлем что делать
Атопическое свистящее дыхание — обычное понимание астмы. При рождении функции лёгких нормальны, но рецидивирующее свистящее дыхание развивается при сенсибилизации к аллергенам, повышении содержания IgE в крови и положительной кожной пробе на распространённые аллергены.
У детей с атопическим свистящим дыханием отмечают стойкие симптомы и сниженные функции лёгких в более позднем детском возрасте. Факторами риска развития атопического свистящего дыхания (астмы) считают астму или аллергию в семейном анамнезе, экзему в анамнезе жизни, тогда как воздействие табакокурения или недоношенность не относят к факторам риска.
Патофизиология астмы у детей
Астма вызывает хроническое воспаление дыхательных путей, вовлекая в процесс эозинофилы, лимфоциты, тучные клетки и нейтрофилы. Воспаление вызывает распространённое, но не постоянное препятствие для потока воздуха (обструкцию) за счёт бронхоконстрикции, отёка слизистой оболочки и чрезмерной секреции слизи.
Обструкция зачастую обратима (проходит спонтанно или с помощью лечения) и связана с повышением реактивности дыхательных путей на многообразные раздражители, такие как физическая нагрузка, холодный воздух или контакт с аллергеном.
Пусковые факторы астмы у детей:
— Инфекции верхних дыхательных путей
— Аллергены (например, клещи домашней пыли, пыльца травы, плесень)
— Курение, активное или пассивное
— Холодный воздух
— Физическая нагрузка
— Эмоциональные расстройства или возбуждение
— Химические раздражители (например, краска, бытовые аэрозоли)
Атопия и аллергия. Атопия — врождённая предрасположенность к сенсибилизации аллергенами, она присутствует у 40% детей, большинство из них не имеют клинических симптомов. У детей с атопией повышен риск аллергических заболеваний.
Наличие одного аллергического состояния у ребёнка повышает риск других, например, у половины детей с аллергической астмой на определённой стадии их жизни развивается экзема.
Аллергические нарушения:
• Астма.
• Экзема.
• Аллергический ринит.
• Аллергический конъюнктивит.
• Крапивница или ангионевротический отёк.
• Пищевая или лекарственная аллергия.
Астму следует заподозрить у любого ребёнка более чем с одним эпизодом свистящего дыхания, выявленным при аускультации профессиональным медиком и отдифференцированным от проводных шумов из верхних дыхательных путей (рекомендации по диагностике и лечению астмы, предложенные BTS/SIGN).
Свистящее дыхание — свистящий шум, выслушиваемый в грудной клетке, причём следует учитывать, что восприятие родителями свистящего дыхания отличается от профессионального восприятия. Практически диагноз обычно ставят на основании данных о рецидивирующем свистящем дыхании в анамнезе, с обострениями, спровоцированными вирусными респираторными инфекциями.
Тип астмы определяют путём опроса:
• Как часто появляются симптомы?
• Сколько школьных занятий было пропущено из-за астмы?
• Влияют ли на астму занятия спортом и общая физическая активность?
• Как часто из-за астмы нарушается сон?
• Насколько тяжёлые симптомы возникают в промежутке между обострениями?
При обследовании между приступами грудная клетка в норме. При длительно существующей астме возможны вздутие грудной клетки, генерализованные многозвучные свистящие хрипы на выдохе и удлинённый выдох. Начало заболевания в грудном возрасте может привести к формированию гаррисоновой борозды.
Следует попытаться найти признаки экземы, также нужно осмотреть слизистую оболочку носа на наличие аллергического ринита. Развитие детей происходит нормально, за исключением очень тяжёлой астмы. Наличие влажного кашля или выделение мокроты, пальцы в виде «барабанных палочек» или плохое физическое развитие наводят на мысль о более тяжёлом состоянии, таком как MB или бронхоэктазы.
Исследования детей с астмой
Обычно диагноз ясен из анамнеза и в исследованиях нет необходимости. Кожные тесты на наиболее распространённые аллергены часто оказывают помощь в диагностике атопии, а также для определения аллергенов, способных действовать как пусковые факторы.
Рентгенограмма грудной клетки обычно бывает нормальной, но она помогает исключить другие заболевания. Если диагноз неясен, может помочь запись ПСВ. Для большинства детей старше 5 лет можно использовать пикфлоуметр. Астма вызывает повышение изменчивости ПСВ как в течение дня (утренняя ПСВ обычно ниже вечерней), так и день ото дня (изменение ПСВ в течение недели).
Также можно оценить реакцию на бронходилататоры, когда ПСВ повышается более чем на 10% после ингаляции бронходилататора. Зачастую наиболее полезным исследованием бывает оценка реакции на лечение.
Исследование грудной клетки при астме:
• Имеется ли вздутие
• Гаррисонова борозда
• Свистящие хрипы
Есть ли другие аллергические расстройства?
• Аллергический ринит
• Экзема и др.
Есть ли следующие симптомы:
• Мокрота
• Пальцы в виде «барабанных палочек»
• Нарушения роста
Если есть, следует искать другие причины
Наблюдать за следующими показателями:
• Дневник с записью ПСВ
• Тяжесть и частота симптомов
• Переносимость физической нагрузки
• Интересуйтесь жизнью ребёнка, нет ли пропусков школьных занятий
• Нарушен ли сон?
• Проконтролируйте, подходят ли назначенные предотвращающие и облегчающие препараты
• Методика использования ингалятора
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
У ребенка свист при дыхании с кашлем что делать
Вы привели ребёнка с сильным кашлем на обследование и педиатр вас удивляет: у него в груди «свист». Конечно, беспокойства не избежать, а тем более вопросов.
Опасен ли «свист» в груди?
Эта проблема может встречаться у маленьких детей. Тончайшие ветви бронхов – бронхиол – у детей очень нежные и узкие. Слизистая легко воспаляется, образуя секрет, который трудно отходит из-за дополнительного спазма. Это состояние называется бронхиолитом. Ребёнок плохо откашливает секрет, на помощь приходят дыхательные мышцы, и родитель замечают затрудненное и учащенное дыхание, в верхней части живота и над грудиной.
Наиболее частые причины – вирусы. Лечение – ингаляции с лекарством, которое расширяет бронхи и способствует выведению секрета. Приступы лёгкой и средней степени тяжести успешно лечатся в домашних условиях под руководством педиатра. В тяжёлых случаях показана госпитализация в стационар, где круглосуточно наблюдают за состоянием ребенка и проводят необходимую терапию.
Говорит ли «свист» о развитии астмы?
Нет, у многих детей эта проблема возникает без развития астмы. Диагноз: «Бронхиальная астма» устанавливается после наблюдения детского пульмонолога и специальных респираторных обследований – спирометрии, пульсовой осциллометрии. Учитывается количество перенесенных ребенком бронхитов и бронхиолитов, их тяжесть, в какой период они появляются, в каком возрасте начались, есть ли другие аллергические заболевания, наследственность, а также реакция на лечение, необходимость госпитализации и т. д.
Виноват грязный воздух?
Мелкие частицы пыли раздражают слизистую дыхательной системы, но не являются главным виновником «свиста» в грудной клетке. В России около 10-15% детей страдают бронхиальной астмой, а в скандинавских странах с более чистым воздухом – 30%. Важны наследственность, атопический рельеф (атопический дерматит, аллергический ринит, пищевая аллергия и др.). У детей, проживающих в сельской местности, вероятность заражения бактериями, паразитами и другими микроорганизмами выше, вероятность развития астмы ниже. Их иммунная система «обучена» и работает в правильном направлении, а не против их собственного тела. Все чаще пропагандируется «гигиеническая» гипотеза, как одна из причин астмы. Когда ребёнок растёт в слишком чистой стерильной среде, иммунная система не сталкивается с «раздражителями» и не учится на них реагировать.
Астма – это пожизненный диагноз?
В 75% случаев приступы не тяжёлые, и при длительном лечении исчезают к 7-8 годам. В других случаях астма длится всю жизнь с обострением в период полового созревания. Чтобы этого не случилось, лечение должно быть назначено детским пульмонологом. И строго соблюдаться родителями.
Шаг за шагом: Как лечить острую астму и свистящие хрипы у детей на первичной медико-санитарной помощи
ШАГ 1: ОПРЕДЕЛИТЕ ОСОБЕННОСТИ ОСТРОГО ПРИСТУПА
Международные руководящие принципы определяют приступ астмы как «острое или подострое ухудшение симптомов и функции легких от обычного состояния пациента или, в некоторых случаях, первоначального проявления астмы». Термин «обострение» часто используется в научной литературе, но пациенты и врачи могут использовать такие слова, как «атака», «эпизод» или «вспышка». Термин «атака» используется в руководстве по астме от Британского торакального общества и Шотландской сети межвузовских рекомендаций (BTS/SIGN).
Определение диагноза, когда ребенок испытывает острую астму, может быть сложной задачей. Манифестация сильно варьирует в зависимости от возраста ребенка. У детей в возрасте от пяти лет и ниже часто встречается рецидивирующее свистящее дыхание, вызванное вирусными инфекциями верхних дыхательных путей. В таких случаях трудно решить, является ли это ранним проявлением астмы. Детям старшего возраста, по-прежнему нельзя поставить устойчивый диагноз астмы. Поэтому мы используем термин «свистящее дыхание/приступ астмы», чтобы указать, что у ребенка может не быть окончательного диагноза астмы.
Раннее распознавание
Большинство приступов свистящего дыхания/астмы развивается в течение одного-двух дней. Это означает, что при раннем распознавании приступа есть возможность начать раннее лечение и при необходимости срочно обратиться в больницу, что может помочь предотвратить прогрессирование приступа. Дети с низкой насыщенностью кислородом (до 92%) или с другими особенностями тяжелого или угрожающего жизни приступа нуждаются в срочном направлении в больницу на скорой помощи; см. шаг 2 для более подробной информации.
Дети старше пяти лет
Старшие дети и подростки поступают с аналогичными взрослым пациентам признаками астмы. Симптомы и признаки включают:
Дети от одного до пяти лет:
Младенцы и дети дошкольного возраста часто поступают в более непонятными симптомами, чем дети старшего возраста, а родители/опекуны сообщают о симптомах, связанных с инфекциями верхних дыхательных путей, такими как насморк, кашель и шумное дыхание, прежде чем они заметят какое-либо свистящее дыхание. Кроме того, то, что понимают родители под «свистящим дыханием», часто отличается от того, что понимают под этим термином врачи. Родители часто используют термин «свистящее дыхание» для любого шума, поступающего из дыхательных путей. Поэтому важно рассмотреть возможные дифференциальные диагнозы, особенно в этой возрастной группе (см. раздел «Изучение» ниже).
Ранние симптомы приступов свистящего дыхания/астмы у детей дошкольного возраста могут включать:
Многие дети дошкольного возраста не имеют анамнеза предыдущих приступов астмы/свистящего дыхания. Даже если у детей были предыдущие приступы свистящего дыхания, вызванные инфекцией верхних дыхательных путей, у большинства из них будет мало или вообще нет респираторных симптомов, таких как свистящее дыхание или одышка, между приступами. Эти интервальные симптомы становятся более частыми по мере взросления детей.
Дети до года
Вам следует подумать о том, чтобы направить детей с острым свистящим дыханием, которые в возрасте до одного года находятся в больнице, если у них есть признаки респираторного дистресса, включая низкую сатурацию (до 92%), повышенную работу дыхания или снижение питания. Значительная часть детей в возрасте до одного года будет иметь бронхиолит и нуждается только в осмотре в больнице, если у них есть признаки респираторного дистресса. После осмотра в больнице, лечение детей с острым свистящим дыханием должно проходить под первоначальным руководством консультанта по неотложной медицине, при необходимости надо обсуждать лечение с общим педиатрическим консультантом.
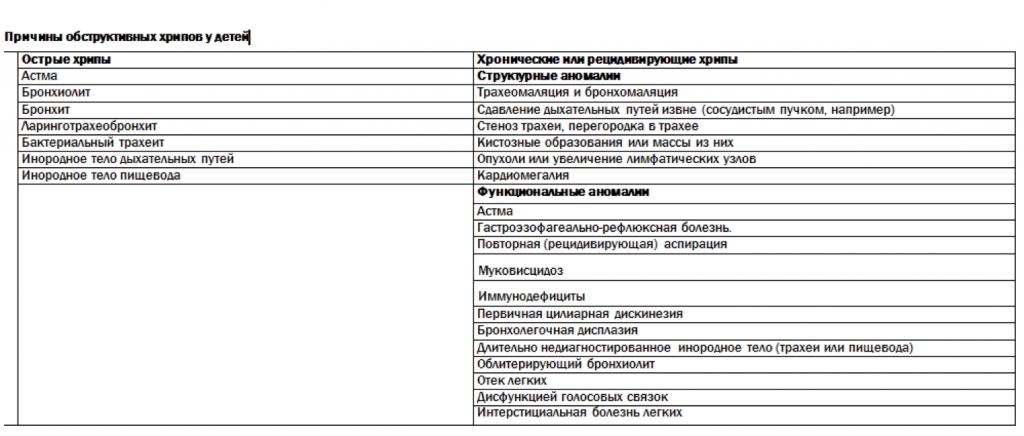
Дифференциальная диагностика
Возраст ребенка в сочетании с подробным анамнезом от родителей обычно помогает исключить другие причины острого респираторного дистресса.
Вот некоторые важные дифференциальные диагнозы для рассмотрения. Следует иметь в виду, что астма/острое свистящее дыхание могут сосуществовать с рядом диагнозов:
ШАГ 2: ОЦЕНИТЕ СЕРЬЕЗНОСТЬ ПРИСТУПА
Как только ребенок идентифицирован как имеющий острый приступ свистящего дыхания/астмы, следующим важным шагом будет точная оценка тяжести приступа. Это будет способствовать начальному лечению, последующему управлению и планированию выписки (из больницы). Острый приступ может быть легким, умеренным, тяжелым или опасным для жизни по тяжести.
Клинические признаки могут плохо коррелировать с серьезностью обструкции дыхательных путей, у некоторых дети с тяжелым приступом может быть сложно определить дистресс. Время и интенсивность свистящего дыхания не являются хорошими показателями тяжести. Двухтональные свистящие хрипы (как на вдохе, так и на выдохе) или менее выраженнее свистящие хрипы, с тихой грудной клеткой, могут указывать на прогрессию обструкции дыхательных путей. Тихая грудная клетка является признаком приступа, угрожающего жизни. Все дети с особенностями тяжелой или угрожающей жизни атаки должны быть госпитализированы неотложно.
Более надежными факторами для оценки тяжести приступа свистящего дыхания/астмы являются:
Любой из этих параметров, взятый отдельно, не является конкретным или надежным при оценке тяжести острого приступа; однако в сочетании они дают ценные рекомендации при оценке тяжести.
Таблица 1 основана на нескольких ключевых рекомендациях и показывает, как параметры могут быть использованы для оценки тяжести острого приступа свистящего дыхания/астмы. Детям любой из этих категорий может потребоваться направление в больницу, если они плохо реагируют на первоначальное лечение.
Если у ребенка есть признаки и симптомы разных категорий, лечите в соответствии с наиболее серьезными особенностями.
Таблица 1. Оценка тяжести острых приступов свистящего дыхания/астмы у детей в возрасте 12 месяцев и старше. Основано на руководствах BTS/SIGN, руководство глобальной инициативы по борьбе с астмой (GINA), и руководства Королевской детской больницы Мельбурн по острой астме.
| Тяжесть | Mаркеры тяжести |
|---|---|
| Легкая | Нормальное психическое состояние (нет возбуждения или тревоги)Возможность говорить нормальноПредпочитает сидеть, а не лежатьСкрытая или не увеличенная работа дыхания (без вовлечения дополнительных мышц и без признаков рецессии грудной стенки)Сатурация кислорода (SpO 2 ) ≥92% |
| Умеренная | Нормальное психическое состояние (нет возбуждения или тревоги)Некоторое ограничение способности говоритьПредпочитает сидеть, а не лежатьНекоторая повышенная работа дыхания (вовлечение вспомогательных мышц и/или рецессии грудной клетки)SpO 2 ≥92%Частота пульса:≤140/мин у детей от одного до пяти лет≤125/мин у детей старше пяти летЧастота дыхания:≤40/мин у детей от одного до пяти лет≤30/мин у детей старше пяти летПиковой експираторный поток (ПЕП) ≥50% личного или лучшего прогноза (у детей старше пяти лет, которые могут закончить тест правильно) |
| Тяжелая | SpO 2 ниже 92% плюс что нибудь из следующего: Ажитация и/или дистрессУмеренная – отмеченное увеличение работы дыхания (вовлечение вспомогательных мышц и/или рецессии грудной клетки)Отмеченное ограничение способности говорить: не может завершить предложения на одном дыхании, слишком запыхается, чтобы говорить или естьСидит сгорбившись впередЧастота пульса:Выше 140/мин у детей в возрасте от одного до пяти летВыше 125/мин у детей старше пяти летЧастота дыхания:Выше 40/мин у детей в возрасте от одного до пяти летВыше 30/мин у детей старше пяти летПЕП от 33 до 50% личного наилучшего или прогнозируемого |
| Жизнеугрожающая/критичная | Любой один из следующих у ребенка с тяжелой астмой: Спутанность сознания и/или сонливостьМаксимальная работа дыхания (вовлечение вспомогательных мышц и/или рецессии грудной стенки)ПЕП менее 33% лучших или прогнозируемых значенийИстощениеНевозможно говоритьБеззвучная грудная клетка (при наличии плохого входа воздуха свистящее дыхание может отсутствовать)ЦианозПлохое дыхательное усилиеГипотония |
Вы всегда должны измерять насыщение кислородом с помощью пульсоксиметра. Уровень менее 92% на воздухе после назначения коротко действующего β2-агонистического лечения выделяет группу детей с более тяжелой астмой, нуждающихся в срочном обращении в больницу. Поэтому жизненно важно, чтобы в вашей семейной практике был пульсоксиметр, подходящий для детей/младенцев.
Пиковый экспираторный поток (ПЕП) можно использовать в качестве дополнительного объективного теста для оценки тяжести острого приступа свистящего дыхания/астмы у детей старше пяти лет, которые могут правильно выполнить тест. ПЕП менее 50% от прогнозируемого значения или наилучшего предыдущего значения, при плохом улучшении после первоначального лечения может прогнозировать более продолжительный приступ. Дети в возрасте до пяти лет, как правило, не могут надежно выполнять маневр пикового потока.
Оценка одышки у детей
У достаточно взрослых, чтобы говорить, детей выявите неспособность сказать предложения на одном дыхании. У детей, которые еще не могут говорить, прерывание крика для дыхания или неспособность завершить кормление, указывает на одышку.
У детей дошкольного возраста, особенно у детей в возрасте до двух лет, часто бывает трудно оценить степень одышки, и основными симптомами могут быть возбуждение и стресс. В этой ситуации вам, возможно, придется полагаться на другие параметры, такие как пульсоксиметрия.
Выявление детей с высоким риском более тяжелого приступа
При оценке острого свистящего дыхания у ребенка всегда проверяйте их прошлый анамнез респираторных заболеваний; в частности, есть ли какая-либо предыстория свистящих приступов или симптомов свистящего дыхания между приступами?
Анамнез одного или нескольких тяжелых приступов идентифицирует когорту пациентов, которая подвержена риску подобных тяжелых событий в будущем, даже если во время первоначальной оценки их маркеры тяжести были мягкими. Прием в больницу и потребность в внутривенных препаратах для лечения астмы означают серьезный приступ. Дети с прошлым анамнезом поступления в отделение интенсивной терапии с острыми свистящими эпизодами с поддержкой или без вентиляционной поддержки были идентифицированы как те, кто подвергается особому риску развития дальнейших угрожающих жизни приступов свистящего приступа.
Вы должны учитывать прошлый анамнез тяжелых и/или угрожающих жизни приступов при оценке соответствующего планирования лечения и выписки, и это не должно зависеть от тяжести при текущей оценке. У вас должен быть низкий порог для направления на вторичный уход для дальнейшего обзора и наблюдения для этих пациентов.
ШАГ 3: РАССМОТРИТЕ СРОЧНОЕ НАПРАВЛЕНИЕ В БОЛЬНИЦУ; ДАЙТЕ КИСЛОРОД, Β2-АГОНИСТ КОРОТКОГО ДЕЙСТВИЯ И СТЕРОИДЫ
Ключевыми видами лечения при первоначальном лечении острой астмы/свистящего дыхания на первичной медико-санитарной помощи являются:
Тем не менее, не каждый ребенок будет нуждаться во всех этих методах лечения, и лечение необходимо отрегулировать в соответствии с тяжестью приступа и ответом на лечение.
Следующие группы детей нуждаются в срочной передаче в больницу в машине скорой помощи:
У детей с анамнезом астмы, у которых уже есть индивидуальный план действий по астме (PААP), многие родители/воспитатели начинают лечение астмы дома. Это необходимо учитывать при принятии решения о лечении и оценке реакции в хирургии или в больнице.
Дети с более мягкими приступами обычно могут лечиться в условиях первичной медико-санитарной помощи, в зависимости от ресурсов и опыта.
Кислород
Ингаляция β2-агонистов короткого действия
Пероральные кортикостероиды
Таблица 2. Дозы перорального преднизолона.
| Возраст ребенка | Доза преднизолона |
|---|---|
| Младше двух лет | 10 мг |
| От двух до пяти лет | 20 мг |
| Старше пяти лет | от 30 мг до 40 мг |
КАК ДОСТАВИТЬ Β2-АГОНИСТ С ИСПОЛЬЗОВАНИЕМ СПЕЙСЕРА
Лицевой маской
Использование мундштука (без маски для лица)
ЛЕЧЕНИЕ ЛЕГКОГО ИЛИ УМЕРЕННОГО ПРИСТУПА
Дети с более мягкими приступами обычно могут лечиться в условиях первичной медико-санитарной помощи с помощью pMDI и спейсера, пока они не будут достаточно стабилизированы, в зависимости от ресурсов и опыта.
Начните первоначальное лечение и оцените ответ.
ШАГ 4: ОТРЕГУЛИРУЙТЕ ЛЕЧЕНИЕ В ЗАВИСИМОСТИ ОТ ТЯЖЕСТИ ПРИСТУПА И РЕАКЦИИ НА ПЕРВОНАЧАЛЬНОЕ ЛЕЧЕНИЕ
Мониторинг после первичного лечения
После первоначального лечения детей с легким/умеренным приступом вам необходимо следить за ними в течение одного-двух часов. За это время вам нужно следить за:
У детей старше пяти лет, привыкших к проведению теста, пиковый выдох может дать дополнительные объективные доказательства реакции на лечение и возвращения к стабильности.
Вы также должны иметь более низкий порог для направления в больницу, если:
Срочное лечение во время ожидания передачи
Дети, которые плохо реагировали на первоначальное лечение или у которых насыщение кислород менее 92%, или у которых есть другие особенности тяжелого или угрожающего жизни приступа, входят в группу высокого риска и должны быть перевезены в больницу скорой помощью. Ожидая передачи, выполните следующие действия:
Таблица 3. Краткое изложение начального лечения острых приступов свистящих хрипов/астмы в первичной медико-санитарной помощи.
ШАГ 5: ОБЕСПЕЧЬТЕ РЕБЕНКА И ЕГО СЕМЬЮ ДОСТАТОЧНОЙ ИНФОРМАЦИЕЙ И ДАЙТЕ ЛЕКАРСТВА, ПРЕЖДЕ ЧЕМ ОНИ ОТПРАВЯТСЯ ДОМОЙ.
Если возможно, старайтесь не отправлять детей домой поздним вечером, так как симптомы часто бывают хуже ночью.
У детей примерно 80% приступов вызваны вирусными инфекциями верхних дыхательных путей («простуда»), особенно риновирусами. В настоящее время бактериальные инфекции не считаются важным триггером. Большинство детей не нуждаются в антибиотике или не получат его. Руководства BTS/SIGN утверждают, что рутинное назначение антибиотиков не показано детям с острой астмой.
Время для разрешения симптомов зависит от характера триггера и степени тяжести приступа, но, вероятно, это займет несколько дней. Пероральные стероиды, если они предписаны, должны быть продолжены до тех пор, пока симптомы не будут устранены: обычно от трех до пяти дней. Клиницист должен рассмотреть ответ в течение этого периода, если потребуется более длительный курс.
Хорошей практикой будет продолжение любого профилактического лечения астмы во время острого приступа. Исключением будут бронходилататоры длительного действия: их следует прекратить, пока ребенок принимает частые высокие дозы бронходилататоров с коротким действием.
Если ребенок отправляется домой, вам следует организовать надзор за ним в течение 48 часов от приступа.
Вы также должны убедиться, что у родителей/опекунов есть персональный план действий по астме (РААР) для их ребенка. PAAP должен включать информацию о том, как лечить текущий приступ, и что делать, если симптомы ухудшаются. Также полезно дать родителям советы о том, как отменить экстренное лечение, применяемое при приступе астмы (см. также шаг 7).
Наконец, вы должны сообщить родителям/опекунам о соответствующей рекомендации по перестраховке, как распознавать и реагировать на продолжающиеся симптомы.
Консультации по вопросам социальной защиты для семей
ШАГ 6: ОБЕСПЕЧЬТЕ ОБУЧЕНИЕ ПО САМОЛЕЧЕНИЮ И РАЗРАБОТАЙТЕ ИНДИВИДУАЛЬНЫЙ ПЛАН ДЕЙСТВИЙ ПО АСТМЕ
Имеются убедительные доказательства того, что PAAP( Personalised asthma action plans — с анг. Индивидуальные планы действий по лечению астмы) улучшает лечение астмы. Большинство детей по Национальному обзору смертей от астмы никогда не получали PAAP. PAAP должен всегда включать рекомендации об лечении острых приступов, а также подробные сведения о лечении текущим средством для предотвращения, если таковые предусмотрены, и план распознанных триггеров пациента. Данные свидетельствуют о том, что РААР, основанный на симптомах, превосходят РААР, основанный на пиковом потоке, для предотвращения острых ситуаций.
Изучение: что должно быть в индивидуальном плане действий по астме (PAAP)?
PAAP должен включать информацию о:
Борьбе с приступами
Лечение астмы между приступами
Любой приступ астмы является значительным и тревожным событием, которого семьи хотели бы избежать. Тем не менее, приступ содержит «бучающий момент», когда внимание каждого сосредоточено на астме. Было показано, что предоставление письменного РААР в рамках экстренного посещения при астме сокращает использование медицинских ресурсов в чрезвычайных ситуациях, включая посещение отделения неотложной помощи и госпитализацию, а также улучшение маркеров контроля астмы.
Доказательства предполагают, что приступы астмы могут развиваться по-разному у разных детей, но что характер развития, как правило, согласуется с конкретным ребенком. Поскольку большинство астматических приступов развиваются в течение одного-двух дней, выявление ранних предупреждающих признаков может позволить родителям предвидеть приступ и начать раннее лечение. Это означает, что детали того, как развивался недавний приступ, что заметили родители и как они отреагировали, можно использовать в качестве шаблона для планирования того, что должно быть сделано в любом следующем приступе, и важно делиться с коллегами по вопросам первичной и вторичной помощи.
Семьи также должны знать о мерах по обеспечению безопасности (см. шаг 5). В некоторых случаях может быть полезно репетировать то, что они должны сказать, если они звонят в службы экстренной помощи, или помочь им составить контрольный список.
В случае, если семьям необходимо позвонить к семейному врачу, убедитесь, что они знают, что они четко сообщают вашим регистраторам, что, по их мнению, у ребенка приступ астмы, и что им необходимо срочное обследование у врача или обученной медсестры по астме.