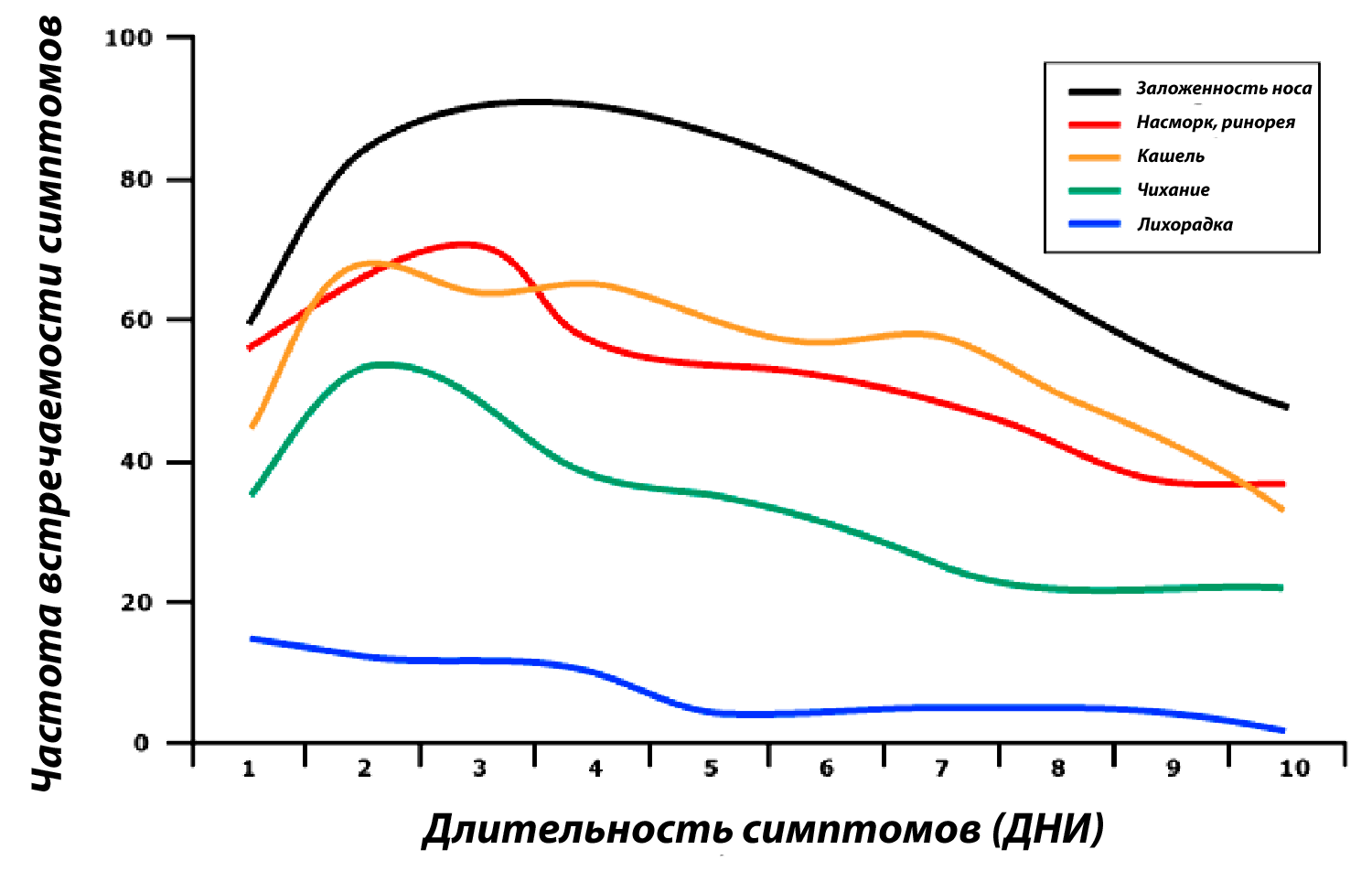
У ребенка поднялась высокая температура без признаков простуды что такое
Вопросы и ответы — Температура у ребенка
В 2015 году в серии клинические рекомендации Союза педиатров России, вышел сборник «Лихорадящий ребёнок. Протоколы диагностики и лечения.» В нем пересмотрены некоторые моменты относительно действий врачей и родителей при повышении температуры у детей при различных заболеваниях. В этой статье я постарался собрать ответы на наиболее часто задаваемые родителями вопросы с учетом современных рекомендаций и практического опыта.
Какая температура является поводом для паники?
Вот чего не нужно, так это паники. По современным данным, лишь температура свыше 40 градусов может нанести вред детям с хроническими заболеваниями.
Изначально здоровые дети переносят высокую температуру без последствий для здоровья. Здоровый ребенок просто не способен нагреть сам себя до опасных цифр. Но, его так нагреть можно извне, неправильными действиями. Например, при обычной лихорадке укрыть одеялом, при температуре воздуха в комнате выше 22°С. Но это уже не лихорадка, а именно гипертермия, состояние при котором нужно вызывать скорую помощь. Основное отличие – не помогают жаропонижающие и обтирания.
Но ведь высокая температура говорит об опасной болезни?
Как раз у детей вовсе не цифры градусника указывают на опасность. Опасна не температура, а болезнь, ее вызвавшая. Высокая температура может быть и при неосложненной ОРВИ, которая пройдет за 2-3 дня. Или при безопасной детской инфекции – внезапная экзантема, ее еще называют: розеола, трехдневная лихорадка, температура нередко 40-41°С. А при опасной болезни менингит, часто может не превышать 39,5. Есть и опасные заболевания, сопровождающиеся температурой. Вот что требует вызова скорой помощи:
А как же судороги?
Наблюдаются примерно у четырёх детей из ста и не зависят напрямую от высоты подъема температуры. Кроме того, не являются опасными для здоровья, хотя, несомненно, очень пугают родителей. Помощь при возникновении фебрильных судорог заключается в повороте головы набок и обеспечении доступа свежего воздуха. Все необходимые препараты вводятся врачом «скорой», которую необходимо вызвать и встретить другому взрослому.
И что, совсем ничего опасного в высокой температуре нет?
Есть, это обезвоживание – потеря жидкости из-за испарения с дыханием и потом. При лихорадке ребенка сложно уговорить пить, но именно в этот момент это ему необходимо.
А холодные руки и ноги?
Чаще всего это кратковременное явление, не требующее вмешательства врача и не представляющее угрозы здоровью.
На сколько нужно сбивать температуру?
На 1-1,5 градуса достаточно, ибо только с помощью повышения температуры организм ребёнка борется с инфекцией.
При каких значениях градусника давать жаропонижающие?
Привожу общие рекомендации, нужно советоваться с врачом, который лечит вашего конкретного ребенка.
Только ли эти цифры являются основанием?
Нет. Цифры на градуснике не имеют значения для начала приема жаропонижающего, если ребёнок:
Какие лекарства использовать?
Только на основе ибупрофена и парацетамола, названия действующего вещества всегда указаны на упаковке под торговой маркой жаропонижающего.
Почему они не помогают?
Какую дозу надо дать?
Самым популярным жаропонижающим на основе ибупрофена является «Нурофен для детей» в виде сиропа. Нужно вес ребёнка в килограммах разделить пополам. Например, если вес 10 кг, то 10:2 = 5 мл детского Нурофена и следует ему дать. Такую дозу можно повторить не раньше, чем пройдёт 8 часов.
Самым удачным по форме выпуска жаропонижающим является «Эффералган» сироп для детей с действующим веществом парацетамол. Его мерная ложка позволяет набирать дозу лекарства сразу на вес, не вычисляя ее в мг.
Все остальные препараты «Панадол», «Калпол», «Парацетамол» сироп и т.п. требуют математических действий, умножения веса на 0,6. Например, если ребёнок весит 10 кг, то 10*0,6=6 мл «Панадола» следует дать. Такую дозу можно повторить через 6 часов.
Можно ли их чередовать?
Можно, но между приёмами парацетамола и ибупрофена должно проходить не менее 2 часов. Если их принять вместе, то есть опасность повреждения почек.
Почему нельзя другие лекарства от температуры?
Медицинские исследования не выявили реальной пользы от других лекарств, зато определили вред каждого:
Сколько нужно пить жидкости, чтобы снижалась температура?
На каждый килограмм веса ребенку в час надо выпивать 4 мл. То есть, если ребёнок весит 10 кг, то каждый час он должен выпивать не менее 10*4=40 мл.
Можно ли обтирать?
Можно, после приема жаропонижающего средства обтереть водой с температурой на 1-2 градуса ниже, чем температура тела ребенка. То есть, если у него 40 °С, то температура воды должна быть 38-39°С. Обтирать нужно все горячие на ощупь участки кожи, оставляя мокрыми до высыхания. После чего снова измерить температуру. Снижения на 1-1,5 градуса достаточно для прекращения процедуры.
Что же делать с холодными руками и ногами?
Их нужно аккуратно согреть, мягко растирая до легкого покраснения кожи, для чего использовать шерсть, махровое полотенце или просто свои ладони.
Сколько ждать эффекта от жаропонижающего и обтирания?
Два часа. Если температура не снизилась, то следует дать второе жаропонижающее, продолжить обтирания и выпаивание ещё 2 часа. Если температура не снизилась и/или ещё повысилась, то вызвать «скорую».
Чем может помочь «скорая»?
Оценить состояние ребенка, определить, нужна ли в этом случае госпитализация. Оказать помощь путём инъекционного введения лекарств и врачебных методов снижения температуры у ребёнка. Именно при лихорадке, реально она нужна в очень небольшом проценте случаев, неэффективности жаропонижающих, связанных с гипертермией – состоянием, осложняющим лихорадку, когда ребёнок не способен отдать тепло тела.
Как правильно измерять температуру?
Измерение температуры подмышкой ртутным стеклянным термометром у детей уже признано наименее предпочтительным из-за опасности его разбить. На смену ему пришли электронные и инфракрасные термометры. Мало кто знает, но для получения результата, сравнимого с ртутным термометром, электронный должен находиться подмышкой то же самое время. То есть, 5 минут, если ребенок находился при комнатной температуре. И 10 минут, если находился до измерения при более низкой температуре.
Почему электронные градусники показывают температуру ниже?
Причины резные: неплотное прижатие, измерение меньше 5 минут, пот, спазм сосудов кожи, разряд батарейки, отсутствие заводской установки на измерение температуры кожи. Можно использовать эти термометры с учетом поправки. Для этого взрослый, без повышенной температуры, ставит под одну подмышку электронный, а под другую – ртутный. Измеряет 5 минут и сравнивает. Например, получили 35.6 и 36.6 соответственно. При последующих измерениях электронным будете прибавлять 1 градус.
Какой термометр лучше?
Температуру равную подмышечной имеет область виска. Для ее измерения используют инфракрасные термометры. Это самый оптимальный метод для родителей на сегодня. Для правильного применения нужно гораздо меньше тонкостей: вытереть пот с виска, убрать волосы, держать на правильном расстоянии (указано в инструкции), вовремя менять батарейку, произвести настройку на измерение температуры височной области (тоже написано в инструкции). Использование других термометров: в соске, ушных, полосок для лба – чревато ошибками измерения в сторону занижения или ложного повышения.
Как часто измерять температуру?
Ребенку с лихорадкой необходим контроль температуры:
Ребенку с нормальной температурой, но имеющему острое заболевание – каждые 12 часов, вечером измерить. Здоровому ребенку с риском острого заболевания по контакту или повышения температуры на прививку, по состоянию, для контроля измерить раз в сутки, вечером. Здоровым детям без риска болезни – не нужно.
Температура у детей без симптомов
Если у ребенка температура без симптомов?
Большинство родителей сразу подозревают, что если у ребенка высокая температура без симптомов, которая возникла внезапно, то у него тяжелое и опасное заболевание. Обычно волнение начинается уже при температуре 37, при температуре 38 без симптомов у ребенка волнение резко возрастает, а при температуре 39 у ребенка без симптомов может начаться буквально паника. Родители не учитывают, что такие внезапные скачки могут быть характерны в возрасте активного роста детей по некоторым, в общем-то, не опасным причинам, связанным в основном с незрелостью температурной регуляции организма детей. И поэтому, и часто обоснованно, вызывают врача на дом по причине: высокая температура у ребенка есть, а других симптомов — нет.
Ситуации с повышенной или высокой температурой у ребенка без симптомов (видимых признаков) заболеваний можно разделить на 2 весьма условные группы:
Бессимптомные, но понятные, скачки температуры
Родителям часто не известно, что у ребенка развитие механизмов регуляции теплоотдачи отстает от развития механизмов регуляции теплопродукции. Достаточно полное развитие обоих механизмов завершается к возрасту 7-8 лет. У ребенка до 1 года фактически формируются механизмы теплоотдачи только через поверхностные кровяные сосуды, а механизмы теплоотдачи через потоотделение формируются позднее. Это запаздывание (гистерезис) формирования механизмов теплоотдачи приводит к тому, что многие воздействия на организм ребенка приводят к высокой температуре у ребенка без других симптомов, поскольку теплопродукция не компенсируется теплоотдачей.
Перегрев тела ребенка. Родители излишне укутали ребенка или ребенок долго находился под воздействием теплого воздуха в жару, то есть фактически родители искусственно снизили теплоотдачу или повысили теплоприток. Если при этом он теряет много жидкости, происходит обезвоживание организма, и естественный результат — высокая температура без симптомов у ребенка или температура 39 у ребенка без симптомов (что может свидетельствовать о тепловом ударе). Поэтому необходимо одевать ребенка в соответствии с погодными условиями, в жару давать ему больше питья, и не оставлять его длительно на прямом солнечном облучении. Для маленьких детей есть и другие причины перегрева и нарушения теплового баланса, например, излишняя физическая нагрузка и чрезмерная усталость.
Травмы у детей. Даже незначительные повреждения кожных покровов и слизистых оболочек могут вызывать цепочку иммунных реакций организма, одним из проявлений которых (посредством особых частиц — пирогенов) является температура у ребенка без симптомов.
Психоэмоциональные причины. У детей еще слабая, не стабилизированная психика. Поэтому на фоне истерических реакций или длительного плача, громких посторонних звуков, других факторов, раздражающих нервную систему, возможно повышение температуры без явных симптомов. Поэтому важным является постоянный контроль психоэмоциональных нагрузок на ребенка.
Аллергические реакции. Условно можно отнести к этой категории, поскольку могут наблюдаться и внешние симптомы, например, кожные высыпания. Но некоторые типы аллергии с возрастом ослабевают и исчезают, но могут появляться и новые.
Реакция на вакцинацию (прививку). Повышенная температура тела, даже температура 38 без симптомов у ребенка, считается нормальной реакцией организма на прививку, а в случае использования живых вакцин может держаться до 3-х суток. Но она не должна превышать 38,5 град.
Прорезывание зубов. Механизм повышения температуры при прорезывании зубов у детей — это весьма спорный вопрос. Большинство детских стоматологов считает, что процесс прорезывания зубов несколько ослабляет иммунитет ребенка и он просто более подвержен в этот период инфекционным заболеваниям со всеми последствиями.
Транзиторная (физиологическая) лихорадка. Температура 38 без симптомов у ребенка может наблюдаться у новорожденных детей в первые дни жизни. Организм новорожденного имеет крайне несовершенные механизмы терморегуляции, его кожа богата капиллярами, но организм беден потовыми железами, относительно перенасыщен солями, может испытывать обезвоживание. Поэтому он очень «резко» реагирует на любые изменения внешней температуры, как в сторону повышения собственной температуры, так и в сторону понижения температуры тела. Но потом, как правило, в течение нескольких часов или дней, устанавливается стабильная и нормальная температура.
Длительная температура у ребенка без симптомов или периодические скачки температуры
Длительная температура у ребенка без симптомов или периодические скачки температуры могут свидетельствовать о том, что у ребенка есть опасное заболевание или непроявляемый с самого начала воспалительный процесс. Особенно опасно, если у ребенка температура 40 без симптомов, причем наблюдается периодически.
В детской медицинской практике встречаются так называемые лихорадочные состояния неизвестного происхождения, когда температура бывает около 38, а сопутствующих симптомов не наблюдается. У детей такое необъяснимое длительное явление варьирует от возраста к возрасту (более 5-6 дней подряд у младенцев и 10-15 дней у детей старшего возраста). Иногда наблюдаются некие периоды скачков температуры. И это не позволяет врачу быстро поставить диагноз заболевания, требует от него исключительной внимательности и компетентности, и в таких случаях не обойтись от обращения в специализированный детский медицинский центр.
Для того чтобы установить причину длительной температуры у ребенка без симптомов, необходимо провести тщательный сбор анамнестических (общих и видимых) сведений и провести разнообразные клинические исследования.
Анализ общих сведений. Прежде всего, проводится первичный анализ следующих данных:
Клинические и лабораторные исследования при длительной температуре у ребенка. Необходимо поставить на контроль следующие параметры:
Дополнительно могут потребоваться: УЗИ различных органов, КТ тазовой области, рентгенограмма носоглотки, пазух носа, анализ мочевых катехоламинов (при подозрении на нейробластому), ионограммы и осмолярность крови и мочи (в случае подозрения на несахарный диабет), эхокардиография (в случае подозрения на эндокардит), обследование глазного дна, биопсии лимфоузлов, эндоскопическое исследование желудочно-кишечного тракта и другие исследования.
Только при наличии достоверных и доскональных данных можно установить правильный источник бессимптомной температуры у ребенка.
Наиболее вероятные и частые причины длительной температуры у ребенка без симптомов
На основании проведенных многочисленных клинических исследований было установлено, что наиболее частыми причинами длительной температуры у детей без видимых симптомов являются следующие.
Скрытые инфекционные заболевания. Диагностируют в 50-60% таких случаев. Это — острый пиелонефрит, пневмококковый отит, скрытая бактериальная пневмония, специфические вирусные инфекции. Другие причины: аденоидит, гайморит, легочные инфекции (пневмонии, вызванные микоплазмой), инфекции мочевыводящих путей, инфекции центральной нервной системы (в частности, менингит), остеомиелит, почечный абсцесс (осложненный пиелонефритом), туберкулез легких, тиф и паратиф (если ребенок был в эндемичных районах), бруцеллез (вызванный употреблением в пищу инфицированных продуктов животного происхождения — молока, сливок, сыров), гепатиты, токсоплазмоз, малярии.
Врожденные заболевания. Среди них — пороки сердца. При наличии врожденных пороков сердца у маленьких детей могут происходить скачки температуры, причем иногда их ошибочно связывают только с переменой климата, обстановки или с перенесенными стрессовым ситуациями.
Нарушения, заболевания нервной системы. Сбой в нервных центрах организма, в том числе расстройства центральной нервной системы, приводит к проблемам с терморегуляцией. Типичные случаи — последствия черепно-мозговых травм, травм при родах. Внешние симптомы при увеличении температуры тела проявляются только в виде увеличения сердечных сокращений и частоты дыхания.
Другие патологии. Такие опасные заболевания как лейкоз, анемии, диабет, нарушения эндокринного баланса, онкологические патологии и другие также могут быть причиной бессимптомного увеличения температуры.
Советы родителям
Высокая температура у ребенка без других симптомов, особенно если она периодически повторяется или ее нельзя объяснить разумными причинами, может быть признаком опасной детской патологии. Даже если родителям удается сбить температуру жаропонижающими или другими средствами, они не должны на этом успокаиваться. Ребенка следует незамедлительно показать детскому врачу, который может назначить исследования и анализы, необходимые для выявления причин и источников этого явления. Это позволит поставить правильный диагноз и начать, при необходимости, дальнейшее лечение.
Температура у детей без признаков простуды
Фебрильные судороги. Нужен ли контроль температуры
Василилий Юрьевич Ноговицын о фебрильных судорогах и их проф.
Почти у каждого ребенка в какой-то момент времени обнаруживается повышенная температура тела. В некоторых случаях повышение температуры тела у ребенка не будет сопровождаться признаками простуды или ОРВИ.
ВАЖНО: мы предполагаем, что прежде, чем прочитать эту статью, Вы уже ознакомились с другими материалами на данную тему:
Прежде всего напомним:
Ребенок с высокой температурой (ректальная температура выше 38 градусов), не достигший возраста 90 дней (трех месяцев), должен быть осмотрен врачом ВНЕ ЗАВИСИМОСТИ ОТ ПРИЧИН, ВЫЗВАВШИХ ЛИХОРАДКУ.
Признаки повышенной температуры у детей:
К СВЕДЕНИЮ: в довакцинальную эпоху повышение температуры тела выше 39 градусов по Цельсию являлась признаком бактериальной инфекции. Однако, после ввода в практику массовой вакцинации связь между температурой и характером инфекции изменилась. Таким образом, на сегодняшний день, уровень температуры не является признаком, позволяющим отличить бактериальную инфекцию от иных причин повышения температуры.
Повышенная температура тела у ребенка и признаки требующие немедленного обращения к врачу.
Причины пневмонии у детей
Причины пневмонии у детей. От пневмококка до редких вирусов
Другие показания для обращению к врачу
Обратитесь к врачу, если в результате наблюдения за ребенком Вы отмечаете:
Причины повышения температуры тела у детей без признаков простуды
Переохлаждение и простуда (ОРВИ). Есть ли взаимосвязь
Правы ли были наши мамы и бабушки, когда в детстве закрывали.
Другие причины повышения температуры тела у детей без признаков простуды:
Временное повышение температуры у ребенка – стоит ли беспокоится?
В связи с этим, всегда необходимо оценивать степень повышения температуры. Беспокойство должно возникать, когда у ребёнка наблюдается высокая температура. Обычно о высокой температуре говорят тогда, когда её показатели превышают 38С. Многие родители, увидев на градуснике такие показатели, хватаются за препараты, чтобы сбить температуру, хотя это достаточно спорный вопрос. Температура 38С, в определённой мере не является показателем для назначения жаропонижающих средств. Многие педиатры считают, что сбивать температуру нужно при её повышении выше 38С.
Вместе с тем, временное повышение температуры у ребёнка без симптомов, может быть первым признаком достаточно серьёзных заболеваний. Одной из частых причин повешения температуры может быть врожденный порок сердца, при котором возникают периодические скачки температуры, которые в большей части связаны со сменами климата или стрессами. Транзиторное температурные реакции могут возникать у малышей с ранимой психикой. У них на фоне крика, неблагоприятных факторов, громких звуков и других раздражителей происходит повышение температуры. Одной из частых причин частых лихорадок у детей является склонность к аллергии. Однако, аллергические реакции у детей могут выражаться не только в приступах астмы, кожных сыпях и чихании. У некоторых детей после контакта с аллергенами наблюдается повышение температуры.
Повышения температуры у ребенка без симптомов может быть после вакцинации. Это нормальный иммунный процесс. Нередко это наблюдается в первый год жизни ребенка, когда прививки носят регулярный и частый характер. Иногда после прививок – особенно живыми вакцинами или АКДС может повыситься температура тела, и ребенок может лихорадить 2-3 дня, не более. Но при этом температура не должна быть более 38 °С.
Еще одной причиной лихорадок без других проявлений являются заболевания нервной системы. В этих случаях происходит сбой системы терморегуляции. Такая нейрогенная гипертермия бывает у детей с перинатальными энцефалопатиями, асфиксией в родах, микроцефалией, черепно-мозговыми травмами.
Таким образом, если поднялась температура, то необходимо оценить её показатели, посмотреть, нет ли привходящих факторов для её повышения, установить динамическое наблюдение за состоянием ребёнка и температурными показателями. Однако, если есть хоть малейшее сомнение в том, что подъём температуры может быть обусловлен серьёзной причиной, лучше обратиться к врачу.
Лихорадка без видимого очага инфекции
Опубликовано в журнале:
«Практика педиатра», октябрь 2008, с. 5-11
В.К. Таточенко, М.Д. Бакрадзе, ГУ Научный центр здоровья детей РАМН
Практически каждый ребенок раннего возраста обращается к педиатру по поводу острого заболевания, сопровождающегося высокой температурой. При этом у каждого пятого из них при осмотре не выявляются другие симптомы или признаки, позволяющие диагностировать конкретное заболевание [1].
Такая ситуация требует от педиатра принятия решения в отношении тактики ведения больного: высокая температура может указывать на начало тяжелого заболевания, требующего энергичного лечения и госпитализации, или же повышение температуры – это начало нетяжелой вирусной инфекции, не требующей серьезного вмешательства.
ТЕРМИНОЛОГИЯ
В современной педиатрии лихорадка без других симптомов рассматривается в качестве отдельной диагностической категории. При этом имеется в виду именно острое заболевание с фебрильной температурой, в начале которого отсутствуют катаральные явления и другие симптомы, которые указывали бы на поражение того или иного органа или на очаг инфекции. Подразумевается также, что у ребенка отсутствуют общие признаки неотложного токсического или септического заболевания: резкое нарушение общего состояния, нарушение сознания, сонливость (сон длиннее обычного или в необычное время), раздражительность (крик даже при прикосновении), периферический цианоз, гипо- или гипервентиляция, диспноэ, отказ от питья.
Международными критериями лихорадки без видимого очага инфекции (ЛБОИ) являются: температура выше 39,0 °С у ребенка в возрасте от 3 месяцев до 3 лет (и температура выше 38,0 °С у ребенка 0–2 месяцев) при отсутствии в момент осмотра токсических или септических симптомов очень тяжелого заболевания.
Смысл выделения детей группы ЛБОИ заключается в том, что в нее наряду с неопасными для жизни инфекциями входят случаи скрытой (оккультной) бактериемии. В начальной фазе бактериемия проявляет себя лишь высокой температурой; без лечения она часто ведет к развитию тяжелой бактериальной инфекции (ТБИ) – пневмонии, менингита, остеомиелита, сепсиса, не дающих вначале типичной клинической симптоматики; при этом есть реальная возможность назначить антибиотик, предотвратив ее прогрессирование.
Возбудителем оккультной бактериемии в 80% случаев является пневмококк, реже – H. influenzae типа b, менингококки, сальмонеллы. У детей 0–2 месяцев преобладает кишечная палочка, клебсиеллы, стрептококки группы В, энтеробактерии, энтерококки. Частота оккультной бактериемии у детей 3–36 месяцев с ЛБОИ составляет 3–8%, при температуре выше 40,0 °С – 11,6% [2, 3]. У детей 0–3 месяцев с ЛБОИ вероятность бактериемии или тяжелой бактериальной инфекции составляет 5,4–22% [4, 5].
ТБИ развивается не во всех случаях оккультной бактериемии, ее частота варьирует в зависимости от возбудителя. Менингит встречается в 3–6% случаев пневмококковой бактериемии, с менингококковой – в 25%, с гемофилюсной – в 7–60% случаев [6, 7]. Инфекция мочевых путей выявляется у 6–8% детей с бактериемией, у девочек – до 16% [8]. Сальмонеллезная бактериемия (при адекватном лечении) крайне редко дает локальные очаги [9].
Целью лечения детей с ЛБОИ является предотвращение развития ТБИ, что может быть достигнуто, например, введением цефтриаксона (50 мг/кг в/м) [10]. Оральные антибиотики снижают частоту развития пневмонии, но не менингита [11].
ДИАГНОСТИКА
Квалификация больного ребенка, как имеющего ЛБОИ, зависит от диагностических возможностей медицинского учреждения, куда он обратился. При отсутствии возможностей лабораторного и инструментального обследования – например, на вызове – в эту группу попадут дети с острым средним отитом, не проявляющим себя болями в ухе, «немая» бактериальная пневмония без признаков ОРВИ, а также инфекция мочевых путей, протекающая без дизурических симптомов. Поэтому, прежде чем ставить диагноз ЛБОИ, важно провести отоскопию, сделать рентгенограмму грудной клетки и провести анализ мочи. При отрицательных данных этих исследований диагноз ЛБОИ вполне оправдан, он требует, как правило, дальнейшей расшифровки. Наши данные показывают, что из числа детей с лихорадкой без другой симптоматики, направленных в диагностическое отделение НИИ педиатрии ГУ НЦЗД РАМН, при первом осмотре отит выявлялся в 17% случаев, пневмония – в 6%, инфекция мочевых путей – в 18% случаев, тогда как почти у 60% больных эти исследования результатов не дали.
Дальнейшее наблюдение за больными с ЛБОИ показало, что она состоит из двух подгрупп: подгруппы больных с вирусными инфекциями (герпетической 6-го типа, парвовирусной В19 и энтеровирусных инфекций), начальными признаками которых является высокая температура с появлением сыпи на 3–5-й дни болезни (применение антибиотиков в этой подгруппе не влияет на течение болезни); во вторую подгруппу входят дети с оккультной бактериемией, своевременное выявление которых позволяет провести антибактериальное лечение, дающее быстрое (в 1–2 дня) снижение температуры.
Клинические проявления скрытой бактериемии мало отличаются от проявлений вирусных инфекций: ни степень нарушения общего состояния, ни высота температуры больших различий не имеет, хотя температура выше 40,0 °С повышает риск бактериемии. Такой симптом, как отсутствие реакции температуры на антипиретики, также не позволяет надежно предсказать бактериемию, хотя и может указывать на ее повышенную вероятность.
Тем не менее дети с бактериемией чаще производят «токсическое впечатление»: у них чаще наблюдается полный отказ от еды, более выражены вялость, бледность или гиперемия кожи, с ними трудно установить визуальный контакт при осмотре. Характерно, что у детей, производящих более «здоровое» впечатление (при отсутствии четких лабораторных данных за бактериальную инфекцию), даже в возрасте до 2 месяцев, бактериемия встречается менее чем в 1% случаев [12].
Лабораторные показатели. Отсутствие четких клинических признаков скрытой бактериемии заставляет полагаться на лабораторные показатели. Наиболее чувствительным тестом является нейтрофильный лейкоцитоз > 15•10 9 /л или, при меньшем числе лейкоцитов, – абсолютное число нейтрофилов > 10•10 9 /л, или палочкоядерных форм > 1,5•10 9 /л. У детей с лихорадкой более 3–4 дней следует учитывать цифры СОЭ выше 30–40 мм/ч. У детей с такими показателями риск бактериемии достигает 15–20%, что оправдывает назначение антибактериального лечения. Менее пригоден признак повышения доли нейтрофилов выше 60% [13–15]. Следует помнить, однако, что отсутствие лейкоцитоза не исключает бактериемию, поскольку каждый пятый ребенок с бактериемией имеет лейкоцитоз ниже 15•10 9 /л [16].
Посев крови для выявления бактериемии доступен лишь в стационаре, но для получения результатов требуется не менее суток, так что его влияние на выбор лечебной тактики невелико.
Напротив, с учетом высокой частоты инфекции мочевых путей посевы мочи крайне желательны, тем более что результаты клинического анализа мочи нередко бывают отрицательными.
Более информативен уровень С-реактивного белка (СРБ) – 79% детей с бактериемией имеют цифры выше 70 мг/л, тогда как при вирусных инфекциях только 9% [17]. И этот показатель имеет ограничения, поскольку в 1–2-й день инфекции СРБ может еще оставаться ниже этого уровня. Надо сказать, что повышение уровня СРБ обычно сопровождает нейтрофильный лейкоцитоз и лишь у немногих детей СРБ бывает повышенным при отсутствии лейкоцитоза.
Еще более надежный показатель – прокальцитонин, его уровень повышается в ранние сроки бактериальной инфекции, так что цифры выше 2 нг/мл, как правило, говорят в пользу бактериального процесса. В отличие от СРБ, уровень прокальцитонина редко повышается при вирусных инфекциях даже в случаях, сопровождающихся лейкоцитозом 15–20•10 9 /л, что нередко наблюдается, например, при аденовирусной инфекции.
Оценку информативности этих маркеров мы провели в группе из 108 детей с ЛБОИ, у которых были исключены отит, пневмония и инфекция мочевых путей. Ретроспективно у 68 детей была диагностирована вирусная инфекция, которая проявила себя позже развитием стоматита у 16 детей с первичной инфекцией вирусом простого герпеса, папулезной сыпью (на 4–5-й день болезни) у 20 детей с внезапной экзантемой, сыпью на 3–4-й день у 26 детей с ЕСНО-экзантемой и характерной сыпью на 3–4-й дни у 6 детей с парвовирусной B19 инфекцией. В этой группе все три маркера бактериальной инфекции были отрицательными у 56 детей (уровень лейкоцитоза менее 15•10 9 /л, СРБ – ниже 30 мг/л и прокальцитонина – ниже 0,5 нг/мл), что позволило не назначать антибиотик, несмотря на продолжающуюся лихорадку. У всех 56 больных наблюдалось гладкое течение болезни, так что они обошлись без единой смены назначения.
У 12 детей из этой подгруппы маркеры бактериального воспаления были положительными (лейкоцитоз 15–19•10 9 /л у 4 детей, у 2 – нейтрофилез выше 10•10 9 /л, у 2 пациентов число палочкоядерных нейтрофилов > 1,5•10 9 /л, у 8-ми – СРБ 60–80 мг/л), и им была начата антибактериальная терапия (у части этих детей тест с прокальцитонином был отрицательным, но это не было принято во внимание, так как оценка этого теста нами еще не была завершена). Лечение, как правило, не влияло на уровень температуры, и оно было отменено через 1–2 дня по получении данных о наличии вирусной инфекции (появление стоматита, сыпи, лабораторных данных о наличии вирусов).
У 40 детей маркеры бактериального воспаления были положительными: у 28 детей лейкоцитоз превышал 15–19•10 9 /л, у 8 – имел место нейтрофилез выше 10•10 9 /л, у 3 – СОЭ превышала 45 мм/ч. Уровень СРБ превышал 70 мг/л у всех обследованных, в том числе у 4 с отсутствием лейкоцитоза и нейтрофилеза. У 24 детей был определен уровень прокальцитонина, оказавшийся у 8 ребят выше 10 нг/мл и у 14 детей – в пределах 2–5 мг. Введение антибиотика (цефтриаксон – 29 детям, амоксициллин/клавуланат – 11) дало быстрый эффект с падением температуры в течение 24–36 часов у 36 детей и через 36–72 часа – у 4 (у 3 – после добавления аминогликозида), что подтвердило бактериемический характер инфекции.
Таким образом, используя только отрицательные данные гематологических признаков и уровня СРБ, правильный диагноз вирусной инфекции мы смогли поставить 56 из 68 детей, что дает показатель их специфичности порядка 82%. Добавление теста на прокальцитонин повышает этот показатель.
ТЕРАПИЯ
Существуют две диаметральные точки зрения на лечение детей с ЛБОИ: «назначать антибиотики всем детям с ЛБОИ» и «наблюдать и лечить лишь при появлении симптомов бактериального заболевания» [18]. Последняя точка зрения становится популярной в странах, где проводится массовая вакцинация против пневмококковой и гемофилюсной инфекции типа b.
Ни та, ни другая концепции не представляются приемлемыми. Действительно, первая из них приведет к тому, что антибиотики получат все лихорадящие дети, хотя доля бактериальных лихорадок существенно ниже половины. С другой стороны, оставлять без лечения всех детей до появления симптомов менингита или пневмонии значит заведомо увеличить риск неблагоприятных исходов этих заболеваний.
На основании собственных и литературных данных мы придерживаемся следующих рекомендаций по ведению детей с ЛБОИ:
Препарат выбора у детей с подозрением на бактериемию – цефтриаксон (50 мг/кг/сут внутримышечно или внутривенно), применение оральных препаратов ненадежно. Эффективен и амоксициллин/клавуланат внутривенно – 80 мг/кг/сут. У детей в возрасте 0–2 месяца цефалоспорин комбинируют с ампициллином (200 мг/кг/сут) с учетом возможности инфекции листериями и энтерококком, устойчивыми к цефалоспоринам. При получении данных посева крови или мочи следует проверить адекватность выбранного стартового антибиотика.
Эффект лечения детей с бактериемией обычно яркий – падение температуры ниже 38,0 °С в течение 12 часов и ее нормализация через 24–36 часов; такой эффект имеет диагностическое значение при отсутствии данных посева крови.
ПРОФИЛАКТИКА
Вакцинация против гриппа, сокращая заболеваемость, сокращает и частоту ЛБОИ. Массовая вакцинация против H. influenzae типа b в тех странах, где она проводится, снизила частоту бактериемии среди лихорадящих детей до уровня менее 2% [15], а пневмококковая вакцинация в США снизила частоту пневмококковой бактериемии на 84% и всех случаев бактериемии у детей 0–4 лет – на 69% [19]. Вакцинация сделала бактериемию настолько редкой, что целесообразность проведения посевов крови у детей с ЛБОИ ставится под сомнение, так как положительные результаты они дают лишь в десятых процента случаев.
Приводим ряд клинических наблюдений, иллюстрирующих статью.
Наблюдение 1
Больная Н., 1 год, поступила в отделение диагностики и восстановительного лечения ГУ НЦЗД РАМН с жалобами на лихорадку без катаральных явлений. Больна вторые сутки, температура 39,5 °С. Анамнез жизни без особенностей, прививки по возрасту.
При поступлении: состояние ребенка средней тяжести, выражены симптомы интоксикации, вялая, капризная, пьет мало, резко снижен аппетит, в контакт не входит. При осмотре катаральных явлений нет, зев не гиперемирован, носовое дыхание свободное, одышки нет, в легких дыхание проводится с двух сторон. Со стороны ЦНС – очаговой и менингиальной симптоматики нет. Анализ мочи нормальный, рентгенография грудной клетки, отоскопия патологии не выявили. Люмбальная пункция не проведена ввиду отсутствия менингиальных явлений.
Дальнейшую тактику решили данные анализа крови и острофазных белков; нейтрофильный (с/я – 70%, п/я – 4%) лейкоцитоз – 25,1•10 9 /л при СОЭ – 15 мм/ч, СРБ – 174 мг/л (при норме – до 20 мг/л), уровень прокальцитонина – 5 нг/мл (при норме менее 0,5 нг/мл) позволили заподозрить бактериемию без видимого очага бактериальной инфекции и назначить антибактериальное лечение – внутривенно цефтриаксон из расчета 60 мг/кг/сут. После первого введения цефтриаксона температура снизилась ниже 38,0 °С к концу первых суток и нормализовалась на следующий день, одновременно с нормализацией числа лейкоцитов. Всего было проведено 5 введений цефтриаксона. Девочка была выписана домой в удовлетворительном состоянии.
В данном случае, несмотря на отрицательный посев крови и мочи, диагноз бактериемии подтвердился быстрой реакцией на антибактериальное лечение.
Наблюдение 2
Больная Л., 2 года 4 месяца, поступила в клинику в первые сутки заболевания с жалобами на повышение температуры до 40,0 °С, без катаральных явлений, резкое снижение аппетита, за сутки выпила всего 250 мл жидкости. Ранний анамнез не отягощен. При осмотре обнаружилось состояние средней тяжести за счет лихорадки, интоксикации (мало пьет, не ест), девочка капризная, но активная. Кожные покровы чистые, зев умеренно гиперемирован, носовое дыхание свободное, ЧД – 38, в легких дыхание проводится с двух сторон, хрипов нет, живот мягкий, безболезненный, печень, селезенка не увеличены. Очаговой и менингиальной симптоматики нет. Физиологические отправления в норме, ото- и риноскопия без патологии, рентгенография грудной клетки без инфильтративных изменений.
И у этого ребенка тактика лечения определялась выраженными изменениями лабораторных показателей: лейкоцитоз – 40,5•10 9 /л при 89% нейтрофилов, СРБ – 80 мг/л, прокальцитонин – более 10 нг/мл. Был введен внутримышечно цефтриаксон (80 мг/кг/сут), после чего температура снизилась ниже 38,0 °С, однако на следующее утро появились отек левой глазной щели, отек левой щеки, указывающие на наличие острого гнойного синусита (диагноз был подтвержден компьютерной томографией придаточных пазух носа). К терапии был добавлен нетилмицин 7 мг/кг/сут. В течение следующих суток температура снизилась до нормальных цифр, отек лица исчез, появился аппетит, число лейкоцитов упало до 12•10 9 /л. Девочка выписана домой в удовлетворительном состоянии на 6-й день болезни.
У этой пациентки в отсутствие видимого бактериального очага диагноз бактериального процесса был поставлен также по данным лабораторных анализов, и он подтвердился в дальнейшем, несмотря на отрицательные результаты микробиологических исследований крови. И хотя начатое лечение не полностью подавило развитие воспалительных изменений в пазухах носа, оно оказало четкий положительный эффект, выразившийся в снижении температуры и улучшении состояния ребенка.
Наблюдение 3
Ребенок С., 1 год, поступил с жалобами на гектическую лихорадку до 40,0 °С, без катаральных явлений в течение последних 10 дней. Получал симптоматическую терапию и жаропонижающие. За неделю до болезни выписан из больницы, где перенес ОКИ. Анамнез жизни без особенностей, прививки сделаны по возрасту. В клинике при осмотре: кожные покровы и слизистые чистые, дыхание через нос свободное, в легких хрипов нет, одышки нет. Тоны сердца не изменены, ритмичные, ЧСС – 120 в минуту. Живот мягкий, безболезненный, печень, селезенка не увеличены. Менингиальной и очаговой симптоматики нет. Отоскопия, рентгенограмма грудной клетки, УЗИ органов брюшной полости и сердца – без патологии.
В связи с отсутствием очага инфекции и длительностью лихорадки («лихорадка неясного происхождения») помимо стандартных исследований были взяты биохимические, ревматологические и вирусологические (включая серологию на вирус Эпштейна-Барра) пробы. Однако нарастание лейкоцитоза с 16•10 9 /л на 7-й день лихорадки до 26,1•10 9 /л при 4% п/я и 64% с/я нейтрофилов и СОЭ – 22 мм/ч на 10-й день, при уровне СРБ – 107 мг/л, поставили вопрос о возможности скрытой бактериемии, несмотря на нормальный уровень прокальцитонина (0,5 нг/мл).
С учетом этого (в ожидании результатов остальных анализов) ребенку внутривенно был введен амоксициллин/клавуланат в дозе 250 мг/кг. Пациент был отпущен домой с периферическим венозным катетером с рекомендацией продолжить лечение в течение 48 часов. Уже через 6 часов после первой инфузии отмечалась нормализация температуры. Поскольку продолжить внутривенное введение препарата не удалось по техническим причинам, введение амоксициллина/клавуланата продолжили внутрь в дозе 600 мг/кг/сут; на его фоне температура оставалась стойко нормальной. Мальчик стал есть, анализ крови нормализовался на 3-й день. Антибактериальную терапию продолжили до 10 суток. Быстрый эффект лечения позволил подтвердить предполагавшийся диагноз скрытой (оккультной) бактериемии.
Взятые на высоте заболевания анализы не давали основания для альтернативного диагноза; напротив, в пользу диагноза бактериемии говорили высокий уровень фибриногена – 8,08 г/л (при норме 1,72–4,00 г/л), РФМК – 280 мкг/мл (30–40 мкг/мл) и D-димера – 399 нг/мл (255 нг/мл).
Наблюдение 4
Ребенок С., 3 года 10 месяцев, поступил в клинику с жалобами на повышенную температуру (до 39,9 °С) в течение 5 суток без признаков катара или других проявлений. Ранний анамнез без особенностей. Рос и развивался соответственно возрасту.
При поступлении состояние расценено как среднетяжелое за счет лихорадки, ребенок отказывался от еды. Объективно кроме лихорадки и незначительного покраснения в горле других признаков, указывающих на очаг инфекции, не было. В общем анализе мочи – без изменений, рентгенография грудной клетки – без инфильтративных изменений, отоскопия в норме.
Общий анализ крови: лейкоциты – 12,6•10 9 /л, п/я – 4%, с/я – 63,7%, лимф. – 30%, мон. – 6%; гемоглобин – 117 г/л; эритроциты – 4,3•10 9 ; тромбоциты – 376 000; СОЭ – 4 мм/ч, также не давал оснований говорить о бактериальном процессе, однако высокий уровень С-реактивного белка – 68,4 мг/л – послужил основанием для введения внутримышечно дозы цефтриаксона (60 мг/кг). Однако на фоне этой терапии лихорадка сохранялась, а через сутки на нижней губе появилась герпетическая везикула, диагноз первичной герпесвирусной инфекции был подтвержден в РНИФ на ВПГ. Антибиотик больше не вводили, ребенку был назначен ацикловир и местная противовирусная терапия. При выписке – состояние удовлетворительное.
В данном случае в решении вопроса об антибактериальной терапии не были учтены рекомендации по оценке уровня лейкоцитоза, а также не был принят во внимание низкий уровень прокальцитонина – менее 0,5 нг/л (исследование этого индикатора только начиналось). Как указано выше, уровень СРБ – 70 мг/л встречается и у 10% детей с вирусной инфекцией, что и имело место в данном наблюдении.
Наблюдение 5
Ребенок А., 3 месяца, поступил в клинику с жалобами на повышенную температуру (39,0 °С) в течение суток. Ранний анамнез без особенностей.
При осмотре состояние расценивалось как среднетяжелое за счет лихорадки и незначительной интоксикации (капризен, аппетит снижен, но пьет охотно). Объективно: катаральных явлений нет, зев не гиперемирован, дыхание через нос свободное, в легких хрипов нет, кровообращение удовлетворительное, гепатоспленомегалии нет. Менингиальной и очаговой симптоматики нет. Физиологические отправления в норме. Общий анализ мочи, отоскопия – без патологии.
У ребенка был выявлен нейтрофильный (п/я – 3%, с/я – 78 %) лейкоцитоз – 15•10 9 /л, СОЭ – 2 мм/ч, в связи с чем, несмотря на низкий уровень С-реактивного белка – 6 мг/л, ему была введена внутривенно доза амоксициллина/клавуланата (45 мг/кг/сут) до получения микробиологических анализов.
В мазке из зева патогенная флора выявлена не была, посев мочи – отрицательный, но в РНИФ были обнаружены антигены вируса Коксаки А, что, вместе с нетяжелым состоянием ребенка, несмотря на сохранение фебрильной лихорадки, позволило прекратить введение антибиотика со второго дня. Через четверо суток от начала болезни у ребенка на коже лица и туловища появилась мелкая пятнисто-папулезная сыпь с одновременным снижением температуры тела, что подтвердило диагноз энтеровирусной инфекции.
В данном наблюдении лейкоцитоз и нейтрофилез явились основанием для введения антибиотика; низкий уровень СРБ во внимание принят не был, так как этот показатель повышается позже. Правильный диагноз позволили поставить нетяжелое состояние ребенка и анализ на энтеровирусы.
Наблюдение 6
Список использованной литературы находится в редакции.
Сведения об авторах:
Владимир Кириллович Таточенко, главный научный сотрудник НИИ педиатрии ГУ НЦЗД РАМН, заслуженный деятель науки РФ, профессор, д-р мед. наук
Майя Джамаловна Бакрадзе, руководитель отделения диагностики и восстановительного лечения НИИ педиатрии ГУ НЦЗД РАМН, канд. мед. наук