У ребенка две селезенки что делать
У ребенка две селезенки что делать
Острые заболевания селезенки в большинстве случаев являются не первичными, а вторичными ее поражениями. Это объясняется большой ролью селезенки как депо и фильтра крови, места образования антител и ее участием в обновлении эритроцитов (их гемолизе — эритролизе, эритрофагии и эритропоэзе).
Распознавание патофизиологических процессов имеет особое значение при определении показаний к операции и решении срока производства вмешательства. Практически различают три основные группы в соответствии с ведущими симптомами: увеличением ее, влиянием на кроветворную систему и воздействием на давление в системе воротной вены.
Селезенка становится доступной пальпации согласно данным авторов, при троекратном увеличении ее объема.
При дифференцировании увеличенной селезенки от опухоли левой почки следует отметить два отличия: 1) увеличенная селезенка продолжается и уходит под левую реберную дугу, что редко отмечается при опухоли почки; 2) увеличенная селезенка прилегает к передней брюшной стенке в отличие от опухолей почек и забрюшинного пространства. При последних между опухолью п передней брюшной стенкой проникают петли кишечника, наполненные газом, что можно выявить при перкуссии и пальпации.
Рентгенологическое исследование с дачей контрастного вещества при большой опухоли выявляет перемещение желудка вправо, тонкого кишечника и поперечноободочной кишки направо и вниз (каудально).
Дополнительную ясность вносят производимые по показаниям пункция грудины, биопсия увеличенных лимфатических узлов, спленопортография.
Селезенка бывает увеличенной при опухолях ее: лимфангиоме, гемангиоме, кистах, редко вследствие метастазов опухолей. Увеличение селезенки наступает при ряде инфекционных заболеваний. Описаны единичные наблюдения абсцесса селезенки. При инфекционном мононуклеозе увеличение ее может сохраняться длительное время после болезни. Селезенка увеличена при малярии и других: заболеваниях, вызванных плазмодиями. Острые формы милиарного туберкулеза, особенно у детей грудного возраста, также сопровождаются увеличением селезенки. В первые два месяца жизни селезенка увеличена только при врожденном эритробластозе, сепсисе и врожденном сифилисе.
Дифференцировать позволяют симптомы основного заболевания. Оперативное вмешательство в этих случаях не показано.
Увеличением селезенки сопровождаются некоторые ретикулоэндотелиозы.
Лейкемические формы проявляются как истинный моноцитарный (гистиоцитарный) лейкоз. Острые формы ретикулеза не отличаются от острых форм других лейкозов (И. Л. Фаерман).
Нелейкемические формы делят на два вида, при которых клетки ретикулоэндотелия поглощают продукты обмена веществ, особенна липоидного, и на бластоматозные ретикулоэндотелиозы (И. А. Кассирский). К числу последних относят лимфогранулематоз. Отмечена спленомегалическая форма его с локализацией главным образом в селезенке.
Церазиновый ретикулоэндотелиоз тоже сопровождается увеличением селезенки. Это так называемая болезнь Гоше (Gaucher, 1882).
Описана липоидно-клеточная спленомегалия (болезнь Пика-Нимана), при которой нарушен липоидный обмен. Поражаются и увеличиваются печень и селезенка. При распространенном ретикулоксанто-матозе (болезнь Хан да — Христиана — Шюллера) в основном страдают кости, но селезенка тоже увеличена.
Удаление селезенки при данных заболеваниях не приносит пользы. При ряде болезней крови и кроветворных органов селезенка тоже заметно увеличена.
К числу таких заболеваний относится врожденная так называемая семейная гемолитическая анемия (сфероцитарная анемия). При этом заболевании характерна триада симптомов: анемия, желтуха и увеличение селезенки. Заболевание протекает хронически, периоды длительного благополучия чередуются с кризами, т. е. гемолитическими приступами, во время которых появляются боли в животе, бледность, желтуха, повышается температура, отмечается общая слабость.
Нарушение кроветворения проявляется тяжелыми изменениями эритроцитов: их форма необычная, шарообразная (сфероцитоз), размеры нередко уменьшены (микросфероцитоз), осмотическая резистентность понижена (гемолиз наступает при 0,5—0,7% растворе поваренной соли вместо 0,46% в норме), продолжительность их жизни укорочена до 14—20 суток вместо 120 суток в норме. В периферической крови появляются ретикулоциты. Лейкоциты и тромбоциты остаются неизмененными.
Удаление селезенки показано при средних и тяжелых формах.
При всех приобретенных гемолитических анемиях, сопровождающихся желтухой, увеличение селезенки наблюдается параллельно со степенью гемолиза в результате повышенного разрушения эритроцитов и возникновения очагов экстрамедуллярного кроветворения (Л. Саломонсен). Показания к удалению селезенки зависят от характера и течения заболевания. Их определяет гематолог.
— Вернуться в оглавление раздела «Хирургия»
Увеличение селезенки: чем оно опасно
Нормальный размер селезенки у взрослых:
Симптомы
Увеличившись, этот орган может достигать даже 500 граммов, сдавливая соседние органы и являясь причиной проявления болей. Так как селезенка расположена рядом с желудком, то одним из симптомов ее аномально большого размера служит чувство тяжести в желудке после еды, появляющееся даже в том случае, если съедено очень мало. Иногда фиксируются боли в животе или сзади с левой стороны, это, скорее всего, означает, что какие-то части селезенки разрушаются из-за недостаточного поступления в них крови.
Последствия
Если говорить о том, чем опасно увеличение селезенки для организма человека в целом, в первую очередь важно отметить, что нарушаются процессы кроветворения в организме. Увеличенный орган получает возможность «захватывать» большее, чем обычно, количество кровяных клеток. Казалось бы, это хорошо, селезенка лучше очистит кровь от больных клеток. Но, к сожалению, это не совсем так. Патологические клетки крови, когда их извлечено слишком много, засоряют саму селезенку, от чего она увеличивается еще больше, а вот кровь фильтрует все хуже и хуже. В итоге орган начинает уничтожать не только патологические, но и здоровые клетки крови, разрушать их. Опасность угрожает эритроцитам, тромбоцитам и лейкоцитам.
В случае резкого уменьшения количества эритроцитов человек заболевает анемией. Уничтожение лейкоцитов разрушает иммунную систему организма, человек начинает очень часто болеть инфекционными заболеваниями. Недостаток тромбоцитов ведет к ухудшению свертываемости крови, что тоже очень опасно.
Лечение селезенки сводится к устранению причины ее увеличения, то есть необходимо вылечить болезнь, которая привела к сбоям. В крайних случаях орган удаляют, но это делать крайне нежелательно, так как значительно ухудшается иммунитет, потому что кровь остается без своего фильтра, а, следовательно, повышается опасность инфекционных заболеваний.
Эхография селезенки у детей и подростков
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Клинико-эхографическая семиотика
Селезенка редко поражается первично, но практически всегда изменяется при гематологических, онкологических, иммунных, сосудистых, инфекционных, системных заболеваниях. Однако обнаружить эти изменения непросто. Ситуацию с выявлением патологии селезенки и возможностью динамического наблюдения радикально изменили ультразвуковые исследования.
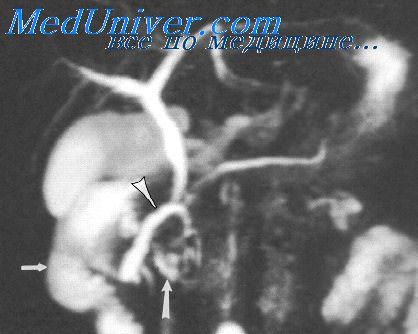
Эктопия селезенки может быть как врожденной (наличие дополнительных селезенок или смещение закладки единственной селезенки), так и приобретенной. В последнем случае эктопия может быть при разрыве диафрагмы и смещении селезенки в грудную полость или смещении селезенки в грудную полость при грыже Бохдалека. Описан даже инфаркт селезенки при ее ущемлении в грыжевом отверстии [3].
Селезенка достаточно хорошо фиксирована лиеногастральной и лиеноренальной связками. При отсутствии лиеноренальной связки появляется феномен так называемой подвижной селезенки. Не исключен заворот селезенки (иногда самостоятельно разрешающийся). У детей заворот селезенки чаще всего встречается в возрасте до 1 года, среди взрослых он свойственен женщинам 20-40 лет. Провокаторами могут быть травма, беременность, спленомегалия. Заворот селезенки ведет к нарушению оттока крови, увеличению размеров селезенки, гиперспленизму и ее инфаркту. При допплеровском исследовании кровоток в области ворот селезенки не определяется. Очень редко заворот селезенки приводит к перекруту хвоста поджелудочной железы. Из других аномалий селезенки известна спленогонадная ассоциация. Аномалия только левосторонняя, возникает на 5-6-й неделе внутриутробной жизни. Она обусловлена либо минимальными воспалительными спайками между закладками гонады и селезенки с последующей транслокацией части селезеночной ткани в мошонку, либо тесным контактом закладочных клеток селезенки и половой железы. В большинстве случаев селезенка и яичко в мошонке или селезенка и яичник дискретны и связаны только нежным соединительнотканным жгутиком (дискретный тип спленогонадной ассоциации). При непрерывном типе ассоциации гонада и селезенка связаны селезеночной тканью или фиброзным тяжем с включенными в него дополнительными селезенками. Обычно ортотопно расположенная селезенка не изменена. В редких случаях спленогонадная непрерывная ассоциация сочетается с аномалиями конечностей, челюстей, дополнительными долями легких и печени, атрезией ануса. 50% всех диагностированных случаев спленогонадной ассоциации приходятся на мальчиков до 10 лет. Клинически аномалия проявляется безболезненным увеличением левого яичка без признаков отека мошонки и первоначально трактуется как грыжевое выпячивание. Эхографически обнаруживают дополнительное небольшое (1-2 см в диаметре) образование, расположенное в непосредственной близости от яичка и отличающееся от него по эхотекстуре. Возникают дифференциальнодиагностические сложности при исключении полиорхидии, экстрагонадной опухоли, эпидидимита. Сцинтиграфия с технецием-99m, накапливающимся в селезенке, помогает заподозрить эктопированную селезеночную ткань. Однако окончательный диагноз можно поставить только по результатам операции. Важно, что эхографические находки позволяют избежать орхоэктомии. У девочек аномалия обнаруживается случайно при эхографических исследованиях.
Обилие анатомо-топографических особенностей и сопряженность многих функций в сравнительно небольшом объеме объясняют изменение селезенки в ответ на широкий набор факторов: инфекционных, иммунных, гемодинамических и т. д. Но все они приводят к изменениям размера селезенки и ее плотности.
Термин «спленомегалия» широко применяется для обозначения той или иной степени увеличения селезенки. При спленомегалии различной этиологии в селезенке происходят и разные структурные изменения. Так, при нарушениях оттока крови из селезенки (портальная гипертензия, сдавление v. lienalis) общая длина синусов в результате их новообразования резко увеличивается, а поперечник оказывается меньше, чем в норме. Число клеток стенок синусов уменьшается (на единицу площади стенки синуса, или см²), общее число фагоцитоактивных клеток резко увеличивается. При спленомегалии в ответ на усиленный внутриселезеночный распад эритроцитов увеличиваются расширяются тяжи пульпы с увеличением фагоцитирующих клеток и гиперплазией клеток синусов.
Ультразвуковые исследования являются первыми, а нередко и завершающими при исключении патологии селезенки.
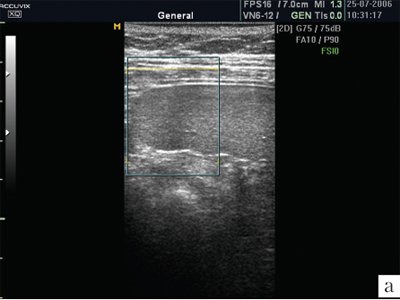
Капсула селезенки чрезвычайно тонкая, поэтому не визуализируется. Но благодаря капсуле изображение края селезенки предстает очень четким, хотя бывает сложно, особенно у полных пациентов, отграничить латеральный край селезенки от брюшной стенки. От капсулы селезенки в паренхиму отходят тончайшие соединительнотканные прослойки, которые намечают деление на дольки, хотя полностью дольчатого строения нет, поэтому орган очень хрупкий, особенно при спленомегалии, когда соотношение паренхимы и соединительной ткани резко изменяется в пользу первой составляющей. В норме эхографическое изображение селезенки гомогенное. Эхогенность селезенки у новорожденных, детей раннего и младшего возраста ниже, чем у взрослых, что объясняется слабым развитием трабекулярной ткани и полностью повторяет возрастную динамику эхоструктуры лимфатических узлов. Эхогенность ворот селезенки выше, чем ее паренхимы. В самой селезенке при использовании датчиков с частотой излучения 3-5 МГц регистрируется большое количество мелких линейных или точечных сигналов. Использование датчиков высокой частоты (13 МГц) позволило доказать, что эти сигналы являются отражением ультразвука от лимфоидных фолликулов (белой пульпы). Коэффициент корреляции с гистологическими находками оказывается очень высоким (r=0,71; p=0,03) [4]. Построение изображения в различных режимах открывает новые перспективы в возможностях оценки структуры селезенки. Ультразвуковое изображение селезенки в режиме МРТ позволяет лучше визуализировать паренхиму, убрать посторонние сигналы (рис. 1).
а) Изображение селезенки при ультразвуковом сканировании в обычном режиме. В паренхиме определяется множество дополнительных эхосигналов.
У ребенка две селезенки что делать
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Минздрава России, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Министерства здравоохранения и социального развития РФ, Москва
Добавочная селезенка в паренхиме поджелудочной железы
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2018;(8): 68-71
Кригер А. Г., Горин Д. С., Калдаров А. Р., Берелавичус С. В., Ахтанин Е. А. Добавочная селезенка в паренхиме поджелудочной железы. Хирургия. Журнал им. Н.И. Пирогова. 2018;(8):68-71.
Kriger A G, Gorin D S, Kaldarov A R, Berelavichus S V, Akhtanin E A. Intrapancreatic accessory spleen. Khirurgiya. 2018;(8):68-71.
https://doi.org/10.17116/hirurgia2018868
Институт хирургии им. А.В. Вишневского, Москва
Введение. Добавочная селезенка (ДС) — аномалия развития, которая возникает на этапе эмбриогенеза. ДС располагается в связках селезенки и реже — в хвосте поджелудочной железы (ПЖ). ДС в хвосте ПЖ может имитировать нейроэндокринную опухоль или метастаз почечноклеточного рака. Цель — обратить внимание на сложность диагностики ДС, располагающейся в паренхиме ПЖ. Материал и методы. Наблюдали 3 пациентов (2 женщины, 1 мужчина) с ДС в хвосте ПЖ. При обследовании применялись КТ и МРТ. Результаты. Оперировано 2 пациентов. У женщины 43 лет, перенесшей нефрэктомию по поводу почечноклеточного рака, диагностирован метастаз в хвосте ПЖ, у мужчины 61 года — нефункционирующая нейроэндокринная опухоль хвоста ПЖ. В обоих случаях выполнена робот-ассистированная дистальная резекция ПЖ с сохранением селезенки. Послеоперационный период у больных осложнился панкреатическим свищом, не повлиявшим на сроки пребывания в стационаре. Динамическое наблюдение в течение 4 лет проводится за пациенткой 38 лет, у которой по данным КТ и МРТ установлен диагноз ДС хвоста ПЖ. При контрольном обследовании динамики в размере и лучевых характеристиках ДС нет. Заключение. Дифференциальная диагностика ДС, расположенной в паренхиме хвоста ПЖ, является сложной задачей. Сходную рентгенологическую картину имеют нейроэндокринные опухоли, метастазы почечноклеточного рака, солидно-псевдопапиллярная опухоль. При возникновении диагностических затруднений следует склоняться к выполнению миниинвазивного хирургического вмешательства.
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Минздрава России, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Министерства здравоохранения и социального развития РФ, Москва
Добавочная селезенка (ДС) ― аномалия развития человека, возникающая на этапе эмбриогенеза. Наиболее часто ДС располагается в связках селезенки, реже ― в хвосте поджелудочной железы (ПЖ) [1―3]. ДС в хвосте ПЖ может имитировать нейроэндокринную опухоль или метастаз почечно-клеточного рака. ДС, как правило, обнаруживают во время операции или планового диспансерного обследования. Дооперационная дифференциальная диагностика ДС, располагающейся в ткани ПЖ, с опухолями этого органа вызывает сложности. Приводим описание 3 пациентов с интрапанкреатической ДС, симулировавшей нейроэндокринную опухоль в 1-м наблюдении, метастаз почечно-клеточного рака ― во 2-м.
Больная Х., 43 лет, была госпитализирована в ФГБУ «Институт хирургии им. А.В. Вишневского» 25.10.17 с диагнозом рак правой почки (T1bN0M0); лапароскопическая правосторонняя нефрэктомия в 2010 г.; прогрессирование заболевания ― метастаз почечно-клеточного рака в хвост П.Ж. На протяжении прошедших лет больная находилась на диспансерном наблюдении в онкологическом диспансере, ей ежегодно выполняли компьютерную томографию (КТ) с контрастированием. При плановой диспансерной КТ в июле 2017 г. выявлена гиперваскулярная опухоль хвоста ПЖ диаметром 18 мм. При сцинтиграфии 21.07.17 патологических изменений не обнаружено. Рентгенологическая картина дифференцировалась между нейроэндокринной опухолью ПЖ и метастазом почечно-клеточного рака.
При поступлении в институт состояние удовлетворительное. Жалоб не предъявляла. Физикальное и инструментально-лабораторное обследование не выявило каких-либо отклонений от нормы. При контрольной КТ 10.10.17 в хвосте ПЖ опухоль прежнего размера, накапливающая контрастный препарат (рис. 1, а). 
Больной Н., 61 года, госпитализирован в отделение 13.11.17 с диагнозом нефункционирующая нейроэндокринная опухоль хвоста ПЖ.
При плановом диспансерном обследовании в июле 2017 г., по данным МРТ, в хвосте ПЖ обнаружена гиперконтрастная опухоль диаметром 20 мм. Уровни инсулина, с-пептида в норме. Больному выполнена КТ с внутривенным контрастированием, при котором подтверждено наличие гиперваскулярной опухоли в хвосте ПЖ (рис. 2, а, 
При поступлении в институт состояние удовлетворительное. Жалоб не предъявлял. Сопутствующих заболеваний не выявлено. На основании результатов лучевых методов диагностики (КТ, МРТ) установлен диагноз нефункционирующая нейроэндокринная опухоль хвоста ПЖ ― сT2N0M0. Больной был оперирован 14.11.17 ― выполнена робот-ассистированная дистальная резекция ПЖ с сохранением селезенки. При гистологическом исследовании в толще паренхимы железы выявлена ДС (см. рис. 2, в). Через 6 сут после операции при контрольной КТ обнаружено жидкостное скопление в области культи П.Ж. Произведено дренирование под ультразвуковым контролем, получено 50 мл панкреатогенного содержимого. Проводилась антисекреторная терапия. По дренажу выделялось около 40 мл панкреатогенного отделяемого в сутки. Выписан с дренажом для дальнейшего амбулаторного лечения на 9-й день после операции. Панкреатический свищ закрылся самостоятельно через 29 сут после операции.
Больная М., 38 лет, госпитализирована 27.08.12 с предварительным диагнозом опухоль хвоста ПЖ, которая была выявлена амбулаторно при УЗИ. Больной выполнена КТ с контрастным усилением, при которой в дистальных отделах хвоста ПЖ по задней поверхности определялось образование неоднородной структуры с четкими неровными контурами размерами до 10×18 мм, плотностью до 71 ед. Н и 108 ед. Н, что аналогично ткани селезенки. С целью уточнения диагноза выполнена МРТ, при которой суждение о наличии ДС подтвердилось. Пациентке рекомендовано динамическое наблюдение, выполнение МРТ брюшной полости спустя 6 мес. При контрольном обследовании, по данным МРТ от 16.01.18, имеющееся опухолевидное образование хвоста ПЖ ― без какой-либо динамики.
Обсуждение
ДС ― врожденная аномалия, связанная с нарушением механизмов слияния эмбриональных закладок селезеночной ткани на 5-й неделе эмбриогенеза [4―6]. Структура Д.С. полностью соответствует ткани селезенки. По данным литературы, основанным на материалах аутопсий, ДС может встречаться у 10―20% населения [1, 2]. Наиболее частой локализацией (80%) являются ворота селезенки, в 16% наблюдений ДС наблюдается интрапанкреатическое расположение с локализацией в хвосте ПЖ [1―3].
Как правило, ДС носит бессимптомный характер и является случайной находкой при обследовании по поводу сопутствующих заболеваний. Исключение составляют больные идиопатической тромбоцитопенической пурпурой, имеющие характерную гематологическую симптоматику. При отсутствии клинических проявлений ДС не нуждается не только в хирургическом лечении, но и в динамическом наблюдении, однако основные трудности заключаются в точности диагностики. Учитывая гиперваскулярный характер интрапанкреатической ДС, локализацию в хвосте ПЖ, дифференциально-диагностический ряд должен включать нефункционирующие нейроэндокринные опухоли, солидно-псевдопапиллярную опухоль, а также метастазы почечно-клеточного рака в ПЖ.
Основным методом диагностики является КТ с контрастным усилением, при котором отмечается идентичное контрастирование ДС и основного органа в различные фазы исследования, что тем не менее позволяет лишь заподозрить наличие интрапанкреатической ДС (ИДС) и не дает возможности исключить опухоль П.Ж. Для уточнения диагноза необходимо выполнение МРТ, а в отдельных случаях и тонкоигольной биопсии под контролем УЗИ. При МРТ измеряемые коэффициенты диффузии ДС и основного органа совпадают [5―9].
Дооперационная верификация ИДС позволяет избежать выполнения хирургического вмешательства на ПЖ, сопряженного с высоким риском послеоперационных осложнений. Тем не менее, по данным литературы, в большинстве случаев диагноз ИДС устанавливался на основании послеоперационного морфологического исследования, что в очередной раз подчеркивает отсутствие четких дооперационных диагностических критериев [10―13].
При анализе мировой литературы выявлены 47 случаев упоминания ДС, находящейся в хвосте ПЖ (см. таблицу). 
Заключение
Описанные случаи эктопии ткани селезенки демонстрируют сложность диагностики этой ситуации. Отсутствие клинических проявлений ИДС является причиной того, что ткань селезенки в паренхиме ПЖ обнаруживается лишь при лучевых методах исследования. Сходную рентгенологическую картину имеют нейроэндокринные опухоли, метастазы почечно-клеточного рака, солидно-псевдопапиллярная опухоль небольшого размера. Как показывают наш опыт и данные мировой литературы, провести дифференциальную диагностику среди этих заболеваний чрезвычайно сложно.
Эктопированная ткань селезенки не требует удаления. При возникновении диагностических затруднений и отсутствии возможности исключить опухолевое поражение ПЖ следует решать вопрос в пользу хирургического лечения. Разумный подход к выполнению органосохраняющих и миниинвазивных операций с соблюдением онкологических принципов позволяет свести к минимуму нежелательные последствия вмешательства.
Авторы заявляют об отсутствии конфликта интересов.