сколько времени можно быть на ивл
Сколько времени можно быть на ивл
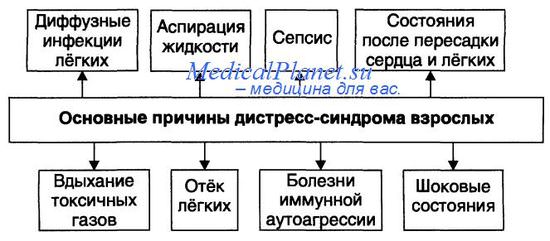
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Сколько времени можно быть на ивл
Известно, что длительная ИВЛ даже при вентиляционных расстройствах сама по себе стимулирует задержку жидкости в легких, угнетает диурез. Поскольку при РДС всегда есть элементы мильтиорганной дисфункции, в том числе и поражение почек, то становится ясным, что для обеспечения адекватного водного баланса требуется регулярное введение диуретиков (40-60 мг лазикса). Выведение избыточной жрщкости из организма помогает купировать и отек легких.
Кроме того, почти закономерным осложнением длительной ИВЛ является пневмония, которая развивается не только вследствие микробной инсеминации дыхательных путей, но и при развитии синдрома системной воспалительной реакции (септического шока) с выделением таких цитокинов, как интерлейкины 6 и 8 (IL-6, IL-8). При этом отмечено, что повышение их уровня наступает еще за 3-4 дня до развития пневмонии. Присоедршение пневмонии на фоне РДС трудно диагностировать, поскольку такие ее признаки, как лейкоцитоз, высокая температура pi рентгенологические проявления (инфильтрации легких), уже имеются при РДС и без инфекции.
В связи с разработкой методов получения синтетических или полусинтетических сурфактантов в последние годы вновь усилился интерес к возможности их использования в терапии РДС. И действительно, ингаляция сурфактанта способствует улучшению газообменной функции легких. Однако такой эффект не всегда бывает стойким. Так, Baudouin S.V. (1997) использовал синтетический препарат сурфактанта (дипальмитоил-фосфатидилхолин 13,5 мг/л) у 364 больных с РДС. Группу сравнения составили 361 больной, сопоставимых по возрасту и степени тяжести по шкале APACHE III (пo 70,5% этих пациентов в обеих группах). Однако какого-либо влияния на частоту выживания, длительность ИВЛ и нахождения в отделении интенсивной терапии или состояние физиологических функций легких не было обнаружено. Использование сурфактанта у новорожденных обеспечивало более быстрое снижение FiO2 до 40% и сокращение продолжительности ИВЛ, однако увеличения выживаемости к 7 и 28 дням также не было достигнуто [Шаламов В. Ю. и др., 1999].
Это и понятно, поскольку описанные выше исследования показали, что сурфактант разрушается вследствие проникновения в альвеолу циркулирующих в крови токсичных продуктов. Поэтому, сколько бы сурфактанта не добавлять в легкие, но если не удалить токсичные вещества из крови, вновь введенный сурфактант будет так же разрушаться, как и собственный.
Кроме того, следует признать, что, прекрасно справляясь с вентиляционной дыхательной недостаточностью, при паренхиматозной дыхательной недостаточности, характерной для РДС, ИВЛ не в состоянии адекватно корригировать гипоксемию.
Эти факты заставили зарубежных ученых еще в семидесятые годы обратиться к использованию экстракорпорального газообмена с помощью мембранных оксигенаторов, которые к тому времени стали производиться с целью улучшения результатов операций на открытом сердце. В экспериментах на животных оказалось возможным и безопасным поддерживать газообмен продолжительностью до трех недель с помощью мембранных оксигенаторов. Это дало основание использовать их для вспомогательной экстракорпоральной мембранной оксигенации (ЭКМО) при острой паренхиматозной дыхательной недостаточности.
Первые результаты лечения дистресс синдрома легких с помощью ЭКМО в зарубежных клиниках были достаточно обнадеживающими. Действительно, сразу после подключения мембранных оксигенаторов восстанавливался газообмен, стабилизировалось состояние больных. Однако обратной динамики патологических изменений в легких в заметных масштабах не отмечалось. После окончания процедуры вновь прогрессировали воспалительные и деструктивные процессы. Благополучного исхода удавалось достигнуть лишь в 20-30%, чаще у детей. Тем не менее, последние годы эффективность ЭКМО возросла до 47-60% [Bartlett R. Н. et al., 1996; Kolla S. et al., 1997].
Неравно дышат: у кого больше шансов выжить на ИВЛ с COVID-19
Российские ученые выделили три ключевых фактора, которые можно использовать для прогноза выживаемости больных COVID-19, подключенных к аппарату ИВЛ. В список включили оценку по шкале для определения степени полиорганной недостаточности (SOFA), соотношение числа нейтрофилов к лимфоцитам (говорит об очаге воспаления) и количество провоспалительных цитокинов (говорит о цитокиновом шторме). Если все эти показатели высоки, прогноз менее благоприятный. По словам опрошенных «Известиями» экспертов, эта работа имеет ценность, но пока вряд ли можно говорить о стопроцентной точности методики.
Прогноз невзгоды
Летальность пациентов с COVID-19, попавших на ИВЛ, в России составляет свыше 75%, сообщал ранее главный пульмонолог Минздрава России Сергей Авдеев. В реанимационные отделения попадают больные с осложненным течением болезни, поэтому и шансы выжить невелики.
Ученые из Башкирского государственного медицинского университета (БГМУ) решили выделить факторы, которые можно считать предвестниками летального исхода, а также выделить показатели, по которым можно прогнозировать выздоровление больных.
В исследование вошли около 200 человек с тяжелым COVID-19, которые находились в реанимационных отделениях в нескольких городских клинических больницах Уфы. Пациентов разделили на две группы. В первую попали кислород-зависимые больные, для поддержки жизни которых потребовалось подключение к аппарату ИВЛ. Во вторую группу вошли пациенты, которым не требовалась внешняя поддержка функции.
— Всем пациентам проводился постоянный мониторинг основных жизненных показателей сердечной деятельности (ЭКГ и ЧСС), измерялась частота дыхательных движений, артериальное давление, сатурация. Ежедневно проводился клинический анализ крови, — рассказал заместитель главного врача по хирургической помощи клиники БГМУ Ильдар Галимов.
Почти все пациенты (более 95%) имели сопутствующие онкологические заболевания, а также осложнения со стороны сердечно-сосудистой и эндокринной систем. Однако, по данным авторов, коморбидность (сосуществование у одного пациента двух или более заболеваний) играла невысокую роль в развитии летальных исходов. При этом стаж сопутствующих заболеваний и степень их компенсации имели большое значение.
Пациенты, которым потребовалась ИВЛ, были статистически значимо старше 65 лет. У них были более высокие значения площади поражения легких в виде инфильтрации и уплотнения ткани — так называемого матового стекла.
— Мы провели сравнительный анализ ряда клинико-демографических переменных среди выживших и умерших пациентов, которым проводилась ИВЛ, — сообщил Ильдар Галимов. — Умершие пациенты чаще были мужчинами и исходно имели статистически значимо более высокие баллы по шкале SOFA (шкала для определения степени полиорганной недостаточности. — «Известия»), значения отношения числа нейтрофилов к лимфоцитам и содержания маркеров воспаления интерлейкин-6 (ИЛ-6) в крови.
Баллы по шкале SOFA выставляют на основе оценки дисфункции основных систем организма: дыхательной, коагуляционной, печеночной, сердечно-сосудистой, неврологической, почечной. Чем выше показатель, тем хуже состояние пациента.
У больных COVID-19 наблюдается значительное снижение числа лимфоцитов в крови — главных клеток иммунной системы. Количество нейтрофилов же увеличивается — эти клетки удаляют разрушенные легочные ткани. Поэтому у зараженных COVID-19 обычно наблюдается снижение количества лимфоцитов на фоне увеличения количества нейтрофилов.
Интерлейкин-6 представляет собой провоспалительный цитокин. Увеличение количества этих молекул приводит к так называемому цитокиновому шторму, когда человек страдает от излишне мощной реакции иммунной системы, которая может привести к смерти человека.
В итоге российские ученые сочли особо важными для прогноза выживаемости на ИВЛ три фактора: балл по шкале для определения степени полиорганной недостаточности (SOFA), количество нейтрофилов по отношению к лимфоцитам (говорит об очаге воспаления) и число количества провоспалительных цитокинов (говорит о цитокиновом шторме). Если все эти показатели высоки, прогноз менее благоприятный.
Также отсутствие значимой положительной динамики от проводимой интенсивной терапии в течение срока до трех суток должно настораживать медицинский персонал, предупредили авторы работы.
Очевидное и вероятное
Эксперты считают, что полученные данные вполне логичны и даже частично очевидны для врачей.
— Прежде всего перечисленные маркеры выбраны для исследования потому, что они в основном отслеживаются у зараженных COVID-19, это разрешено протоколом ведения больного, — пояснила ведущий научный сотрудник Научно-клинического центра прецизионной и регенеративной медицины института фундаментальной медицины и биологии Казанского федерального университета, доктор медицинских наук Светлана Хайбуллина. — Поэтому на каждого больного набирается значительный материал в течение болезни, который после анализа этих показателей дает возможность получить статистически достоверные данные. Впрочем, выживание больного COVID-19 имеет более сложный алгоритм, чем сочетание баллов по шкале SOFA, отношение числа нейтрофилов к лимфоцитам и содержание ИЛ-6, добавила эксперт.
— Если говорить метафорично, исследованные параметры указывают на вероятность смерти намного точнее, чем подбрасывание монетки. Однако не настолько точно, чтобы ожидать стопроцентной правильности предсказания исхода болезни. Впрочем, полученные авторами работы данные имеют свою ценность. Они доказали ценность каждого из изученных параметров умерших по сравнению с выжившими. Также они показали уровень прогностической ценности использования параметров в совокупности, — сказала Светлана Хайбуллина.
Ориентироваться на перечисленные показатели можно для оценки тяжести пациента не только при COVID-19, считают специалисты.
— Например, шкала SOFA часто используется в отделении реанимации и интенсивной терапии. В любом уважающем себя отделении реанимации и интенсивной терапии органная дисфункция ежедневно оценивается по SOFA, становится понятна динамика состояния пациента и степень его тяжести. У всех пациентов с полиорганной недостаточностью данная шкала давно показала свою валидность и корреляцию с вероятностью летального исхода, — рассказал интенсивный терапевт в кардиохирургической реанимации Российского научного центра хирургии имени академика Б.В. Петровского Роман Комнов.
Связь перечисленных авторами работы факторов и смертности прослеживается давно, подтвердил ведущий научный сотрудник лаборатории молекулярной биологии МГУ им. М.В. Ломоносова Роман Зиновкин.
— Единственное, чему пока сложно дать точное объяснение, — это повышенная смертность мужчин с COVID-19, — отметил эксперт.
По его словам, есть разные версии, но пока четкого ответа наука дать не может.
Неинвазивная вентиляция легких (НИВЛ): ожидания и реальность
Время чтения: 12 мин.
Неинвазивная вентиляция легких представляет собой способ поддержания дыхания с помощью аппарата для вентиляции легких без инвазивного доступа. Иначе говоря, через маску, специальные носовые канюли, мундштук.
CPAP-аппараты НИВЛ
Но это лишь часть проблемы, с которой сталкивается организм при СОАС. Другая часть связана с тем, что гипоксия создает повышенную нагрузку на сердечно-сосудистую систему, а значит, происходят ночное повышение артериального давления до значительных цифр, нарушения ритма и многое другое. Конечно, страдает весь организм.
У такой терапии есть противопоказания, например, частые воспалительные заболевания околоносовых пазух или частые носовые кровотечения. Поэтому показания к использованию определяет только врач, параметры работы аппарата выставляет тоже врач после обследования, которое называется полисомнография. На это исследование вас направляет ваш врач, оно проводится во время сна пациента и помогает определить степень тяжести СОАС.
НИВЛ с большим количеством параметров
Вторая категория аппаратов для НИВЛ отличается тем, что в них можно выставить большее количество параметров (давление вдоха, давление выдоха, чувствительность триггера, соотношение вдоха к выдоху и другие). Эта категория аппаратов предназначена для пациентов с хронической обструктивной болезнью легких (ХОБЛ), нейро-мышечными заболеваниями, при дыхательных нарушениях у пациентов с деформациями грудной клетки. Используя НИВЛ в этих случаях, мы хотим добиться улучшения газообмена и уменьшения нагрузки, которую испытывает дыхательная мускулатура.
Назначая НИВЛ при ХОБЛ, мы помогаем вдоху, тем самым уменьшая нагрузку на дыхательную мускулатуру и увеличивая содержание кислорода в крови. И способствуем более эффективному выдоху, что обеспечивает выведение углекислого газа из организма. То есть мы нормализуем газообмен, а значит, улучшаем работу всего организма в целом.
Один из наших пациентов, 78-летний мужчина с ХОБЛ, после использования аппарата в течение месяца сказал мне: «Мне стало легче просыпаться, и уменьшилась одышка, когда я играю с внуком». Улучшение налицо!
Однако для использования НИВЛ при ХОБЛ существуют свои показания, которые определяет врач. Если сказать коротко, при наличии признаков нарушения газообмена, которые определяются врачом на основании жалоб пациента, осмотра, анализа артериальной крови на газовый состав, назначается респираторная поддержка в виде НИВЛ.
Одна из наших пациенток с БАС, страдающая одышкой, едва могла говорить из-за нее. После ночи, проведенной на НИВЛ, она смогла поговорить с супругом, не прерываясь на каждом слове, потому что одышка уменьшилась.
Кроме того, пациентка отметила, что утренняя головная боль, сопровождавшая ее на протяжении последних нескольких месяцев, теперь практически не беспокоит.
Более того, ввиду ослабевания мышц глотки у пациентов с БАС может развиться СОАС, о котором мы говорили выше, поэтому НИВЛ становится жизненно необходим.
Применяя НИВЛ у этой группы пациентов, мы также ожидаем улучшение качества жизни. Однако многие из них, когда встает вопрос о показаниях к неинвазивной вентиляции легких, отказываются от этого варианта. На это решение влияет множество факторов, характерных для этой категории пациентов. Например, возникающие трудности с проглатыванием слюны. Она стекает по щеке, и это крайне неприятно для пациента, тем более если он в маске: чтобы вытереть слюну, маску надо снимать. Конечно, существуют препараты, уменьшающие гиперсаливацию (повышенное количество слюны в ротовой полости вследствие нарушения ее сглатывания), однако далеко не все соглашаются их применять. Другая проблема: часто такие пациенты ввиду слабости лицевой мускулатуры не могут закрыть рот, и тогда воздух, подаваемый аппаратом, поступая через рот, создает дискомфорт. Из-за слабости мышц глотки вход в пищевод остается неприкрытым, и во время сеансов НИВЛ возникает аэрофагия, то есть попадание значительного количество воздуха в желудок.
Существует другая крайность: когда пациенты с бульбарной формой БАС настаивают на НИВЛ. Однако в силу того, что при этой форме болезни существует значительный риск аспирации, мы рассказываем пациенту о возможности искусственной вентиляции легких через трахеостому, что предотвратит возможные осложнения, к которым может привести НИВЛ.
Комбинированные аппараты НИВЛ
И, наконец, третья категория аппаратов. Это еще более сложно устроенные, так называемые «комбинированные» аппараты НИВЛ, которые могут быть использованы как для инвазивной, так и для неинвазивной вентиляции. Они обладают большими габаритами и предусматривают различные режимы как неинвазивной, так и для инвазивной вентиляции. А учитывая, что контуры (специальные трубки, которые идут от аппарата к маске или трахеостоме) для инвазивной и неинвазивной вентиляции разные, то эти аппараты имеют специальную съемную панель, позволяющую присоединить разные виды контуров.
Привыкание к аппарату НИВЛ
У всех ли пациентов, использующих НИВЛ, наблюдаются позитивные изменения?
Часто люди думают, что при использовании НИВЛ сразу наступит улучшение самочувствия, а сам аппарат совершенно не будет ощущаться. Впоследствии это действительно так, но в первое время к аппарату необходимо привыкнуть.
Об этом мы всегда предупреждаем. Что это значит? Это, например, как начать спать с наложенной на плечо манжетой для измерения артериального давления и настроить аппарат так, чтобы он измерял вам давление каждые два часа. Само присутствие манжеты будет неприятно, будет раздражать, сдавливание плеча при измерении будет доставлять дискомфорт, при этом если еще добавить сигналы тревог, которые могут возникать, когда, например, давление выше нормы, так и вовсе не поспишь! Но такое измерение при преимущественно ночном повышении давления позволит понять возможную причину и назначить терапию.
Так и с аппаратом вентиляции легких. Пациент ложится спать или днем садится смотреть телевизор и при этом ощущает на лице маску, от нее тянется контур к аппарату, и нужно еще придумать, куда его поставить. Одна из наших пациенток, находящихся дома на НИВЛ, рассказала мне об одном инциденте. Когда она уже почувствовала, что привыкает к аппарату, и решила вздремнуть, не снимая маски, в комнату прокрался ее британский кот. Его ничуть не испугал новый предмет, эта «шумящая коробочка», а наоборот, она его сразу заинтересовала. Одно движение лапой, и кот чуть не уронил аппарат. Благо, внук вовремя вошел и успел поймать аппарат буквально на лету!
Проходит время и пациент привыкает к НИВЛ.
Осложнения при использовании аппарата НИВЛ
Конечно, при назначении НИВЛ мы ожидаем достижения положительного эффекта, и он, скорее всего, не заставит себя ждать, однако обязательно нужно говорить и о возможных осложнениях, ведь они существуют. К ним относятся:
Если же пролежни уже образовались, необходимо заменить маску на полнолицевую. А лучше иметь две разные маски, например, носовую и ротоносовую, и чередовать их. Существует также проблема с фиксирующими ремешками. Дело в том, что со временем они растягиваются, и пациенту приходится затягивать ремешки еще сильнее, что создает неравномерное и сильное давление.
Сам поток воздуха, который подает аппарат, может также приносить дискомфорт в первое время.
Ввиду особой конфигурации контура аппаратов НИВЛ выдыхаемый пациентом воздух попадает в атмосферу либо через отверстие в маске, либо через отверстие на контуре, что даже может помешать пациенту заснуть из-за шума, который возникает при этом. Но этот дискомфорт также проходит по мере привыкания к аппарату.
Воздух, который подается пациенту, проходит через увлажнитель, встроенный в аппарат. Однако, несмотря на это, в первое время все равно может наступать сухость слизистых и заложенность носа. Чтобы избежать этого, можно дополнительно орошать носовые полости физиологическим раствором.
Еще одна проблема заключается в том, что не все аппараты снабжены системой обогрева потока воздуха, подаваемого пациенту. Одна из наших пациенток буквально физически ощущала холод во всем теле, используя аппарат без обогрева воздуха. В обычных условиях, например, зимой мы с вами тоже дышим холодным воздухом, однако он согревается в носовых полостях. Из-за того, что поток воздуха, подаваемый аппаратом, сильнее, чем тот, который мы вдыхаем в обычных условиях, сами, у пациентки и возникло ощущение, что «слишком холодно». Так вот для лучшей адаптации пациента и придумали обогрев воздуха в аппаратах.
Сигналы тревог от правильно настроенного аппарата могут возникать из-за смещения маски, загибания контура или в случае, когда в аппарат активирован счетчик технического обслуживания.
Если сигналы тревог возникают, то пациент или его родственник могут позвонить нам в диспетчерскую службу по телефону 8-499-940-19-50. И диспетчер свяжет их с врачом. При необходимости врач выезжает к пациенту домой.
Искусственная вентиляция легких и инфекции
Однако чтобы было легче использовать аппарат, например, при заложенности носа, не стоит спать на спине, лучше выбрать положение на боку.
Во время сна на боку действие силы тяжести естественным образом помогает открыть дыхательные пути. Если вы всегда спите на спине, используйте дополнительные подушки, чтобы приподнять голову. Кроме того, обязательно всегда используйте НИВЛ только включив увлажнитель, желательно с подогревом. Увлажнители с подогревом восстанавливают уровень влажности слизистых оболочек дыхательных путей и носовых пазух, смягчая крайне неприятные ощущения, сопровождающие переполнение верхних дыхательных путей. Используйте противоотечные препараты в виде назальных спреев.
Во многих аппаратах НИВЛ сейчас есть режим APAP (автоматическое положительное давление в дыхательных путях). В начале статьи мы упоминали CPAP-аппараты, которые относятся к первой категории. Так вот в режиме CPAP аппарат обеспечивает постоянный поток положительного давления через дыхательную систему, в то время как АPAP использует уникальные алгоритмы, обеспечивающие постоянное давление на уровнях, которые автоматически регулируются. То есть аппарат в этом режиме в процессе работы сам будет регулировать давление воздуха, так что все, что от вас потребуется — это спать. Когда вы больны, необходимость в большем или меньшем давлении зависит от того, насколько хорошо вы дышите, поэтому APAP-аппарат в этом случае будет наиболее подходящим для вас вариантом.
Если используется назальная маска, замените ее на ротоносовую маску.
Кроме того, регулярная очистка вашего оборудования для CPAP-терапии может помочь предотвратить инфицирование в будущем. Это особенно актуально во время распространения вирусных и бактериальных инфекций, в том числе и коронавирусной. Когда вы больны, микробы обитают внутри и снаружи вашей маски, и когда вам становится лучше, есть шанс повторно подхватить инфекцию. Вот почему во время болезни так важно соблюдать более строгий график очистки аппарата, маски и контура.
Маску можно мыть мыльным раствором или специальными дезинфицирующими средствами, которые есть в продаже в специализированных магазинах. Сам прибор нужно протирать дезинфицирующими салфетками, а контур, если он многоразовый, промывать мыльным раствором: тщательно его промыть и дождаться полного высыхания для дальнейшего использования. Во время сушки нужно пользоваться другим контуром. В ЦПП мы обычно выдаем два контура на месяц, если пациент зависим от НИВЛ.