при непроходимости кишечника можно делать клизму
Клизмы
С какой целью применяются клизмы?
Клизмой называется введение через прямую кишку различных жидкостей с диагностической или лечебной целью.
Диагностическая клизма применяется, например, для распознавания кишечной непроходимости. Для рентгенологического исследования толстой кишки (ирригоскопии) используют так называемую контрастную клизму, содержащую взвесь рентгеноконтрастного препарата. С лечебной целью применяют очистительные, сифонные и лекарственные клизмы.
Что является показанием для постановки очистительной клизмы?
Очистительные клизмы, предназначенные для разжижения и удаления содержимого нижних отделов толстой кишки, используют при упорных запорах, для удаления токсичных веществ при отравлениях, перед операциями и родами, рентгенологическими исследованиями пищеварительного тракта и эндоскопическими исследованиями толстой кишки, перед применением лекарственных клизм.
Что является противопоказанием для постановки очистительной клизмы?
Противопоказаниями для постановки очистительных клизм служат острые воспалительные и эрозивно-язвенные поражения слизистой оболочки толстой кишки, некоторые острые хирургические заболевания органов брюшной полости (острый аппендицит, острый перитонит), желудочно-кишечные кровотечения, распадающиеся опухоли толстой кишки, первые дни послеоперационного периода после хирургического вмешательства на органах брюшной полости, тяжелая сердечно-сосудистая недостаточность.
Что представляет собой система для постановки очистительной клизмы?
Очистительную клизму ставят с помощью стеклянной или резиновой кружки Эсмарха (специальный резервуар объемом 1-2 л с отверстием), к которой прикрепляют резиновую трубку длиной около 1,5 м с резиновым, эбонитовым или стеклянным наконечником. На конце трубки расположен кран, с помощью которого можно регулировать поступление воды из кружки.
Какой может быть температура воды, используемой для клизмы?
Для очистительной клизмы взрослому человеку требуется обычно 1-1,5 л теплой воды (25-35 °С). Если необходимо стимулировать сокращения толстой кишки (при атонических запорах), то можно применять воду более низкой температуры (12-20 °С). Напротив, если необходимо расслабить гладкую мускулатуру кишечника (при спастических запорах), то используют воду с температурой 37-42 °С. Для усиления очистительного действия клизмы иногда добавляют 2-3 столовые ложки глицерина или растительного масла, или растворяют в воде 1 столовую ложку стружки детского мыла.
Как проводится подготовка к процедуре?
В кружку Эсмарха наливают воду и, открыв кран, заполняют резиновую трубку, вытесняя воздух. Затем кран вновь закрывают и кружку подвешивают выше уровня кровати (кушетки). Больной ложится на левый бок с согнутыми в коленях ногами, подтянув их к животу (в таком положении больного анальное отверстие находится более поверхностно, что облегчает введение наконечника). Под больного подкладывают клеенку, край которой опускают в таз.
Какова техника постановки очистительной клизмы?
Первым и вторым пальцами левой руки раздвигают ягодицы больного, а правой рукой вращательными движениями осторожно вводят в прямую кишку на глубину 10-12 см предварительно смазанный вазелином наконечник. Вначале (первые 3-4 см) наконечник вводят по направлению к пупку больного, а затем поворачивают соответственно просвету прямой кишки и продолжают введение параллельно копчику. После этого открывают кран и вводят жидкость, поднимая кружку на высоту до 1 м. Если вода не поступает, необходимо несколько выдвинуть наконечник и увеличить напор воды, подняв кружку выше. Напротив, при возникновении болей по ходу толстой кишки, напор воды уменьшают. После окончания введения жидкости больного просят воздержаться от дефекации в течение 5-10 минут. Затем за счет стимуляции перистальтики толстой кишки происходит опорожнение ее нижних отделов от каловых масс. Использованные наконечники моют теплой водой с мылом и кипятят.
В каких случаях показано применение масляных клизм?
При упорных запорах, особенно спастического происхождения, применяют масляные клизмы. Для этого используют 100-200 г подогретого до температуры 37- 38 °С любого растительного масла, которое вводят в прямую кишку с помощью резинового грушевидного баллончика или шприца Жане. Масляные клизмы, способствующие расслаблению стенки кишки и последующему усилению перистальтики, ставят обычно вечером (после процедуры больной должен спокойно полежать в течение получаса), при этом послабляющий эффект наступает через 10-12 часов, обычно утром.
В каких случаях используются гипертонические клизмы?
Для стимуляции опорожнения кишечника при атонических запорах используют также гипертонические (солевые) клизмы. 50-100 мл 10 % раствора хлорида натрия или 20-30 % раствора сульфата магния вводят в прямую кишку с помощью резинового баллончика или шприца Жане, после чего просят пациента воздержаться от дефекации в течение 20-30 минут. Поскольку гипертонические клизмы благодаря своему осмотическому действию способствуют выходу воды из тканей в просвет прямой кишки, то их применяют в борьбе с отеками, в частности с отеком мозговых оболочек.
В каких случаях показано применение сифонной клизмы?
Сифонные клизмы применяют с лечебной целью при различных отравлениях, интоксикации продуктами обмена веществ (например, при хронической почечной недостаточности), при динамической и механической кишечной непроходимости (в последнем случае в качестве предоперационной подготовки), а также при неэффективности очистительных клизм. Сифонные клизмы иногда используют и для диагностики кишечной непроходимости (отсутствие в промывных водах пузырьков газа и каловых масс служит одним из ее симптомов). Применение сифонных клизм при кишечной непроходимости противопоказано при подозрении на тромбоз или эмболию сосудов брыжейки.
В чем особенность системы для сифонной клизмы?
При постановке сифонной клизмы используют большую воронку емкостью 0,5-2 л, а также резиновую трубку длиной 1-1,5 м с диаметром не менее 1 см, соединенную с гибким резиновым наконечником или резиновой кишечной трубкой длиной 20-30 см. Вместо кишечной трубки и гибкого резинового наконечника можно воспользоваться толстым желудочным зондом.
Какова техника постановки сифонной клизмы?
Обычно на одну сифонную клизму требуется 10-12 л жидкости.
Что представляют собой лекарственные клизмы?
К лекарственным клизмам относятся лечебные клизмы с введением различных лекарственных веществ. Лекарственные клизмы чаще всего являются микроклизмами, и их объем составляет обычно 50-100 мл.
Какова техника постановки лекарственной клизмы?
Для лекарственных клизм используют резиновый грушевидный баллончик или шприц Жане с длинным резиновым наконечником (катетером), который вводят в прямую кишку на глубину 10-12 см. Перед их применением, как правило, ставят очистительную клизму. Различают лекарственные клизмы общего (резорбтивного) и местного действия.
В каких случаях используются лекарственна клизмы местного действия?
Лекарственные клизмы местного действия применяют с расчетом на местный эффект вводимого лекарственного вещества.
Так, при воспалительных заболеваниях слизистой оболочки прямой и ситовидной кишок используй клизмы с настоем ромашки и колларголом, при воспалеии предстательной железы применяют микроклизм с антипирином и т. д.
В каких случаях используются лекарственные клизмы общего действия?
Лекарственные клизмы общего действия применяют при невозможности или нежелательности перорального или парентерального введения лекарственных веществ.
При этом, как и при любом ректальном способе введения лекарственных средств вообще, различные лекарственные вещества всасываются в кровь, не попадая в печень и, следовательно, не разрушаясь в ней. С помощью лекарственных клизм вводят, например, некоторые снотворные средства (хлоралгидрат).
Что представляет собой и как делается капельная клизма?
При необходимости введения через прямую кишку большого количества лекарственных растворов применяют капельные клизмы. Такая потребность может возникнуть, например, при обезвоживании организма (в частности, при упорной рвоте), когда внутривенное введение жидкости затруднено из-за большой вязкости крови При постановке капельной клизмы в резиновую трубку (ближе к кружке Эсмарха) вставляют капельницу и зажим. Через прямую кишку на глубину 20-30 см вводя трубку с резиновым наконечником.
Поступление соответствующих растворов (например изотонического раствора хлорида натрия) регулируется с помощью зажима и производится обычно со скоростью 60-100 капель в минуту.
В каких случаях и как делаются крахмальные клизмы?
Крахмальные клизмы применяют как обволакивающее средство при колитах. В 100 мл прохладной воды разводят 5 г крахмала и, размешивая, понемногу добавляют 100 мл кипятка. Остужают раствор до 40 °С и вводят в кишку. В крахмале вводят и лекарственные средства общего действия, например препараты наперстянки, хлоралгидрат, особенно в тех случаях, когда они раздражают слизистую оболочку прямой кишки. Для этого к лекарственному раствору (25 мл) добавляют 25 мл заваренного крахмала (1 г на 50 мл воды).
В каких случаях и как делаются питательные клизмы?
Питательные клизмы используют как дополнительный метод введения в организм питательных веществ. В клизме вводят 5-10 % раствор глюкозы, растворы аминокислот. Объем клизмы не более 200 мл теплого раствора (37-38 °С) с добавлением 8-10 капель настойки опия для подавления кишечной перистальтики. В сутки можно поставить 3-4 клизмы. При необходимости ввести большие объемы питательных веществ используют капельное ректальное введение.
Кишечная непроходимость
Кишечная непроходимость — угрожающая жизни патология, характеризующаяся нарушением пассажа химуса (частично переваренной пищи) по кишке. Причиной тому могут служить различные состояния, вызывающие обтурацию просвета кишки, спазмы, нарушения кровообращения или иннервации. Решающее значение имеет своевременное обращение к врачу-хирургу и установление точного диагноза.
Классификация
В основу классификации кишечной непроходимости положены различные факторы. Соответственно, выбирается та или иная лечебная тактика.
В зависимости от причины патологического состояния, различают следующие виды заболевания:
Динамическая кишечная непроходимость (вследствие спазма или, наоборот, снижения тонуса кишечной стенки).
Механическая, которая делится на формы:
По уровню локализации процесса выделяют следующие варианты непроходимости:
По степени выраженности:
По клиническим признакам:
Стадии кишечной непроходимости:
Причины кишечной непроходимости
Существует множество причин, способствующих возникновению кишечной непроходимости. Так, спастическая ее форма развивается вследствие болезненного сокращения стенки, обусловленного гельминтами, инородными телами, травмами брюшной полости, острым воспалением поджелудочной железы, почечной и желчной коликами, плевропневмонией, пневмотораксом и другой патологией. Причиной развития спастической формы также могут выступать различные поражения нервной системы (травмы, патологии спинного мозга, инсульты и т. д.) и нарушения кровообращения.
Паралич стенки кишки, характерный для паралитической формы заболевания, развивается в результате перитонита, различных отравлений, включая пищевые, после проведения операций под наркозом и т. д.
Обтурационная кишечная непроходимость обусловлена различного рода препятствиями на пути продвижения химуса. Это могут быть каловые камни, конкременты желчного пузыря, гельминты, чужеродные тела, опухоли, растущие как внутрь кишки, так и сдавливающие стенку снаружи.
Этиология странгуляционной кишечной непроходимости кроется не только в механическом сдавлении кишки, но и в компрессии сосудов брыжейки. Это происходит в результате развития заворота, странгуляционной грыжи, инвагинации, образования узлов петель кишечника, чему могут способствовать длинная брыжейка кишки, рубцы и спайки, быстрая потеря веса, сильное переедание после голодания и другие патологические состояния. Сосудистая кишечная непроходимость развивается из-за острого нарушения мезентериального кровообращения в результате тромбоза или эмболии.
Клинические проявления
Проявления заболевания развиваются быстро, и крайне важно его своевременно диагностировать.
Можно выделить характерные клинические симптомы кишечной непроходимости:
Задержка опорожнения кишечника и отсутствие естественного выделения газов — еще один признак, характерный для толстокишечной непроходимости и сопровождающийся вздутием.
Боль в животе — обязательный симптом заболевания. Болевой синдром всегда выраженный и знаменует собой начало развития заболевания, может носить постоянный или схваткообразный характер с постепенным нарастанием интенсивности, вплоть до развития болевого шока. Пациент принимает характерное положение тела, приносящее облегчение, — прижимает ноги к передней брюшной стенке.
Рвота, которая не приносит облегчения, также характерна для данной патологии, однако, следует обращать внимание на некоторые особенности данного симптома. Многократная рвота в самом начале заболевания может свидетельствовать о локализации проблемы в тонком кишечнике. Патология, расположенная в нижних отделах, сопровождается нечастой рвотой, которая появляется на стадии интоксикации.
Если в начале заболевания не оказать помощь пациенту, возникает интоксикация, клиническими признаками которой являются:
В терминальной стадии заболевания может наступить летальный исход.
Диагностика
Диагностика заболевания начинается в первую очередь с объективного врачебного осмотра пациента. Перкуторно отмечается тимпанит наряду с притупленным звуком, аускультативно выслушиваются характерные шумы в начале заболевания (при усиленной перистальтике) и при прогрессировании кишечной непроходимости (когда отсутствует перистальтика). Пальпаторно можно определить растянутую кишечную петлю, в последней стадии заболевания — напряжение мышц передней брюшной стенки. Ректальное и влагалищное исследование при осмотре дает информацию о наличии опухолевого образования, перекрывающего просвет кишечника.
Объективный осмотр лишь предполагает диагноз, окончательно его подтверждают лабораторные и инструментальные методы обследования:
В сложных ситуациях проводят лапароскопическую операцию, которая позволяет уточнить диагноз и устранить причину заболевания.
Кишечную непроходимость дифференцируют с острым аппендицитом, прободной язвой, почечной коликой и другими острыми заболеваниями органов брюшной полости.
Кишечная непроходимость: практическое руководство для врачей
Определение
Состояние, при котором прохождение содержимого в желудочно-кишечном тракте замедлено, затруднено или полностью прекращено.
Частота
Возникает примерно у 3% паллиативных пациентов. Наиболее часто при раке яичников (25‒40%), колоректальном раке (10‒15%), раке желудка, желчных протоков, поджелудочной железы, эндометрия, мочевого пузыря, предстательной железы.
Классификация
По уровню возникновения ‒ клинически целесообразно ориентироваться на четыре уровня непроходимости отделов ЖКТ:
По этиологии ‒ на любом уровне обструкция может быть функциональной (динамической, нарушение перистальтики), или механической (органической), или сочетанной.
По степени нарушения пассажа кишечного содержимого ‒ полная или частичная.
По клиническому течению ‒ транзиторная (острая) или персистирующая (хроническая).
У пациентов могут отмечаться повторяющиеся эпизоды непроходимости, которые разрешаются через несколько дней покоя для ЖКТ. Частота и продолжительность эпизодов непроходимости имеют тенденцию к увеличению, и в конечном итоге она становится полной и необратимой. Прогноз обычно неблагоприятный, средняя продолжительность жизни составляет 1‒3 месяца.
Причины возникновения
Онкологические заболевания:
Последствия лечения онкологического заболевания или его симптомов:
Не связанные с онкологическим заболеванием:
Патофизиология
В результате обструкции происходит:
Клинические особенности
Основные симптомы зависят от уровня, этиологии, степени выраженности и продолжительности непроходимости.
Механическая эзофагальная непроходимость, как правило, манифестирует вначале дисфагией при глотании твердой пищи, затем дисфагией при глотании жидкостей.
Для непроходимости на уровне привратника желудка или проксимальных отделов тонкого кишечника характерны большие потери желудочного, панкреатического секрета, желчи вследствие обильной многократной мучительной для пациента рвоты и быстрое развитие водно-электролитных нарушений (гипогидратация, метаболичический алкалоз, гипокалиемия, гипохлоремия, гипонатриемия). При этом, как правило, отсутствует выраженное вздутие живота, в течение некоторого времени сохраняется отхождение газов и наличие стула. Даже при отсутствии питания через рот желудок требует опорожнения от поступающей слюны (
1500 мл/24 ч) и выделяемого желудочного сока (
1500 мл/ 24 ч). То есть, если пациент выделяет с рвотой менее 2‒3 л в сутки, значит, какая-то часть пищи проходит за уровень обструкции.
Особенностью непроходимости дистальных отделов тонкого кишечника, а также непроходимости толстого кишечника является стертость клинической симптоматики на ранних этапах развития заболевания и вместе с тем ‒ большая возможность для проведения консервативных мероприятий. На первый план при этом выступают признаки нарушения пассажа по кишечнику: болевой синдром, выраженное вздутие живота, рвота встречается реже, быстро прогрессируют явления эндотоксикоза. Вероятность развития инфекционных осложнений гораздо выше при низкой, чем при высокой непроходимости.
Боль в животе при наличии злокачественного новообразования ‒ постоянный и ранний признак непроходимости (90% случаев):
Колики часто встречаются при механической (в 75%) и практически отсутствуют при динамической непроходимости. Эпизоды колик сопровождаются слышимым урчанием. Плохо обезболиваются опиоидами, но уменьшаются или купируются спазмолитическими препаратами.
Рвота. Чем выше уровень непроходимости, тем более выражена рвота. В позднем периоде она становится неукротимой, рвотные массы приобретают вид и запах кишечного содержимого.
Растяжение является непостоянным симптомом (чаще встречается при низкой непроходимости), сопровождается тимпаническим звуком при перкуссии живота.
Кишечные шумы могут отсутствовать полностью при функциональной непроходимости, а при механической непроходимости ‒ быть активными и хорошо различимыми (урчание в животе). «Звук падающей капли» встречается редко.
Задержка стула и газов ‒ патогномоничный признак непроходимости кишечника, ранний симптом низкой непроходимости. При высоком ее характере вначале, особенно под влиянием лечебных мероприятий, может быть многократный стул, зачастую жидкий за счет эффекта «фильтра» ‒ прохождения жидкой и задержки плотной части кишечного содержимого выше участка непроходимости и опорожнения кишечника, расположенного ниже участка непроходимости. Необходимо быть максимально внимательным и не спешить расценивать данный симптом как диарею (жидкие водянистые выделения на фоне соответствующего диагноза, например, карциноматоза).
Обследование
Основывается на анамнезе и клиническом осмотре живота, хирургических протоколах. Дополнительные обследования проводятся в случае планирования/возможности проведения хирургического лечения (компьютерная томография, эндоскопия). Рентгенологическое обследование кишечника у пациентов с прогрессирующей формой непроходимости показано, если планируется паллиативная хирургическая операция для облегчения симптомов непроходимости и для дифференциального диагноза между механической непроходимостью и выраженным запором (табл. 1).
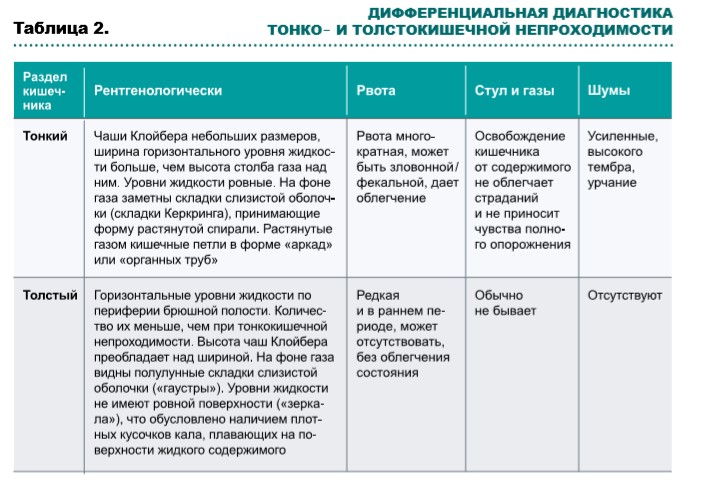
В таблице 2 представлены симптомы, позволяющие провести дифференциальную диагностику тонко- и толстокишечной непроходимости.
Лечение
Зависит от вида непроходимости, остроты ситуации (например, осложнение перитонитом), прогноза (необходимо учитывать траекторию и стадию заболевания) и предпочтений пациента. Тактику лечения следует определять в соответствии с решениями мультидисциплинарной команды специалистов, пациента и его семьи. Непроходимость кишечника в паллиативной сфере редко бывает острой.
Медикаментозное лечение непроходимости
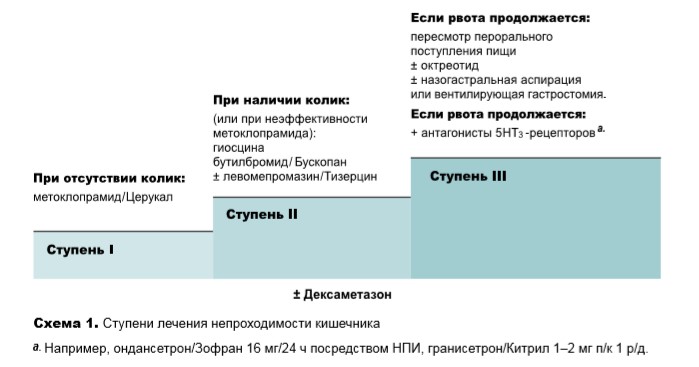
Медикаментозное лечение следует фокусировать, главным образом, на купировании боли, тошноты и рвоты и, по возможности, на разрешении частичной непроходимости. Введение препаратов осуществляется, как правило, посредством непрерывной подкожной инфузии (НПИ) или подкожно (п/к). Представленная ниже ступенчатая схема (схема 1) отражает общий подход к лечению. Может потребоваться титрование доз лекарственных препаратов в течение нескольких дней для достижения оптимального эффекта.
Ступень I. Возможная функциональная обструкция (отсутствие колик, нарушения перистальтики):
Ступень II. Возможная механическая обструкция
Ступень III (когда применения гиосцина бутилбромида недостаточно для контроля над рвотой, либо он недоступен, либо для наступления более быстрого облегчения):
Если рвота продолжается, необходимо ограничить поступление пищи через рот: возможно, необходима назогастральная аспирация или вентилирующая/разгрузочная гастростомия.
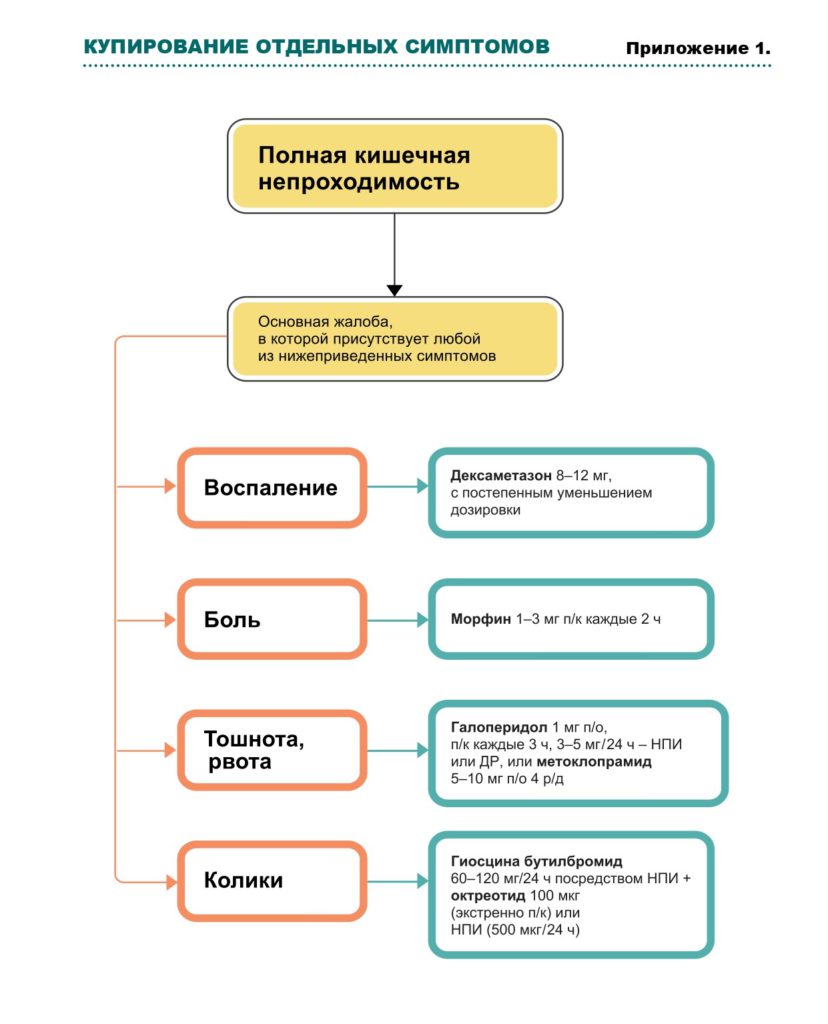
Купирование отдельных симптомов (см. также Приложение 1)
Уменьшение отека кишечной стенки и периопухолевого отека ‒ дексаметазон: дозы подбираются индивидуально из расчета 6‒8 мг 1‒3 р/д п/к или в/в (8‒16 мг п/к или в/в в первую половину дня). Действует также как ко-анальгетик и антиэметик. Если есть положительный эффект, лечение может быть продолжено перорально. В случае неэффективности в течение трех дней ‒ отменить. Но если пациент получал дексаметазон более длительное время, отмену следует производить постепенно, уменьшая дозу на 2 мг каждые три дня.
Стимуляция моторики ЖКТ ‒ метоклопрамид 30‒120 мг/24 ч НПИ или дробно (ДР) п/к каждые 4‒6 ч. Следите за клиникой: при усилении колик ‒ отменить.
Колики ‒ опиоиды НПИ, ДР, защечно, сублингвально или трансдермально для надлежащей адсорбции обезболивающих, что не может обеспечить пероральный прием; дозу титровать. При персистирующих, несмотря на прием опиоидов, коликах назначают антихолинэргические препараты: гиосцина бутилбромид (Неоскапан, Бускопан, Спанил) 40‒ 100мг/24 ч НПИ или ДР). Препараты уменьшают моторику кишечника, в результате снижается секреция жидкостей и перистальтика гладкой мускулатуры. Дозу антихолинэргических препаратов следует уменьшить после 1‒2 дней применения; если нет стула, в этом случае следует подумать о хирургическом вмешательстве. Если это невозможно/нецелесообразно, назначается гиосцина бутилбромид п/о 10 мг 4 р/д.
Хроническая боль ‒ опиоиды НПИ, ДР, защечно, сублингвально или трансдермально, чтобы обеспечить надлежащую адсорбцию обезболивающих; дозу титровать.
Запор ‒ слабительные: вазелиновое масло (наиболее безопасный препарат, от 1 до 5 чайных ложек от 1 до 4 р/д); докузат/ Норгалакс (несовместим с вазелиновым маслом) ‒ только при возможности ректального применения; лактулоза/Дюфалак ‒ с осторожностью титровать дозу, начиная с 3‒5 мл (способствует повышению осмотического давления и, как следствие, увеличению объема кишечного содержимого); очистительные клизмы с осторожностью (предпочтительно масляные, небольшого объема 100‒200 мл); мануальное освобождение прямой кишки (с обезболиванием).
Стентирование/стомирование
К ним прибегают в тех случаях, когда консервативное лечение непроходимости ЖКТ у пациентов с прогнозом жизни более двух месяцев в течение 48‒72 ч не приносит результатов.
Эзофагальная непроходимость
Для облегчения дисфагии у пациентов с раком пищевода или проксимальных отделов желудка используется стентирование и бужирование. Эндоскопически введенные стенты довольно эффективно смягчают симптомы непроходимости, избавляя больного от наложения стомы. У большинства пациентов быстро наступает облегчение. Смертность от данной процедуры низкая, но частота осложнений является относительно высокой. Возможные осложнения: боли в грудной клетке, требующие дополнительного обезболивания ‒ обычно разрешаются в течение 2‒3 дней, кровотечение, перфорация пищевода, образование свищей, гастроэзофагальный рефлюкс, аспирация, компрессия дыхательных путей.
Назогастральный зонд обеспечивает декомпрессию и может помочь проконтролировать тошноту, но необходимо избегать его длительного использования.
Непроходимость привратника двенадцатиперстной кишки
Стенты/бужи/зонды. Противопоказания для стентирования ‒ состояние пациента, перфорации кишечника с перитонитом, стеноз нижней трети прямой кишки (может вызвать тенезмы, недержание, риски миграции стента), множественные участки непроходимости ниже места стентирования, перитонеальный карциноматоз. Наиболее частые осложнения стентирования данного отдела ЖКТ: обструкция желчных путей (50%), миграция стента (до 14%), повторная непроходимость (до 10%), перфорация кишечника (от направляющей стента), некроз от давления, баллонная дилатация и др. (до 6%), кровотечение (5%), функциональные нарушения стента (неспособность пройти место сужения, проблемы с раскрытием, до 4%), прорастание опухолью (2%), фистула (1%). Смертность процедуры до 4%.
Гастроеюностомия. Обеспечивает более длительную выживаемость и более низкий риск необходимости повторного вмешательства, чем стентирование пациентов со злокачественной непроходимостью выходных отделов желудка. Однако в краткосрочной перспективе стентирование более благоприятно.
Проведение гастроеюностомии показано при долгосрочном прогнозе жизни.
Чрескожная гастростомия пациентов с непроходимостью гастродуоденального отдела или проксимальных отделов тонкого кишечника и постоянной рвотой может облегчить симптомы и производится в тех случаях, когда максимально возможное медикаментозное лечение неэффективно. Это позволит избежать необходимости длительного использования назогастрального зонда, декомпрессировать кишечник и облегчить тошноту и рвоту. Пациенты могут даже наслаждаться едой и питьем, эвакуируя желудочное содержимое через гастростому.
Абсолютные противопоказания для постановки гастростомы: портальная гипертензия, массивный асцит, предрасположенность к кровотечениям, активная язвенная болезнь желудка; относительные: множественные предыдущие хирургические вмешательства в области верхней части живота, колоностомия, инфицированные повреждения живота.
Осложнения чрезкожной гастростомы: кровотечения из перистомы или стенки кишечника, ретроперитонеальная/желудочная эрозия или изъязвление, перфорация или перитонит, фистула, миграция стента (может вызвать непроходимость выходной части желудка, панкреатит, холангит, обструкцию или перекрут катетера, попадание желудочного содержимого на кожу).
Непроходимость дистальных отделов тонкого/толстого кишечника
Данные исследований показывают, что выживаемость пациентов после стентирования и других хирургических вмешательств при непроходимости данного отдела ЖКТ составляет 56%, а продолжительность жизни не превышает 60 дней. Хирургические анастомозы с шунтированием могут облегчить состояние больного и улучшить качество жизни последних дней. Эти процедуры проводятся в случае, если медикаментозное лечение неэффективно, а ожидаемое время жизни несколько недель или месяцев.
Хирургическое вмешательство, например, паллиативная резекция, наложение анастомоза или колостомия эффективны для пациентов при наличии описанных ниже критериев:
Дополнительные важные показатели состояния, свидетельствующие в пользу хирургического лечения: отсутствие асцита, обусловленного карциноматозом; большой пальпируемой опухоли в брюшной полости; отдаленных метастазов, особенно в легких; плеврального выпота или данных печеночной и почечной недостаточности.
Осложнения после хирургических вмешательств достаточно высоки: фекальный свищ (7‒ 10%); повторная непроходимость (30‒40%); расхождение швов; сепсис.
Полезные советы
Во всех случаях: тщательный уход за полостью рта, лед для рассасывания.
Некоторые пациенты, ухаживающие за ними родственники или персонал озабочены ограничением поступления калорий с пищей через рот: в этом случае необходимо провести беседу.
Если обструкция частичная, рекомендовано изменение питания, например:
Большинство пациентов нуждаются в подкожных инфузиях лекарственных препаратов, так как прием и адсорбция медикаментов через рот неэффективны.
Необходимо регулярно пересматривать схему лечения, так как симптомы могут меняться и разрешаться спонтанно.
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
Скачать практическое руководство «Кишечная непроходимость в паллиативной помощи» в формате pdf можно здесь: