подорожник при панкреатите можно или нет
Подорожника большого листья : инструкция по применению
Подорожника большого листья содержат иридоидный гликозид аукубин, флавоноиды, полисахариды, дубильные вещества, витамины С и К, каротин, оксикоричные кислоты, маннит, сорбит.
Подорожника большого листья, измельченное сырье.
Кусочки листьев различной формы, проходящие сквозь сито (5600). В сырье видны кусочки тонких, голых листовых пластинок и кусочки черешков с 3-9 выступающими параллельными жилками. Цвет зеленый или коричневато-зеленый. Запах слабый.
Средство растительного происхождения. Настой листьев подорожника обладает противовоспалительным, спазмолитическим, кровоостанавливающим, бактериостатическим действием, стимулирует процессы регенерации, способствует повышению секреции желудочного сока. Полисахариды, входящие в состав листьев подорожника, оказывают обволакивающее действие на слизистую оболочку верхних дыхательных путей и способствуют уменьшению кашлевого рефлекса и связанного с ним сухого кашля.
Показания к применению
Внутрь: в комплексной терапии воспалительных заболеваний верхних дыхательных путей.
Наружно: в комплексной терапии воспалительных заболеваний кожи.
Гиперчувствительность. Гиперацидный гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, рефлюкс-эзофагит. Беременность, период лактации, детский возраст до 3 лет.
Способ применения и дозировка
Внутрь. Около (2 столовые ложки) листьев помещают в эмалированную посуду, заливают 200 мл (1 стакан) кипяченой воды комнатной температуры, закрывают крышкой и настаивают в кипящей воде (водяной бане) 15 мин. Охлаждают при комнатной температуре в течение 45 мин, процеживают. Оставшееся сырье отжимают. Объем полученного настоя доводят кипяченой водой до 200 мл.
Наружно применяют для примочек и промываний.
Перед применением настой рекомендуется взбалтывать. Длительность курса лечения определяется врачом с учетом особенностей заболевания, достигнутого эффекта и переносимости лекарственного средства.
Применение у детей до 3 лет не рекомендуется из-за отсутствия адекватных клинических данных. Перед применением лекарственного средства у детей старше 3 лет проконсультируйтесь с врачом.
Применение во время беременности и кормления грудью
Безопасность применения во время беременности и лактации не установлена. В связи с отсутствием достаточных данных применять во время беременности и лактации не рекомендуется.
Возможны аллергические и анафилактические реакции, диспепсические расстройства (тошнота, изжога, боли в эпигастрии). В случае возникновения побочных реакций, в том числе не указанных в данной инструкции. Следует прекратить применение лекарственного средства и обратиться к врачу.
Взаимодействие с другими лекарственными средствами
Замедление всасывания одновременно принятых других лекарственных средств. Не применять одновременно с противокашлевыми лекарственными средствами и лекарственными средствами, уменьшающими образование мокроты.
Если во время приема лекарственного средства симптомы сохраняются или происходит ухудшение состояния (повышается температура, развиваются нарушения дыхания, появляется кашель с гнойной мокротой), необходимо обратиться к врачу.
Влияние на возможность вождения автомобиля и работу с техникой
Исследования по оценке влияния на способность управлять автомобилем и работать с механизмами не проводились.
Настой следует принимать за 30-60 мин до приема других лекарственных средств.
3 года. Не использовать по истечении срока годности, указанного на упаковке.
По или в пачке картонной с внутренним бумажным пакетом. Предусмотрено вложение листка-вкладыша в пачку картонную.
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
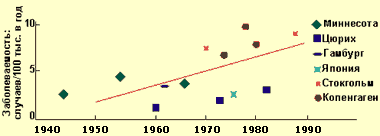 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Подорожник при панкреатите
Подорожник знаком многим своими целебными свойствами и применяется для лечения многих заболеваний. Это лекарственное растение обладает общеукрепляющими, противовоспалительными, смягчительными, бактерицидными, регенерирующими, сахароснижающими, мочегонными и успокаивающими свойствами и может применяться для лечения многих хронических заболеваний пищеварительных органов.
Для лечения панкреатита и сопутствующих ему патологий препараты из подорожника обычно используются в составе комплексной терапии. Эта лекарственная трава может использоваться как в составе комплексных фитосборов, так и самостоятельно – в виде настоя, сока, порошка, сиропа или отвара из листьев.
Состав подорожника
Подорожник содержит в себе:
Как подорожник воздействует на организм при панкреатите?
Ранее это лекарственное растение использовали исключительно в качестве ранозаживляющего, бактерицидного, противовоспалительного и кровоостанавливающего средства, и применяли его для лечения кожных недугов, ран и ссадин. Позднее стало известно, что подорожник обладает более широким спектром целебных свойств.
Подорожник может использоваться для лечения хронического панкреатита и сопутствующих патологий органов ЖКТ – гипо- и антацидных гастритов и язвенной болезни, холециститов, дисбиоза кишечника, энтеритов, колитов и диспепсий. Препараты на его основе способствуют снижению тонуса гладкой мускулатуры стенок желудка и кишечника, уменьшают отечность слизистой оболочки желудка, регулируют нормальную выработку желудочного сока и способствуют повышению его кислотности.
Обилие флавонидов, дубильных веществ, фитонцидов и полисахаридов способствуют более быстрой регенерации пораженных тканей и оказывает выраженное противовоспалительное действие на ткани пищеварительных органов. А витамины, минералы и другие полезные вещества оказывают благотворное воздействие на состояние иммунитета и нервной системы, оказывая общеукрепляющее, тонизирующее и успокаивающее действие.
Подорожник может применяться для лечения дисбиоза кишечника, который нередко развивается у больных с хроническим панкреатитом или на фоне приема антибиотиков, заболеваний кишечника и снижения иммунитета. Содержащиеся в его составе бактерицидные компоненты эффективно воздействуют на чужеродные для кишечника микроорганизмы и создают благоприятные условия для формирования здоровой микрофлоры.
Ряд исследований подтверждает, что употребление этого лекарственного растения способствует более эффективному контролю уровня глюкозы в крови при сахарном диабете II типа и осложненных формах этого заболевания. Такое действие подорожника объясняется наличием в его составе большого количества слизистых веществ, полисахаридов и гликопротеинов.
В результате таких лечебных действий подорожника у больного нормализуется процесс пищеварения, устраняются дискомфортные и болезненные ощущения в области живота и диарея, улучшается аппетит и общее самочувствие.
Целебные свойства подорожника при панкреатите
Кроме этих полезных свойств подорожник может оказывать на организм такие действия:
Противопоказания
Препараты на основе подорожника с осторожностью назначают во время беременности, лактации и детям в возрасте младше 2 лет. В таких случаях решение о возможности применения этого лекарственного растения может приниматься только врачом.
Прием препаратов на его основе может вызвать развитие таких побочных эффектов как аллергические реакции, которые проявляются в виде кожных высыпаний (дерматит, крапивница, зуд кожи, поллиноз). При их появлении следует прекратить прием препаратов и обратиться к врачу для коррекции лечения. Сироп подорожника не рекомендуется применять при аллергической реакции на пыльцу растений, т. к. в состав препарата входит экстракт подорожника, который может содержать пыльцу растений.
Где взять подорожник для лечения панкреатита?
Для лечения можно использовать препараты на основе подорожника, которые продаются в аптеках:
Для лечения можно воспользоваться подорожником, заготовленным самостоятельно. Это растение произрастает почти на всей территории стран СНГ (кроме Крайнего Севера). Его можно обнаружить на тропинках, суходольных лугах, пустырях, около жилья и в садах. Сбор листьев и семян следует проводить в период цветения (летом). Листья срезают с небольшой частью черешка, а семена собирают вместе с цветоносами.
Листья и семена подорожника можно использовать в свежем виде или заготовить для хранения. Для этого их высушивают в затененном и хорошо проветриваемом месте или в электросушилках при температуре 40-50 °С. Заготовленное сырье хранят в полотняных мешочках или картонных коробках. Срок хранения – 2 года.
Можно ли применять для лечения панкреатита настойки подорожника, приготовленные на спирте?
В аптеках можно встретить препарат Сок подорожника, в состав которого входит этиловый спирт. Для лечения панкреатитов его не рекомендуется применять, т. к. любые спиртосодержащие препараты противопоказаны при заболеваниях поджелудочной железы.
Как приготовить сок, настой, отвар и порошок из подорожника?
Сок из листьев

При получении слишком густого сока его можно разбавить кипяченой водой в соотношении 1:1. Полученный сок необходимо прокипятить в течение 1-2 минут. Хранить полученное средство следует в холодильнике не более 3 суток.
Сок подорожника принимают по 1-2 десертные или столовые ложки за 20 минут до приема пищи 3 раза в день. Длительность лечения определяется врачом и обычно составляет около 15-30 дней.
Настой из листьев
1 столовую ложку листьев подорожника заливают 250 мл кипятка и настаивают полчаса. Процеженный настой принимают по 1/3 стакана за час до приема пищи трижды в день.
Отвар из листьев
1 столовую ложку сухих листьев подорожника заливают 250 мл кипятка и настаивают в течение получаса. Затем настой кипятят на небольшом огне в течение 5 минут, после процеживания принимают по 1/3 стакана за 20 минут до принятия пищи трижды в день.
Порошок из листьев
Листья подорожника измельчают в ступке до порошкообразного состояния. Принимают по 1 г в сутки за час до еды 3-4 раза в день, запивая теплой водой. Порошок из листьев подорожника может применяться для лечения заболеваний органов ЖКТ или в составе комплексной терапии сахарного диабета.
Настой из семян
Рецепт №1
25 г семян подорожника помещают в банку или бутылку, заливают 200 мл кипятка и взбалтывают на протяжении 10-15 минут. Процеженный настой принимают по 1 столовой ложке за 20 минут до приема пищи трижды в день.
Рецепт №2
Столовую ложку семян помещают в термос, заливают 100 мл теплой воды и оставляют на ночь. Принимают утром, запивая теплой водой.
Порошок из семян
Семена измельчаются в ступке до порошкообразного состояния. Порошок принимают по 1г за 20-40 минут до приема пищи 3-4 раза в день, запивая теплой водой.
Фитобсоры с подорожником для лечения панкреатита
Рецепт №1
Фитосбор обладает спазмолитическим, противовоспалительным и сокогонным действием.
Рецепт №2
Берут по 1 части листьев подорожника, тысячелистника, сушеницы, мяты, полыни и цветков ромашки. Смешивают в одной емкости.
Фитосбор обладает противовоспалительным, желчегонным, спазмолитическим и сокогонным действием.
Фитосборы с подорожником для лечения дисбактериоза
Рецепт №1
Столовую ложку сбора заваривают в 500 мл кипятка, настаивают и принимают по 100 мл за 20 минут до еды трижды в день на протяжении 10-20 дней.
Рецепт №2
Столовую ложку сбора заваривают в 50 мл кипятка, настаивают 15 минут, переливают в другую емкость и через 30 минут процеживают. Принимают по 50 мл трижды в день спустя 40 минут после приема пищи.
Комментарии
Чтобы иметь возможность оставлять комментарии, пожалуйста, зарегистрируйтесь или войдите на сайт.
