на каком сроке можно определить количество плодов при беременности
Признаки многоплодной беременности на ранних сроках
Многоплодная беременность сопряжена с повышенными нагрузками на организм будущей матери, имеет свои особенности развития, поэтому выявление ее на ранних сроках позволяет избежать многих неприятностей и недомоганий. Признаки многоплодной беременности могут проявиться сразу после закрепления оплодотворенной яйцеклетки. Однако распознать их под силу далеко не каждой женщине.
Особенности развития многоплодной беременности
Медицинская статистика показывает, что за последние два десятилетия количество многоплодных беременностей увеличилось. В среднем, их соотношение составляет 1,5-2% от общего количества беременных женщин. Несмотря на современный уровень развития акушерской помощи при вынашивании и родовспоможении, женщины с многоплодной беременностью нуждаются в дополнительном наблюдении и внимании со стороны специалистов. Это требование обусловлено высокой степенью риска осложнений в процессе вынашивания и развития ребенка, а также в послеродовой период. Именно поэтому так важно определить многоплодную беременность по первым признакам на ранних сроках.
Самостоятельно определить многоплодную беременность очень сложно и маловероятно. Для точной диагностики необходим комплекс специальных медицинских исследований.
Одной из главных особенностей многоплодной беременности выступает большой живот, который начинает доставлять неудобства будущей матери уже с 20-22 недели. Если при обычной беременности женщина за весь период набирает в норме 12-13 кг, то при многоплодной прибавка массы тела составляет не менее 18-20 кг.
Многоплодная беременность, особенно при вынашивании более 2 детей, сопряжена с некоторыми рисками. Пороки развития плода при вынашивании двух и более детей регистрируются в 2 раза чаще. Риск внутриутробной смерти одного из плодов повышается 3-4 раза. Угроза развития ДЦП при многоплодной беременности повышается в несколько раз, при рождении двойни – от 3 до 7 раз, тройни – в 10 раз.
Установить по первоначальным признакам многоплодную беременность на ранних сроках важно еще и потому, что большинство женщин, вынашивающих 2 и более детей, рожают раньше установленного срока. Этот факт обусловлен чрезмерным растяжением матки. По статистике роды при двойне происходят в 36-37 недель, при тройне срок вынашивания сокращается до 33-34 недель, при четверне родовая деятельность может начаться уже на 32 неделе. Ранний срок родов предполагает заранее прогнозируемую недоношенность и маленький вес детей, поэтому подготовка будет очень важным этапом.
Первые признаки многоплодной беременности
В самом начале развития многоплодная беременность не отличается какими-то особыми симптомами, клинические проявления абсолютно идентичны обычной одноплодной беременности. Как правило, женщины определят беременность после задержки менструации по результату экспресс-теста. Но этот метод позволяет лишь установить повышение в крови уровня гормона ХГЧ (хорионический гонадотропин человека), что происходит при наступлении беременности. Со временем развития беременности уровень этого гормона постоянно меняется, сначала идет повышение, а ближе к родам некоторое снижение ХГЧ. Это естественный процесс поддержания беременности и подготовки родовой деятельности. При развитии многоплодной беременности уровень ХГЧ повышается значительно выше, но выявить это можно только с помощью специального исследования крови.
Определить многоплодную беременность на ранних сроках можно по ряду признаков:
Даже если на первых неделях не удалось выявить многоплодную беременность, женщина может определить ее сама по слишком раннему ощущению шевелений. При обычной одноплодной беременности первые движения малыша в полости матки женщина начинает ощущать на сроке 18 недель при первой беременности, в 16 – при последующих. При многоплодной беременности ощущение движений в матке женщина может начать чувствовать с 12-15 недели.
Медицинская диагностика многоплодной беременности
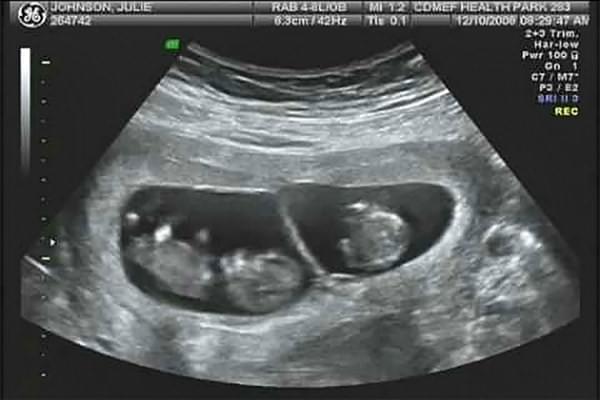
В клинической гинекологии многоплодная беременность на ранних сроках лучше всего определяется по характерным признакам на УЗИ. Опытный диагност при условии использования высокочувствительной аппаратуры может увидеть количество эмбрионов в полости матки, начиная с 5-6 недели, то есть задолго до первого планового УЗИ. Этот метод диагностики считается наиболее достоверным и информативным, к дополнительным способам исследования многоплодной беременности относятся:
Часто дополнительно к УЗИ беременной женщине рекомендуется пройти исследование с помощью Допплер. При проведении допплеровской диагностики высока вероятность определения многоплодной беременности по выявлению более одного пульса плода. Нередки случаи, когда полную картину многоплодной беременности на ранних сроках не удается определить даже при проведении всех исследований. При таких обстоятельствах специалист собирает полный анамнез, включая данные лабораторных исследований, результаты инструментальной диагностики, параметры измерений и симптомы самочувствия женщины.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
На каком сроке можно определить количество плодов при беременности
На ранних сроках симптомы многоплодной беременности ничем не отличаются от признаков обычной беременности, и заподозрить ее можно только по необычайно быстрому увеличению матки и размеров живота.
Во второй половине беременности признаками многоплодной беременности являются:
быстрое увеличение высоты и окружности живота;
ощущение движения плода одновременно в разных местах;
прощупывание мелких частей плода (ручек, ножек) в разных местах живота;
прощупывание трех или более крупных частей плодов (головки, таза);
появление борозды (отчетливой границы между плодами на животе (передней брюшной стенке)) между плодами;
ощущение сердцебиения плодов в двух или более разных местах матки, наличие « зоны молчания» между ними (области, где сердцебиение не выслушивается), сердечный ритм в разных точках отличается.
Также при многоплодной беременности на поздних сроках женщины чаще страдают одышкой, тахикардией (учащенным сердцебиением), повышением артериального давления, отеками.
Инкубационный период
Как правило, сомнительные (появляющиеся у женщин ощущения, которые характерны для беременности, но гарантированно не подтверждают ее наличие, поскольку могут встречаться и вне ее) признаки беременности начинают появляться на 3-4 неделе беременности. Первый день задержки менструации обычно соответствует 4 – 5 неделе беременности, однако иногда менструация может прийти даже при наступившей беременности, при этом обычно наблюдается значительное уменьшение объема менструальных выделений. В редких случаях менструальная функция не прекращается в течение всей беременности, однако это не является нормой, а свидетельствует о гормональном дисбалансе (нарушении).
Увеличение уровня ХГЧ (хорионического гонадотропина – « гормона беременности») наблюдается с момента имплантации плода, то есть прикрепления его к стенке матки (на 8 – 12 день после зачатия), и потому современные высокочувствительные тесты для определения беременности могут определить изменение уровня ХГЧ уже с первого дня задержки менструации.
Достоверные признаки беременности, за исключением УЗИ-признаков, определяются во втором триместре беременности. Ультразвуковое определение беременности возможно с 5 недели при трансабдоминальном исследовании (датчик прикладывается к животу), а при трансвагинальном исследовании (датчик вводится во влагалище) возможно обнаружение беременности уже с 4-5 недели.
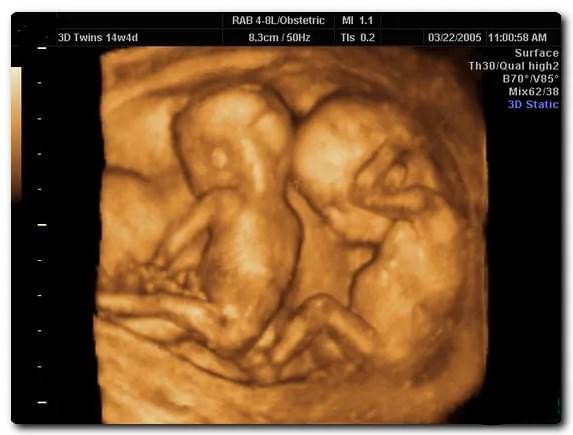
Иногда при раннем УЗИ не удается сразу установить, что беременность многоплодная, однако на сроке 11 – 12 недель УЗИ помогает точно определить количество плодов в матке, оценить их состояние.
Формы
Беременность условно подразделяется на два периода:
эмбриональный (зародышевый) – до 10-й акушерской недели. В этот период происходит оплодотворение, деление клеток, движение оплодотворенной яйцеклетки из маточной трубы в полость матки, имплантация (прикрепление зародыша к стенке матки), развитие зародышевых листков (закладок – строительного материала для будущих органов) и формирование органов и систем;
фетальный (плодный) – с 11-й акушерской недели до родов. В этот период происходит увеличение плода в размерах, развитие и совершенствование его органов и систем.
Также беременность принято подразделять на триместры (1, 2, 3), соответственно по три месяца каждый (до 12 недель, 13 – 28 недели, 29 – 40 недели).
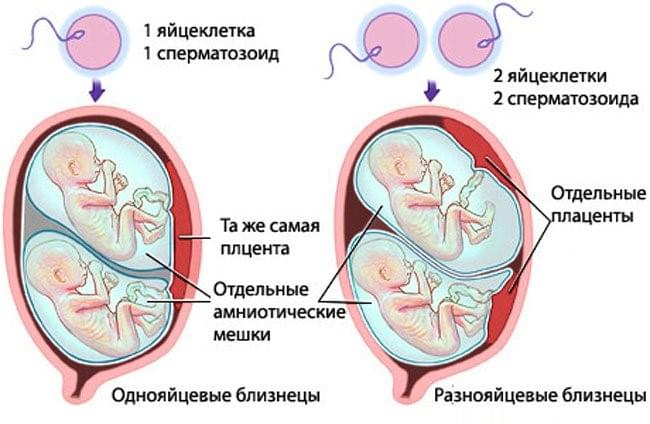
При многоплодной беременности близнецы могут быть однояйцевыми (возникают при полном разделении оплодотворенной яйцеклетки надвое и имеют одинаковые генетические данные) или разнояйцевыми (происходит имплантация (прикрепление к стенке матки) двух или более различных оплодотворенных яйцеклеток).
В зависимости от того, как располагаются плацента и децидуальная оболочка (органы, отвечающие за питание, функционирование и защиту плода в полости матки), выделяют:
монохориальную, моноамниотическую двойню – близнецы имеют общую плаценту, между ними нет перегородки (они находятся в одном плодном пузыре);
монохориальную, диамниотическую двойню – близнецы имеют общую плаценту, в плодном пузыре между ними имеется перегородка;
дихориальную, диамниотическую двойню – близнецы имеют отдельную плаценту.
Причины
Беременность возникает в результате оплодотворения яйцеклетки сперматозоидом, которое происходит в верхней трети маточной трубы. Далее оплодотворенная яйцеклетка продвигается по маточной трубе и попадает в полость матки, где прикрепляется к стенке матки (это происходит на 20 – 22 день цикла). С этого момента начинают происходить изменения в гормональном фоне женщины: желтое тело (временное образование) в яичнике женщины, образующееся при овуляции (выход яйцеклетки из яичника), начинает вырабатывать гормон прогестерон, а образующийся хорион (орган, ответственный за прикрепление зародыша к стенке матки) вырабатывает ХГЧ – хорионический гонадотропин человека. Организм женщины настраивается на вынашивание беременности, и начинают постепенно проявляться признаки беременности. Если по каким-либо причинам имплантация (прикрепление зародыша к стенке матки) не произошла, то механизмы беременности не запускаются, плодное яйцо погибает без питания и выходит наружу при менструации.
Многоплодная беременность может наступать в результате двух механизмов:
созревания и оплодотворения сразу двух и более яйцеклеток, и в этом случае возникает разнояйцевая беременность;
разделение оплодотворенной яйцеклетки (зиготы) на две или более части вскоре после оплодотворения, и в этом случае беременность является однояйцевой.
Также многоплодная беременность часто наступает при искусственном оплодотворении, когда для повышения успеха процедуры в матку подсаживается сразу несколько эмбрионов, и они приживаются.
Наиболее благоприятный период для зачатия – середина цикла (2 – 3 неделя менструального цикла), когда происходит овуляция (выход яйцеклетки из яичника). Однако в силу того, что мужские и женские половые клетки имеют некоторый срок жизни (срок жизни яйцеклетки – 24 часа, сперматозоидов – 2-5 суток), а также из-за сбоев в менструальном цикле беременность может возникнуть в начале или в конце менструального цикла, но с меньшей вероятностью.
LookMedBook напоминает: чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений:
Диагностика
Врач может диагностировать беременность на основании:
анализа жалоб женщины – задержка менструации, тошнота, рвота, общее недомогание, слабость, сонливость, нагрубание и болезненность молочных желез и т.д.;
анализа менструальной функции (дата последней менструации, средняя продолжительность менструального цикла, дата предполагаемой очередной менструации, возможного зачатия и т.д.);
результатов домашнего теста для определения беременности. Данные тесты основаны на определении ХГЧ (хорионического гонадотропина человека), который выделяется с мочой после имплантации (прикрепления к стенке матки) плодного яйца. Эти тесты при соблюдении техники их проведения являются достаточно точными и могут определить повышение уровня ХГЧ уже с первого дня задержки менструации (особенно в утренней моче, являющейся наиболее концентрированной);
данных гинекологического осмотра (гинеколог может выявить увеличение матки и другие гинекологические признаки беременности);
данных УЗИ (ультразвукового исследования) органов малого таза. УЗИ на сроке раньше 10 – 11 недель назначается обычно в случае, если у врача возникают сомнения по поводу локализации (расположение) беременности (маточная или внематочная) или при подозрении на замершую беременность (состояние, при котором эмбрион или плод в матке перестает развиваться и погибает);
показателей уровня ХГЧ (хорионического гонадотропина человека) в крови.
При наблюдении беременной врач может отметить более быстрое увеличение размеров матки, и в этом случае УЗИ проводится на более раннем сроке, чтобы подтвердить многоплодную беременность.
Также врач назначает беременной ряд анализов (крови, мочи, анализы на некоторые инфекции – токсоплазмоз, цитомегаловирусную, хламидийную, микоплазменную инфекции, вирус простого герпеса 1, 2 типа и т.д.) и консультаций специалистов (терапевта, стоматолога, окулиста) для выявления сопутствующих заболеваний, которые могут осложнить течение беременности.
Осложнения и последствия
Осложнениями многоплодной беременности могут быть:
токсикоз беременных – осложнение, которое, как правило, проявляется в первой половине беременности и может проявляться диспепсическими расстройствами (тошнотой, рвотой), слюнотечением, нарушением функции печени (гепатозом);
гестоз – осложнение беременности, характеризующееся нарушением функций жизненно важных органов и систем, возникающее обычно после 20-й недели беременности. Гестоз может быть легким, средней степени тяжести и тяжелым. Проявляется гестоз повышением артериального давления, отеками, выделением белка с мочой (протеинурией);
преэклампсия и эклампсия. Преэклампсия – это состояние организма беременной женщины, возникающее на фоне развития тяжелого гестоза, которое характеризуется повышением артериального давления, головокружением, мельканием мушек перед глазами, помутнением сознания. Если не предпринять никаких мер по оказанию помощи беременной и снижению артериального давления, то преэклампсия может перейти в эклампсию — тяжелое состояние, угрожающее жизни матери и ребенка. Приступ эклампсии проявляется в виде судорожного припадка с потерей сознания, который длится от нескольких десятков секунд до нескольких минут. После приступа женщина находится в бессознательном состоянии или коме. Развитие эклампсии может привести к гибели матери и плода, и потому может потребовать срочного оперативного родоразрешения (кесарева сечения) независимо от срока беременности;
невынашивание беременности – самопроизвольное прерывание беременности до 37 недель. Прерывание беременности до 20-й недели называется выкидышем, от 20 до 37 недели – преждевременными родами. Если у женщины произошло три и более выкидыша, то в этом случае говорят о привычном невынашивании беременности;
угроза прерывания беременности (угрожающий выкидыш) – повышение тонуса (напряжение) матки, появление тянущих, схваткообразных болей внизу живота у беременной. Также могут появиться кровянистые или обильные прозрачные выделения из влагалища (кровотечение, преждевременное излитие околоплодных вод). Все эти симптомы требуют немедленной госпитализации женщины;
угроза преждевременных родов – появление признаков начинающихся родов (повышение тонуса матки, боли внизу живота, схватки, отхождение околоплодных вод) на сроке от 28 до 37 недель беременности;
недоношенная беременность (преждевременные роды) – рождение ребенка на сроке от 20 до 37 недель;
переношенная беременность – рождение ребенка на сроке 42 недели и более;
неразвивающаяся (замершая) беременность – прекращение развития эмбриона (до 10 недель беременности) или плода и его гибель;
внутриутробная гибель плода (после 28 недель беременности);
изосерологическая несовместимость (несовместимость крови матери и плода по резус-фактору или группе крови, в результате чего организм матери начинает вырабатывать антитела (защитные вещества), которые повреждают плод и могут вызвать замершую беременность или выкидыш;
анемия беременных;
гестационный диабет – нарушение в эндокринной системе женщины, похожее на сахарный диабет (повышение содержания сахара в крови), возникающее при беременности у некоторых женщин и обычно проходящее после родов;
плацентарная недостаточность – нарушение функции плаценты (органа, обеспечивающего поступление питательных веществ и кислорода от матери к плоду), снижение кровотока по плаценте и ухудшение питания и снабжения кислородом плода);
акушерские кровотечения;
предлежание плаценты;
преждевременная отслойка нормально расположенной плаценты;
внематочная беременность — прикрепление и дальнейшее развитие оплодотворенной яйцеклетки не в полости матки, а в маточной трубе (трубная беременность) или в брюшной полости (брюшная беременность);
синдром фетофетальной гемотрансфузии – специфическое осложнение многоплодной беременности у однояйцевых близнецов, которые имеют общую плаценту (орган, обеспечивающий поступление кислорода и питательных веществ от матери к плоду). При этом синдроме происходит чрезмерное поступление крови к одному плоду и недостаточное поступление ее к другому, в результате чего нарушается состояние обоих плодов вплоть до гибели одного из них или обоих.
Профилактика беременности многоплодной
Для того, чтобы ребенок родился здоровым, и для предупреждения развития осложнений во время беременности женщине необходимо придерживаться следующих рекомендаций:
планирование беременности. Запланированная беременность создает наилучшие условия для зачатия и развития ребенка. Пара, планирующая беременность, должна пройти консультации у гинеколога (уролога), обследоваться на половые инфекции и при необходимости пролечить их. Также желательно пройти медико-генетическое консультирование, особенно при наличии наследственных заболеваний у родственников. При планировании беременности паре необходимо правильно питаться, отказаться от курения и алкоголя, пропить курс витаминов;
обследование на TORCH-инфекции. Женщине, планирующей беременность, желательно пройти обследование на токсоплазмоз (скрыто протекающее инфекционное заболевание, которое может быть опасным для плода, особенно при заражении им на сроке до 12 недель беременности), наличие антител к вирусу краснухи (если женщина не переболела краснухой до беременности, ей обязательно необходимо сделать прививку), исследование на вирус простого герпеса 1, 2 типа и цитомегаловирусную инфекцию. Эти инфекционные заболевания (токсоплазмоз, краснуха, цитомегаловирусная инфекция, вирус простого герпеса 1, 2 типа) объединены в единое понятие TORCH- инфекции – инфекции, которые наиболее опасны для женщины при заражении ими во время беременности, особенно в первом триместре;
соблюдение беременной женщиной принципов рационального питания. При беременности у женщины возрастает потребность в питательных веществах, витаминах и минералах. Питание беременной женщины должно быть сбалансированным, разнообразным, обеспечивающим женщину и ребенка всеми необходимыми веществами. Следует помнить два ключевых момента:
все, что съела мама, через кровоток в плаценте попадает к ребенку;
если ребенок нуждается в чем-либо, а с пищей этого вещества поступает недостаточно, он может « позаимствовать» дефицитное вещество из организма матери (например, кальций). Само собой, беременная женщина должна исключить из рациона алкоголь, токсические (ядовитые) и психостимулирующие вещества, желательно ограничить до полного отказа вещества, содержащие кофеин (кофе, чай, колу);
все лекарственные препараты, травы, « народные средства» можно применять только после консультации врача;
регулярное наблюдение беременной женщины у акушера-гинеколога, своевременное прохождение обследований и анализов, неукоснительное выполнение всех рекомендаций. При ухудшении состояния беременной, появлении тревожных симптомов – внеплановое обращение к врачу;
соблюдение правил личной гигиены беременной женщиной, исключение воздействия на нее ядовитых и сильно пахнущих веществ. Беременной женщине желательно отказаться от окрашивания волос и химической завивки. Косметика для беременной должна быть гипоаллергенной (не вызывать аллергические реакции);
ношение удобной одежды и обуви. Одежда для беременных должна быть предпочтительно из натуральных тканей, не сдавливающая живот, удобная и функциональная. Обувь следует выбирать удобную, нетесную, обязательно устойчивую и нескользящую. На время беременности женщине необходимо отказаться от обуви на каблуке или платформе, так как она усиливает нагрузку на позвоночник;
поддержание физической формы беременной. Беременность, если она протекает без осложнений, не является болезнью, и потому не служит противопоказанием для умеренных физических нагрузок, выполнения домашней работы. Необходимо исключить лишь поднятие тяжестей, чрезмерную нагрузку на мышцы пресса и ситуации, создающие опасность получения травмы женщиной. На поздних сроках беременности физическая активность женщин несколько снижается. Для подготовки организма к родам и поддержания тонуса мышц беременной с ранних сроков рекомендуется выполнять гимнастику для беременных, которую может порекомендовать врач женской консультации. Также рекомендуются ежедневные прогулки на свежем воздухе. Женщине с многоплодной беременностью рекомендуется чаще отдыхать на боку, чтобы уменьшить сдавление маткой внутренних органов;
психологическая подготовка к родам и поддержка. Женщина в период беременности является очень ранимой, восприимчивой к стрессам и негативным эмоциям, нуждается в поддержке и защите. Необходимо исключить стрессовые ситуации, отложить на неопределенное время решение всех конфликтов и проблем. Важно получать положительные эмоции, радоваться своему состоянию, отгонять от себя тревожные мысли, свойственные беременным, особенно если беременность первая. При трудной семейной ситуации или неспособности самостоятельно справиться с беспокойством следует обратиться за помощью к психологу или психотерапевту.
Дополнительно
Планирование беременности является залогом ее благополучного течения. Если по какой-либо причине возникновение беременности в настоящее время является нежелательным, существуют различные методы предохранения от нежелательной беременности (контрацепции). К ним относятся:
биологический метод:
календарный метод (исключение полового акта или предохранение в период овуляции);
прерывание полового акта;
барьерный метод:
механический (презервативы, влагалищные кольца, колпачки и диафрагмы);
химический (спермицидные свечи, гели и таблетки);
гормональная контрацепция:
комбинированные оральные контрацептивы (КОК);
гестагены (мини-пили);
гормональные пластыри, кольца, подкожные имплантанты, гормональная внутриматочная спираль;
иньекции гормонов;
экстренная (посткоитальная) контрацепция;
внутриматочные контрацептивы (спирали).
Многоплодная беременность
Многоплодной называю беременность, при которой в утробе матери одновременно развивается более одного плода. Самый распространенный вариант – двойня. С точки зрения акушерства и гинекологии многоплодие – это патология, провоцирующая осложнения и риск преждевременных родов.
Детей, рожденных при такой беременности, называют близнецами: монозиготными и полизиготными (одно- или двуяйцевые). Название происходит от количества оплодотворенных яйцеклеток.
Монозиготные
Если несколько плодов зародилось вследствие деления одной яйцеклетки, близнецы однояйцевые (монозиготные). Причем срок беременности в момент разделения плода играет существенную роль.
При разъединении с 1 по 3 день после оплодотворения, у каждого близнеца есть отдельная плацента и плодная оболочка. Разделение на более позднем сроке лишает плодов этого преимущества, бывают и случаи, когда между плодами даже нет перегородки. Если зигота разделилась спустя две недели после зачатия, формируются сиамские близнецы с частотой 1:200000 случаев.
У однояйцевых близнецов одинаковая ДНК, генотип, но фенотип различается. Эксперты считают, что такая беременность не закономерна, не связана с возрастом, расой или генетикой.
Но не обязательно близнецы будут выглядеть полностью идентично. Отпечатки пальцев также отличаются.
По УЗИ определить однояйцевую беременность наверняка можно только в том случае, если между плодами отсутствует перегородка.
Полизиготные
Если же оплодотворено сразу две яйцеклетки, это двуяйцевая (дизиготная) двойня. У каждого плода отдельная плацента и амниотический мешок. Двойня может быть одного или разного пола, встречается в два раза чаще, чем однояйцевые близнецы.
Учеными доказана генетическая предрасположенность к беременности такого типа. Если в семье были случаи, то вероятность рождения дизиготных близнецов в следующем поколении существенно возрастает.
Причины многоплодной беременности
Кроме наследственности есть еще факторы, повышающие шансы забеременеть двумя и более детьми:
На сегодняшний день на Земле насчитывается до 80 миллионов пар близнецов, и наблюдается тенденция к повышению коэффициента многоплодных беременностей.
Симптомы и осложнения многоплодной беременности
У каждой женщины проявляются разные симптомы, но есть самые распространенные:
Поскольку женский организм изначально рассчитан на вынашивание одного плода, при многоплодной беременности все органы и системы матери функционируют в режиме повышенной нагрузки: чрезмерно большая матка смещает диафрагму, нарушается сердечная функция, появляется одышка.
Внутренние органы женщины сдавливаются, перестают функционировать должным образом: появляется изжога, нарушается стул, учащается мочеиспускание, развивается пиелонефрит.
Роды в 35-37 недель для близнецов считаются нормальными. Этого срока достаточно для самостоятельного родоразрешения матери и выживания детей. Однако масса тела каждого ребенка будет на 10 и более процентов ниже, чем при беременности одним плодом.
Малый вес близнецов провоцируется недостаточной маточно-плацентарной системой, вследствие чего возможна задержка развития плодов.
Диагностика многоплодной беременности
Наверняка определить количество плодов можно только по УЗИ. Исследование покажет также предлежание, размещение, тип и количество плацент и плодных мешков, объем амниотической жидкости, физическое состояние плодов и состояние кровотока в матке.
Из-за повышенной вероятности патологий УЗИ при многоплодной беременности делают чаще, чем при вынашивании одного ребенка. При монозиготной – каждые две недели, при двуяйцевой – 1 раз в месяц.
Необходимы тщательные регулярные осмотры и анализы, а с 28 недели регулярно проводят кардиотокографию.
Особенности родов
Часто при двойне женщина способна родить самостоятельно. В таком случае между выходом первого и второго ребенка нормой является временной промежуток от 15 до 60 минут. Но чем дольше второй ребенок остается в матке, тем выше вероятность осложнений. Поэтому врачи не медлят, а стимулируют скорейшее продолжение родовой деятельности.
Если в матке 3 и более плодов, это является прямым показанием к кесареву сечению. Оперативное родоразрешение применяют также в случаях двойни, если наблюдается поперечное положение, тазовое предлежание, гипоксия, выпадение пуповины, гестоз, отслойка плаценты, и при других осложнениях.
Благополучный исход
Даже сотни лет назад женщины рожали по нескольку детей сразу, и все младенцы выживали. В подтверждение приведем данные от 1782 года, согласно которым одна женщина за 40 лет произвела на свет 69 детей, из которых 16 беременностей – двойни, 7 – тройни, и 4 – по четыре плода. Сегодня медицина шагнула далеко вперед, и врачи успешно выхаживают даже восьмерых близнецов в одной беременности.