какое предлежание плода должно быть в 20 недель беременности
УЗИ на 20 неделе беременности
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. УЗИ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики
Двадцатой неделей беременности завершается первая половина беременности, еще ее называют экватором. На данном сроке осуществляется второй скрининг, который необходим в первую очередь для оценки развития плода. Рассмотрим, как проводится УЗИ 20 недель беременности.
Рассказывает специалист ЦМРТ
Дата публикации: 23 Сентября 2021 года
Дата проверки: 23 Сентября 2021 года
Содержание статьи
Как подготовиться к УЗИ
Сложной подготовки перед обследованием не требуется. Единственный момент — перед проведением исследования нужно сходить в туалет и опорожнить мочевой пузырь.
Врачи советуют за несколько дней до назначенной процедура отказаться от некоторых продуктов, которые могут спровоцировать излишнее газообразование в кишечнике.
Как делают УЗИ на 20 неделе беременности
Ультразвуковое исследование проводится исключительно трансабдоминальным способом, то есть через переднюю брюшную стенку. Женщине необходимо лечь на кушетку и оголить живот. Врач наносит на кожный покров специальный гель, который улучшает скольжение датчика. Далее проводится исследование, врач фиксирует необходимые показатели.
Что покажет
Второй скрининг направлен на исключение вероятных отклонений. Врач во время УЗИ на 20 неделях оценивает развитие ребенка, состояние плаценты и пуповины.
Специалист фиксирует такие моменты, как окружность головы ребенка, предлежание, длину носовой кости, обхват живота, примерный вес плода, оценивает развитие внутренних органов, а также маточно-плацентарный и пуповинный кровоток.
Что происходит с плодом на 20 неделях
На данном этапе можно хорошо разглядеть внешний вид малыша при помощи УЗИ. Как правило, уже заметен заострённый носик, губы, и даже ушки. К половине срока беременности уже четко визуализируются даже пальчики на ручках. Ребёнок начинает активничать в животе: нередко на исследовании это заметно. Мозг малыша уже почти окончательно развит, на УЗИ можно отметить состояние, мозжечка, желудочков мозга, цистерны. Кишечник ребенка уже работает полноценно.
По желанию будущих родителей на данном сроке можно узнать пол будущего ребенка, так как половые органы уже окончательно сформированы.
Что происходит с матерью на 12 неделе?
На 20 неделе беременности многие будущие мамы уже четко ощущают первые толчки ребенка в животе. На данном сроке уже значительно увеличивается в размерах матка, и, соответственно, живот. Вес женщины может незначительно увеличиваться, как правило, на 3-7 кг.
Часто к этому сроку начинает выделяется из сосков желтоватая жидкость. Не стоит пугаться, это молозиво – оно будет служить пищей для новорожденного малыша в первые дни после родов, пока не появиться полноценное грудное молоко.
Норма и расшифровка результатов
Рассмотрим, какие показатели фиксируют в заключении:
Не пытайтесь самостоятельно расшифровывать результаты исследования, могут наблюдаться незначительные колебания норм, однако это не всегда говорит о наличии патологий.
Правильные выводы о развитии малыша сможет только лечащий гинеколог-акушер.
Ведение беременности в клиниках ЦМРТ
Ожидание малыша – особое состояние будущей матери, которое должно протекать без дискомфорта и страха. Чтобы ребёнок родился здоровым, а у мамы не наблюдалось никаких осложнений — очень важно все 9 месяцев наблюдаться у врача и своевременно проводить необходимые обследования.
Ведение беременности осуществляет опытный гинеколог (кандидат медицинских наук) с многолетним опытом работы. Чтобы записаться на первую консультацию, свяжитесь с нами по телефону или оставьте онлайн-заявку. Будьте здоровы!
Источники
Профессиональные ассоциации ООО «Российское общество акушеров-гинекологов» (РОАГ) Одобрено Научно-практическим Советом Минздрава РФ Клинические рекомендации: “Нормальная беременность”, 2020 г.
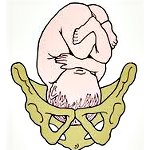
Тазовое предлежание плода
Диагноз «тазовое предлежание плода» (далее по тексту ТПП) относится к часто встречающимся. Как правило, он ставится на 20-22 недели беременности и в 90% случаев относится к ситуации, когда эмбрион расположен вниз головой и спиной повернут влево. Данное положение (головное предлежание) считается нормальным и безопасным. Однако в последующем плод может занять абсолютно другое положение, которое спряжено с осложнением проведения родов.
Особенности течения беременности
Для будущих матерей важно понимать, что данная патология не является чрезмерно опасной. Причем в ряде случаев диагностирование ТПП не несет в себе рисков для нормальных родов и здоровья малыша и роженицы. Однако статистика говорит о том, что аномалия все-таки сопряжена с повышенными рисками осложнений. Именно поэтому в ряде случаев показано хирургическое воздействие при ведении родов.
Возможные осложнения:
Для нивелирования осложнений важно своевременно диагностировать аномалию.
Классификация
Ножное предлежание. Наблюдается в 11-13% всех ТПП.
Подразделяется на следующие варианты:
Ягодичное. Диагностируется наиболее часто.
Подразделяется на два варианта:
В зависимости от конкретного вида ТПП биологический механизм родов имеет индивидуальные особенности.
Так, самостоятельные роды, с минимальными рисками осложнений возможны при наличии неполного ягодичного ТПП, если эмбрион отличается малыми размерами, а таз матери нормальный.
И, наоборот, вероятность асфиксии и выпадения конечностей плода или пуповины высокая, когда диагностировано ножное или смешанное ягодичное ТПП. В этих случаях рекомендуется кесарево сечение.
Причины возникновения ТПП
К наиболее распространенным причинам возникновения ТПП относятся следующие:
Возможные осложнения:
Ведение беременности
Беременные женщины, которые относятся к группе риска, подлежат медицинскому сопровождению, включающему с себя следующие мероприятия:
Для этого в перечень рекомендаций включено правильное питание и полноценный отдых (ночной и дневной). Это в первую очередь направлено на исключение гипертрофии эмбриона.
Кроме того, профилактическая работа направлена на формирование здоровой психологической картины у беременной женщины (стабилизация нервного состояния, приемы мышечной релаксации, корректирующая гимнастика). В отдельных случаях показаны спазмолитические лекарственные средства, которые употребляются специальными прерывистыми курсами.
Планирование тактики проведения родов начинается на 38-39 недели гестации, когда пациентка помещается в стационар. При удовлетворительном состоянии беременной женщины и эмбриона (ягодичное предлежание неполное, соответствующие размеры таза и плода, физиологическая готовность матери) может быть принято решение о принятии родов естественным способом. В этом случае проводятся профилактические мероприятия для исключения вскрытия плодной оболочки, мониторинг состояния плода и матки, предупреждение гипоксии плода и аномалий родовой деятельности. Кроме того, в перечень мероприятий входит эпидуральная анестезия в процессе родов и акушерская поддержка, ориентированная на быстрейший вывод головки ребенка.
Кесарево сечение показано в следующих случаях:
Способы проведения родов
На выбор способа родов (естественным путем или при помощи кесарева сечения) влияют следующие факторы:
Так, для естественных родов могут быть приемлемыми такие условия, как срок беременности до 37 недель, масса плода не более 2 500 гр., пол плода – девочка, ягодичное или смешанное ТПП. Все другие варианты сводятся к проведению кесарева сечения.
Кроме того, решение на проведение экстренного кесарева сечения может быть принято во время проведения родов естественным путем.
Это может быть сопряжено со следующими причинами:
Будущим матерям важно понимать, что ТПП никоим образом не влияет на ход самой беременности, а беспокоиться о родах при диагностировании предлежания следует не раньше 32-ой недели беременности, так как до этого срока плод с большой вероятностью сможет поменять свое внутриутробное положение. И только после указанного срока будущая мать может приступить к специальным гимнастическим упражнениям. Однако это нужно делать только после консультации с медицинским специалистом. А все упражнения проводить после разминки.
20 неделя беременности
Интересные факты
| Параметры | Показания |
|---|---|
| Срок с зачатия | 18 недель |
| Срок по месячным | 20 недель |
| Какой месяц | 5 |
| Размеры и вес плода | 250 мм, 290 г |
| Размеры матки | На уровне пупка или выше |
| Вес беременной | Прибавка за последнюю неделю не более 400-500 г |
Поздравляем вас! Вы ровно на середине пути. На 20 неделе женщина обычно полна сил и радостна, в том числе и потому, что может чувствовать шевеления малыша в утробе. Это первое взаимодействие матери и ребенка. На этом сроке вы можете узнать его пол, начать выбирать имя и планировать приданное к рождению.
20 недель беременности – это сколько месяцев?
По акушерским подсчетам, у вас 5 месяцев. Не удивляйтесь подобной арифметике. Для удобства медики используют шкалу, согласно которой в месяце ровно 4 недели, независимо от календаря.
Узнаем, что происходит с малышом и мамой на этом сроке беременности.
Ощущения будущей мамы
К концу 20 недели ваш вес в норме должен увеличиться на 3-5 кг. Живот все больше округляется и поднимается выше. Дно матки сейчас на уровне пупка. С каждой неделей ее размеры будут расти на 1 см. Из-за роста матки и того давления, которое она оказывает на внутренние органы, женщина может испытывать одышку и изжогу.
Обильные слизистые вагинальные выделения на 20 неделе беременности не должны вас тревожить. Это нормально, так организм защищает плод от инфекций. Тревожный симптом – это кровянистые или творожистые выделения с неприятным запахом. Первые свидетельствуют об угрозе прерывания, вторые – о появлении кандидоза. В обоих случаях необходимо срочное лечение.
Как развивается плод
У него сейчас множество дел:
Последнее способствует развитию пищеварительной системы. Уже сейчас в кишечнике формируется меконий – первородный кал, который отойдет в первые сутки жизни малыша.
К 20 неделе беременности плод весит в среднем 290 граммов, длина его тела – 16-17 см от макушки до копчика и 25 см от головы до пяток. Продолжается активное развитие нервной системы, совершенствуются органы чувств, развиваются вкусовые рецепторы.
У девочек сформирована матка, фаллопиевы трубы и яичники, в которых уже образовалось 7 млн. яйцеклеток. В дальнейшем их останется в 3,5 раза меньше, это запас на всю последующую жизнь. У мальчиков растут внешние половые органы, яички еще находятся в животе и опустятся в мошонку в 3 триместре беременности.
Анализы и УЗИ
20 акушерская неделя беременности – последняя возможная для 2 скрининга. Пройдите его, если еще не успели. Исследование покажет возможные риски развития генетических патологий и аномалий строения плода. Исследование включает биохимический анализ крови и УЗИ.
Что покажет УЗИ?
При помощи ультразвука врач определит соответствие размера плода сроку гестации, оценит количество околоплодных вод и состояние плаценты. Изучит строение внутренних органов, особое внимание уделяется сердцу и кровеносной системе.
Во время УЗИ на 20 неделе беременности вы узнаете пол будущего ребенка. Риск ошибки сейчас минимален, ведь половые органы плода сформированы. Исключение составляют случаи, когда ребенок «прячется», и нет возможности детально его рассмотреть. В этом случае помочь может 3D-исследование.
Если специалист сообщит вам о тазовом или поперечном предлежании плода, не спешите волноваться. Наиболее благоприятное положение для родов – головное – ребенок может занять даже на 38 неделе беременности.
Что обсудить с врачом
Возможные осложнения
Двадцатая неделя беременности – относительно спокойное время для здоровья матери. Но и на этом сроке могут развиваться патологии, заметно усложняющие течение гестации.
Истмико-цервикальная недостаточность
Такой диагноз ставится, если по данным УЗИ на сроке 16-24 недель беременности длина шейки матки составляет менее 25 мм. Это состояние опасно тем, что провоцирует выкидыш или преждевременные роды. Возникает в результате хирургической травмы или врожденных генетических заболеваний. При короткой шейке матки эффективна гормональная терапия, ношение пессария, наложение швов.
Предлежание плаценты
В норме плацента обычно располагается по задней стенке матки или в области дна, иногда – на передней стенке. Здесь она получает лучшее кровоснабжение и защищена от случайных травм. О предлежании говорят, если плацента находится в нижних отделах матки и частично или полностью закрывает область внутреннего зева. Бывает также и низкая плацентация, когда плацента не перекрывает зев, но располагается ниже, чем должно быть в норме.
Такое осложнение встречается всего в 1% случаев и обычно развивается на фоне воспалений эндометрия после оперативных вмешательств, многократных сложных родов, миомы матки.
Поздний токсикоз, или гестоз
Возникает после 20 недели беременности. Его симптомы – это отечность, повышение артериального давления и наличие белка в моче. Состояние считается опасным и требует лечения в стационаре. Чтобы предупредить его развитие, не пропускайте плановые приемы у гинеколога, вовремя сдавайте анализ мочи, контролируйте самостоятельно давление.
Что можно и нельзя
Кроме широко известных и понятных всем запретов на алкоголь и никотин во время беременности, мы также не рекомендуем:
Зато вопреки стереотипам, во время беременности можно есть шоколад и цитрусовые, красить волосы, а также при отсутствии противопоказаний – летать на самолете и заниматься сексом.
Чек-лист 20 недели беременности
Пройти все виды УЗИ при беременности, в том числе 3D или с допплерометрией, вы можете в Медицинском женском центре. Мы располагаем самым современным оборудованием с высокочувствительными датчиками. Наши специалисты имеют многолетний практический опыт, а значит, вероятность ошибок во время исследования исключена.
Неправильное предлежание плода
Что такое «предлежание плода» и почему оно возникает
Андрей Котуков главный врач Центра традиционного акушерства и семейной медицины
После УЗИ или планового осмотра у врача выяснилось, что ребенок расположился в животе неправильно. Есть ли повод для беспокойства?
Какое положение ребенка в животе считается нормальным?
Врач может сказать, что у ребенка «неправильное положение» или «неправильное предлежание». В чем разница? «Положение» — это размещение плода относительно длинной оси матки: вдоль, поперек, наискосок. «Предлежание» указывает на ту часть тельца малыша, которая находится ближе всего к «выходу».
Идеальное положение ребенка в матке — продольное с затылочным предлежанием, то есть головкой вниз, с подбородочком, плотно прижатым к груди. Эта физиологичная, продуманная природой поза, когда минимален риск травмы малыша и мамы во время родов. И встречается она чаще всего.
Неправильное положение или предлежание плода наблюдается примерно в случаев. Самый распространенный из «нестандартных» вариантов — тазовое предлежание, ножное или ягодичное. Бывает лицевое предлежание: головка малыша запрокинута назад, и первым появляется не затылок, а личико. Самый сложный с точки зрения акушеров случай — поперечное или косое положение плода в матке.
Некоторые женщины, у которых при первой беременности малыш «сидел на попе» или «лежал поперек», опасаются: вдруг в следующий раз будет то же самое? Но важно понимать, что неправильное расположение ребенка — особенность протекания конкретной беременности, никак не связанная с последующими.
Почему я? Возможные причины предлежания
Это вопрос волнует каждую маму, малыш которой устроился в животе «не так, как нужно». Существует несколько возможных причин.
Обычно положение малыша в матке фиксируется к 32–34-й неделе беременности. Все эти причины лишь увеличивают риск того, что к этому сроку ребенок останется в неправильном положении, но их нельзя считать «окончательным приговором».
В ожидании часа «Х»
На обычном плановом осмотре врач и без применения техники способен примерно определить положение малыша в животике: головка внизу или попа. Уточняется диагноз с помощью ультразвукового исследования, простой и трехмерной эхографии. Ранее диагностирование вида неправильного предлежания позволит выработать корригирующую программу или подготовиться к естественным родам с неправильным положением или кесареву сечению по показаниям, что убережет от многих травм и осложнений.
До 32-34-й недели малыш может находиться в любом положении. У него достаточно пространства для судьбоносного акробатического переворота и подготовки к рождению. Иногда, заставив мамочку и врачей поволноваться, кроха переворачивается перед самым началом схваток, а порой даже с их наступлением.
План «переворот»
Если срок родов приближается, а малыш все еще в неправильном положении, не стоит паниковать. Паниковать вообще никогда не стоит, а беременным тем более. Есть план действий!
Шаг 1. Корригирующая гимнастика.
. поможет «уговорить» малыша занять правильную позицию перед родами. Ее проводят после 24 недель или в определенные сроки третьего триместра. Общие противопоказания к любому комплексу упражнений: угроза прерывания беременности, предлежание плаценты. Но бывают и другие особенности беременности, при которых занятие гимнастикой может быть опасно. Прежде чем выполнять любые (!) упражнения, обязательно проконсультируйтесь с врачом!
При тазовом предлежании
Что происходит: При выполнении подобных упражнений стимулируется двигательная активность плода, и он получает больше возможности для поворота.
При поперечном (косом) положении
Что происходит: Легкое механическое «подталкивание» малыша мышцами в правильное положение.
Шаг 2. Дополнительные действия
Шаг 3. Визит к остеопату
После недели врач в условиях стационара может провести поворот плода (при поперечном и косом, реже — при тазовом предлежании). В течение всей «операции» ведется контроль состояния матери и ребенка. Процедура имеет противопоказания к проведению и большой риск появления осложнений и травм, поэтому проводится в крайних случаях.
Шаг 4. Закрепление результата
Как только старания увенчались успехом и маленький «забастовщик» решил принять правильно положение, важно помочь ему «закрепиться». Для этого приобретите дородовый бандаж, носите его в течение дня и делайте специальное упражнение (консультация врача!).
Сядьте на пол, разведите колени в стороны и как можно ближе прижмите их к полу. Прижмите друг к другу ступни. Оставайтесь в такой позе Выполнять можно несколько раз в день.
Что происходит: растяжение связок и мышц таза, что способствует вставлению головки в таз.
Неправильное положение плода: правда и мифы
. неправильное положение плода — это 100% показание родоразрешения через кесарево сечение
Нет! Сделать кесарево сечение рекомендуется в случаев неправильного положения плода в матке. Но чаще всего показанием к нему становится не только нестандартное расположение, но и ряд сопутствующих причин. Естественные роды при тазовом предлежании относятся к разряду патологических: существенно осложняется их течение и исход, что заставляет решать вопрос в пользу кесарева сечения. А при поперечном или косом положении, лицевом предлежании оперативное вмешательство абсолютно необходимо.
. естественные роды при тазовом предлежании наиболее опасны для мальчиков.
Да! При рождении мальчика из такого положения есть опасность травмирования мошонки, особенно если высоко подняты ягодицы и ножки. Это может привести к бесплодию и другим проблемам в будущем. Еще одна опасность состоит в непосредственном термическом и болевом раздражении мошонки малыша при влагалищном осмотре мамы, продвижении по родовому каналу, что провоцирует преждевременное дыхание малыша. Поэтому показано кесарево сечение.
. если положить наушники «с музыкой» на живот, малыш заинтересуется и перевернется.
Нет! В большинстве случаев, если ребенок перевернулся, значит, он дозрел до подготовки к родам и смог физически проделать этот «трюк». И музыка тут ни при чем. При «нежелании» или невозможности малыша перевернуться эти методы тем более не сработают.
Да! Возможно недоразвитие суставов и врожденный вывих.
. беременность при тазовом предлежании чаще, чем при головном, сопровождается осложнениями.
Да! Примерно в 3 раза. Осложнения нередко сопровождаются гипоксией и задержкой развития плода, аномальным количеством околоплодных вод, обвитием пуповины.
Рожаем?
Тактику выбирает врач. Даже если у вас была мечта родить «естественным путем любой ценой», а вынесен вердикт «кесарево сечение», не стоит расстраиваться. Главное, чтобы на свет появился здоровый малыш. А каким способом? Тем, который безопасен для обоих.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Головное предлежание плода
Головное предлежание плода – продольное положение плода с обращенной ко входу в малый таз головкой. В зависимости от предлежащей части головки плода различают затылочное, переднеголовное, лобное и лицевое расположение. Определение предлежания плода в акушерстве имеет значение для прогнозирования родов. Предлежание плода выясняется в ходе обследования с помощью специальных акушерских приемов и УЗИ. Головное предлежание является наиболее распространенным и желательным для самостоятельных родов. Однако в некоторых случаях (при лобном предлежании, заднем виде лицевого предлежания и др.) может быть показано хирургическое родоразрешение или наложение акушерских щипцов.
Общие сведения
Головное предлежание плода характеризуется обращенностью головки ребенка к внутреннему зеву шейки матки. При головном предлежании плода самая крупная часть тела ребенка – головка, первой продвигается по родовым путям, позволяя быстро и без особых затруднений вслед за ней родиться плечикам, туловищу и ножкам. До 28-30 недель беременности предлежащая часть плода может меняться, однако ближе к сроку родов (к 32-35 нед.) у большей части женщин плод принимает головное предлежание. В акушерстве различают головное, тазовое и поперечное предлежание плода. Среди них головное предлежание встречается чаще всего (в 90% случаев), и абсолютное большинство естественных родов протекает именно при таком расположении плода.
Варианты головного предлежания плода
При головном предлежании плода возможно несколько вариантов расположения головки: затылочное, переднеголовное, лобное и лицевое. Среди них наиболее оптимальным акушерство и гинекология считает сгибательное затылочное предлежание. Ведущей точкой продвижения по родовому каналу служит малый родничок.
При затылочном варианте головного предлежания плода во время прохождении по родовым путям шейка ребенка оказывается согнутой таким образом, что при рождении первым появляется обращенный вперед затылок. Таким образом протекает 90-95% всех родов. Однако при головном предлежании плода встречаются варианты разгибательного вставления головки, различающиеся между собой.
Разгибательные варианты головного предлежания плода составляют около 1 % от всех случаев продольных положений. Причинами различных нестандартных положений и предлежаний плода могут служить наличие у беременной узкого таза; аномалий строения матки, миомы матки, которые ограничивают доступное для ребенка пространство; предлежания плаценты, многоводия; дряблой брюшной стенки; наследственности и др. факторов.
Диагностика головного предлежания
Предлежание плода определяется акушером-гинекологом, начиная с 28 недели беременности с помощью приемов наружного акушерского исследования. Для этого врач располагает раскрытую ладонь правой руки над симфизом и охватывает предлежащую часть плода. При головном предлежании плода над входом в малый таз определяется головка, которая пальпируется как плотная округлая часть. Для головного предлежания плода характерно баллотирование (подвижность) головки в околоплодных водах.
Данные наружного обследования уточняются при влагалищном гинекологическом исследовании. Сердцебиение при головном предлежании плода выслушивается под пупком женщины. При помощи акушерского УЗИ уточняется положение, членорасположение, предлежание, позиция плода и ее вид.
Тактика родов при головном предлежании
Правильными и прогностически благоприятными в акушерстве считаются роды, протекающие при переднем виде затылочного головного предлежания плода (затылок обращен кпереди), что способствует созданию оптимальных взаимоотношений между размерами и формой головки, а также таза роженицы.
В этом случае при входе в малый таз головка плода сгибается, подбородок оказывается приближенным к грудной клетке. При продвижении через родовый канал малый родничок является ведущей проводной точкой. Сгибание головки несколько уменьшает предлежащую части плода, поэтому через малый таз головка проходит своим меньшим размером. Одновременно с продвижением вперед головка совершает внутренний поворот, в результате которого затылок оказывается обращенным к лонному сочленению (кпереди), а личико – к крестцу (кзади). При прорезывании головки совершается ее разгибание, затем происходит внутренний разворот плечиков и наружный разворот головки таким образом, что личико ребенка оказывается повернутым к бедру матери. Вслед за рождением плечевого пояса без труда появляются туловище и ножки ребенка.
В случае течения родов в заднем виде головного затылочного предлежания плода затылок разворачивается к крестцовой впадине, т. е. кзади. Поступательное продвижение головки при задне-затылочном головном предлежании плода затягивается, в связи с чем существует вероятность развития вторичной слабости родовой деятельности или асфиксии плода. Такие роды ведутся выжидательно; в случае слабой родовой деятельности производится стимуляция, при развитии асфиксии накладываются акушерские щипцы.
Механизм родов при переднем головном предлежании плода в основных моментах совпадает с предыдущим вариантом. Проводная точка при таком предлежании головки – большой родничок. Тактика родов носит выжидательный характер; оперативное родоразрешение предпринимается в случае угрозы здоровью матери или плода.
При лобном головном предлежании плода самостоятельные роды встречаются крайне редко, протекают длительно с затяжным периодом изгнания. При самостоятельных родах прогноз чаще неблагоприятный: нередки осложнения в виде глубоких разрывов промежности, разрывов матки, образования влагалищно-пузырных свищей, асфиксии и гибели плода. При подозрении или определении лобного головного предлежания еще до вставления головки может быть произведен поворот плода. В случае отсутствия возможности поворота показано кесарево сечение. При осложненном течении самостоятельных родов производится краниотомия.
Условиями благополучного самостоятельного родоразрешения при лицевом головном предлежании плода служат нормальные размеры таза роженицы, активная родовая деятельность, некрупный плод, передний вид лицевого предлежания (обращенность подбородка кпереди). Роды ведут выжидательно, проводят тщательный контроль динамики родовой деятельности и состояния роженицы, сердцебиения плода с помощью кардиотокографии, фонокардиографии плода. При заднем виде лицевого предлежания, когда подбородок обращен кзади, требуется кесарево сечение; при мертвом плоде выполняется плодоразрушающая операция.
Профилактика осложнений в родах
Ведение беременности у женщин групп риска сопряжено с аномальным течением родов. Такие женщины должны госпитализироваться в родильный дом заранее для определения оптимальной тактики родов. При своевременной диагностике неправильного положения или предлежания плода наиболее благоприятна для матери и ребенка операция кесарева сечения.