какое мрт делают при инсульте
МРТ при инсульте
Вовремя проведённое МРТ при инсульте позволяет не только подтвердить факт произошедшего кровоизлияния, но и с максимальной точностью определить его локализацию и масштаб поражения. Кроме того диагностика МРТ крайне важна для дифференциальной диагностики, так как симптоматика инсультного состояния имеет схожие проявления с приступами мигрени, эпилептическими состояниями, онкологическими заболеваниями и т.д.
Информативность МРТ
Первостепенная задача, которую требуется решить с помощью магнитно-резонансной томографии, это определить тип атаки (ишемический инсульт, геморрагический или транзиторно-ишемическая атака — ТИА), от этого будет зависеть дальнейшая тактика лечения. Если провести сканирование нет возможности, врач может ограничиться КТ, его результат покажет наличие кровоизлияния. После того, как был установлен факт произошедшей атаки, рекомендуется делать МРТ для определения зон головного мозга, которые пострадали. Максимальная эффективность и информативность томографии отмечается в остром и острейшем периоде, то есть непосредственно после эпизода.
Как проходит магнитно-резонансная томография
После того, как пациент поступает в медицинское учреждение с подозрением на кровоизлияние, его немедленно готовят в процедуре сканирования. В первую очередь, медицинский персонал снимает с пациента украшения и предметы, имеющие в своем составе металл. Далее больной укладывается на аппаратный стол, где голова и тело фиксируются с помощью ремней и валиков для обеспечения полной неподвижности. Далее стол задвигается в тоннель томографа и запускается сканирование, длительность которого занимает 20 минут.
Отвечая на вопрос, какое МРТ делают при инсульте, стоит выбрать один из режимов – сверхвысокое или высокое магнитное поле. В подавляющем большинстве случаев предпочтение отдают высокому типу МРТ после инсульта благодаря сокращению времени процедуры и максимально точной картинке.
Что показывает МРТ после инсульта
В результате проведенного сканирования врач получает подробную визуализацию состояния головного мозга, имея возможность рассмотреть их послойно.Врач-радиолог анализирует ответный сигнал того или иного участка головного мозга, наличие массированного отклика тканей на магнитное поле свидетельствует о том, что данная область пострадала. Проявление ишемического инсульта, который встречается в более чем в 80% случаев, на снимке — светлоокрашенный участок, свидетельствующий о начавшемся некрозе.
Магнитно-резонансное сканирование в период реабилитации
Сделать Магнитно-резонансную томографию после инсульта один раз недостаточно. После перенесенной атаки рекомендуется проводить сканирование с периодичностью 1 раз в 12 месяцев с целью мониторингомозговой деятельности или чаще в случае, если имеются соответствующие симптомы.Показывать томографию при инсульте и после него необходимо лечащему врачу, только он может назначить единственно верное лечение и курс реабилитации.
МРТ в диагностике нарушений мозгового кровообращения
МРТ в диагностике нарушений мозгового кровообращения.
Нарушение мозгового кровообращения – это актуальнейшая медико-социальная проблема настоящего времени, представляющая собой группу заболеваний, проявляющихся хроническим или острым нарушением гемодинамики в сосудах головного мозга, ведущих к снижению церебрального кровоснабжения.
В связи с прогрессирующим общим старением населения, т.е. увеличением количества лиц пожилого возраста в популяции, общая численность больных острым или хроническим нарушением мозгового кровообращения увеличивается из года в год.
Одним из наиболее информативных среди современных методов нейровизуализации является метод МРТ диагностики.
Только благодаря современным программам, используемым в МРТ диагностике, стало возможным распознавание признаков нарушения мозгового кровообращения уже в первые 24 часа.
Согласно современной классификации, нарушения мозгового кровообращения подразделяются на:
1. Острые нарушения мозгового кровообращения
Преходящие нарушения мозгового кровообращения – представляют собой остро возникающие нарушения мозгового кровообращения, проявляющиеся общемозговой или очаговой симптоматикой длительностью не более 24 часов. Их называют также транзиторными ишемическими атаками (ТИА) по причине того, что в их основе лежит преходящая ишемия в бассейне одного или нескольких сосудов головного мозга.
Первые часы ОНМК. Изменения в области правого островка демонстрирует только программа DW insult.
В отличие от преходящих нарушений мозгового кровообращения для инсультов характерны стойкие нарушения мозговых функций различной степени выраженности.
Инсульты по характеру патологического процесса делят на ишемические и геморрагические.
Ишемический инсульт.
В списке заболеваний, приводящих к формированию ишемического инсульта, на первом месте находится атеросклероз, зачастую на фоне сахарного диабета. Кроме того частой причиной выступает гипертоническая болезнь, также в сочетании с атеросклерозом.
Между тем существует множество заболеваний, способных осложняться инсультом, из которых следует назвать клапанные пороки сердца с эмболиями, гематологические заболевания (лейкозы, эритремии), васкулиты при коллагенозах.
Этиопатогенетическим фактором, непосредственно приводящим к снижению тока крови по сосудам, является стеноз и окклюзия сосудов головного мозга. В части случаев роль играют сосудистые мальфомации и (достаточно редко) шейный остеохондроз с патологией межпозвонковых дисков – при инсультах в вертебро-базиллярном бассейне.
Триггерным фактором в развитии инсульта нередко выступает психическое и физическое перенапряжение (стресс, переутомление, перегрев, переохлаждение).
Главным патогенетическим условием развития инсульта является дефицит притока крови к определенному участку вещества головного мозга с формированием зоны гипоксии и дальнейшим некрозообразованием. Величина участка ишемического инсульта зависит от степени развития коллатерального кровообращения.
Клинически ишемический инсульт характеризуется преобладанием очаговой симптоматики над общемозговой, а также тесной связью очаговых симптомов с бассейном кровоснабжения конкретного сосуда головного мозга.
Симптоматика нарастает постепенно, на протяжении нескольких часов, а иногда и дней. Возможна смена нарастания симптомов их ослаблением (мерцание симптомов на начальных этапах инсульта).
При поражениях крупных (магистральных) артерий развиваются обширные, территориальные, инсульты соответственно зоне кровоснабжения пораженного сосуда. Вследствие повреждения мелких артерий формируются лакунарные инсульты с мелкими очагами поражения.
Бассейн кровоснабжения левой верхней мозжечковой артерии, острая стадия НМК.
Зона подострого ишемического НМК, в бассейне правой средней мозговой артерии. В режиме Т1 визуализируется симтом «вуалирования»- изоинтенсивность МР-сигнала.
Подострая стадия ишемического НМК. При внутривенном контрастировании определяется накопления КВ в бороздах на уровне зоны ишемии (гиральный тип усиления).
Зона хронического ишемического НМК, в бассейне левой задней мозговой артерии.
Одно из преимуществ МРТ в оценке последствий инсульта – возможность визуализировать нисходящую Валлеровскую дегенерацию аксонов в стволе мозга и кортико-спинальном тракте на стороне поражения.
Кортикальное ишемическое НМК
Лакунарное ишемическое ОНМК на фоне хронической сосудистой недостаточности.
Некоторые инфаркты при дисциркуляторной энцефалопатии протекают бессимптомно. Это «немые» инфаркты, которые, как правило, локализуются в глубоких отделах мозга и диагностируются только при МРТ. Этот случай показывает возможности выявление очага ограниченного ишемического ОНМК базальных ядер слева на фоне хронической ишемии.
Выраженная сосудистая энцефалопатия с наличием множественных очагов хронической ишемии, лакунарных постишемических кист. Программа ДВИ четко показывает фокус острого ОНМК в базальных ядрах справа на фоне лейкодистрофии.
Ишемической инсульт в бассейне левой средней мозговой артерии. Отсутствие феномена пустоты потока на уровне интракраниального отдела левой ВСА (признаки замедления кровотока).
Ишемический инсульт в ВББ слева. Отсутствие феномена пустоты потока на уровне экстракраниального отдела левой позвоночной артерии (признаки замедления кровотока).
Постишемическая лакунарная киста с перифокальным глиозом (средняя треть corona radiata справа)
Геморрагический инсульт.
Развитие геморрагического инсульта чаще всего обусловлено гипертонической болезнью на фоне атеросклероза. В некоторых случаях причиной кровоизлияний может быть патология судов (врожденные ангиомы, аневризмы сосудов), а также другие причины артериальной гипертензии (феохромацитома, заболевания почек, СКВ, аденома гипофиза и др.).
происходит пропитывание плазмой крови стенки сосуда с нарушением ее трофики и последующей деструкцией, формированием микроаневризм, разрывами сосудов и выходом свободной крови в вещество головного мозга, т.е. развитие инсульта по типу гематомы. Кроме того возможно формирование инсульта по типу геморрагического пропитывания, в основе которого лежит механизм диапедеза.
В случаях кровоизлияний в мозг, обусловленных разрывом сосуда, зачастую происходит прорыв крови в желудочки мозга или субарахноидальное пространство.
Нередко крупный геморрагический инсульт сопровождается выраженным отеком, что приводит к смещению срединных структур головного мозга, различным типам вклинения, деформациям ствола мозга с последующим развитием вторичных мелких кровоизлияний.
Развитие геморрагического инсульта происходит, как правило, днем, во время активной физической деятельности. Характерно появление как общемозговых, так и очаговых симптомов. Внезапная резкая головная боль, нарушение сознания, тахикардия, учащенное громкое дыхание, развитие гемипареза или гемиплегии – типичные начальные симптомы кровоизлияния. Нарушение сознания варьирует от сопора до глубокой комы с утратой всех рефлексов, нарушением ритма дыхания, значительным повышение артериального давления, гиперемией кожных покровов, потоотделением, напряженным пульсом. Иногда отмечаются анизокария, расходящееся косоглазие, парез взора, гемиплегия, редко – менингиальные симптомы.
Внутримозговая гематома (граница острой и ранней подострой стадий – 3 суток), осложнившаяся внутрижелудочковым кровоизлиянием.
Внутримозговая гематома, поздний подострый период (14-21 день) с перифокальным отеком вокруг гематомы.
Внутримозговая гематома правой теменной доли. Граница поздней подострой и ранней хронической стадии. В Т2-ВИ виден ободок гемосидерина (стрелка).
Хочется подчеркнуть возможность МРТ в выявлении последствий геморрагического поражения – остается хорошо дифференцируемый по Т2 ободок гемосидерина, недоступный для визуализации при других методах нейровизуализации.
Стрелками показан ободок гемосидерина по периферии постишемической кисты.
2. Хронические нарушения мозгового кровообращения
Хронические нарушения мозгового кровообращения – это прогрессирующая форма цереброваскулярной патологии, характеризующаяся многоочаговым или диффузным ишемическим поражением головного мозга с постепенным развитием неврологических и психологических нарушений.
Основными причинами, вызывающими хроническое расстройство мозгового кровообращения, являются артериальная гипертензия, атеросклероз сосудов головного мозга, заболевания сердца, сопровождающиеся сердечной недостаточностью.
Клинически хронические нарушения мозгового кровообращения проявляются расстройствами в эмоциональной сфере, нарушением равновесия, ходьбы, ухудшением памяти и др. когнитивных функций, псевдобульбарными нарушениями, нейрогенными расстройствами мочеиспускания, приводящие со временем к дезадаптации больных.
Характерным проявлением ДЭП на МР-томограммах является наличие множественных очагов глиоза.
В белом веществе левой лобной и обеих теменных долей, преимущественно субкортикально, выявлены множественные мелкие очаги хронической ишемии (большинство локализованных в бассейне правой средней мозговой артерии).
Проявлением хронической ишемии является также развитие выраженных дистрофических изменений белого вещества паравентрикулярной локализации – лейкоареоз.
Выраженные дистрофические изменения белого вещества паравентрикулярной локализации – лейкоареоз.
Сочетание мультифокальных очаговых изменений с диффузной кортикальной церебральной атрофией.
Инсульт на МРТ головного мозга
Магнитно-резонансная томография – один из самых точных и достоверных способов диагностики инсульта. Первые признаки инсульта на МРТ снимках головного мозга появляются уже в первые минуты после начала острого нарушения мозгового кровообращения. Традиционно для диагностики инсульта в первые несколько часов используется компьютерная томография, как более доступный, экономичный и быстрый метод. МРТ, по сравнению с КТ, не только точнее, но и информативнее.
Что такое инсульт
Инсульт – острая патология головного мозга, которая сопровождается тромбозом/закупоркой (ишемический инсульт) или разрывом артерий с последующим внутримозговым или субарахноидальным кровотечением (геморрагический инсульт). Возникающее в результате острое нарушение мозгового кровообращения приводит к отёку мозга, некрозу участков белого или серого вещества, гибели нервных клеток. Симптомы инсульта – внезапная сильная головная боль, помутнение и потеря сознания, тошнота, рвота, паралич конечностей и т.п. неврологические признаки. Острые нарушения мозгового кровообращения находятся на 2 месте по смертности после ишемической болезни сердца – ежегодно из-за инсультов погибает около 6-7 миллионов человек. Опаснее всего геморрагический инсульт с летальностью 40%.
Основные причины инсультов – атеросклероз и гипертоническая болезнь. Отложения холестерина в стенках сосудов нарушают кровообращение, способствуют образованию тромбов, снижают прочность и гибкость артериальной стенки, легко рвущейся при повышении артериального давления.
Можно ли делать МРТ после инсульта
Магнитно-резонансная томография не является противопоказанием при инсульте, если состояние больного стабильно и не требует интенсивной терапии и реанимационных мероприятий, таких как искусственная вентиляция лёгких. Более того, применение МРТ в диагностике острых нарушений мозгового кровообращения позволяет уточнить диагноз, выявить наличие тромбов, атеросклеротических бляшек и обнаружить источник кровоизлияния. Однако если состояние пациента нестабильно и требует интенсивной терапии, от магнитно-резонансной томографии приходится отказываться в пользу менее точной, но более быстрой компьютерной томографии.
Магнитно-резонансная томография при инсульте используется не только для диагностики, но и для оценки динамики восстановления пострадавшей части головного мозга через несколько дней, недель и даже месяцев. Метод идеально подходит для этой цели, так как компьютерная томография не может применяться с такой частотой из-за облучения, и уступает по точности МРТ.
Диагностика инсультов на МРТ
Для диагностики инсульта проводится стандартная магнитно-резонансная томография головного мозга. Применение контраста позволяет увеличить чувствительность метода в спорных случаях – симптомы, похожие на острое нарушение мозгового кровообращения, могут возникать при опухолях, резком снижении уровня глюкозы крови у больных сахарным диабетом и других болезнях.
Какое МРТ делать при инсульте? При подозрении на инсульт исследование проводится в нескольких режимах, в том числе обязательно в ангио-режиме для поиска сосудистой патологии, послужившей причиной заболевания (тромбоз, эмболия, аневризма сосуда или сосудистая мальформация, атеросклероз артерий головного мозга).
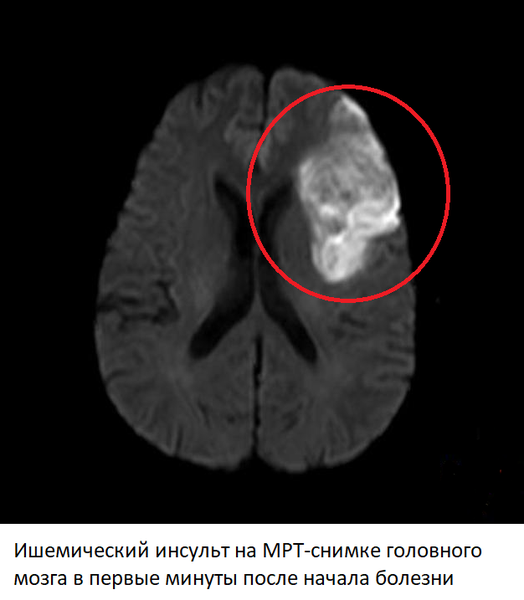
Ишемический инсульт
80% всех инсультов происходит по ишемическому типу. Основная причина ишемического инсульта – тромбоз артерий головного мозга. Реже причиной острого нарушения мозгового кровообращения по ишемическому типу может служить длительный спазм артерий или резкое снижение артериального давления. Закупорка артерии, питающей соответствующий участок головного мозга, приводит к гибели нервных клеток и некрозу тканей. Тяжесть состояния определяется тем, какой сосуд был блокирован, и за что отвечают участки мозга, попавшие в зону некроза.
Признаки ишемического инсульта на МРТ головного мозга
В первые минуты после закупорки сосуда прекращение поступления крови к тканям головного мозга приводит к ишемии или недостатку кислорода и питательных веществ. Если сосуд был перекрыт не полностью, и какая-то часть крови продолжает поступать, ишемия может сохраняться в течении нескольких часов или даже дней – такое состояние называют транзиторной ишемической атакой. Однако если тромб перекрыл артерию полностью, уже через 5-10 минут ишемия приводит к гибели нервных клеток и некрозу тканей мозга – необратимому состоянию.
Изменения на МРТ после ишемического инсульта – в стандартных режимах на снимках отсутствуют явные изменения, однако в некоторых режимах (DWI, ADC) уже через несколько минут после начала инсульта видны четкие признаки ишемии и некроза. В ангио-режиме можно обнаружить тромб, вызывавший закупорку артерии, определить его расположение, протяженность, от которых будет зависеть прогноз.
Через 6 часов после начала острого нарушения мозгового кровообращения по ишемическому инсульту начинают появляться структурные изменения, видные и в других режимах МРТ (FLAIR, T2). Оборудование “видит” участок мозга, подвергшийся некрозу, из-за отека тканей. Такая картина сохраняется на протяжении 1-2 недель. Через 3 недели картина начинает приходить в норму, однако отмерший участок мозга никогда не будет прежним, что частично видно на снимках вне зависимости от того, сколько времени прошло. Если некроз возник в зонах мозга, отвечающих за речь, слух, зрение, двигательную активность, восстановление соответствующих функций может занять месяцы и годы или же не произойти никогда.
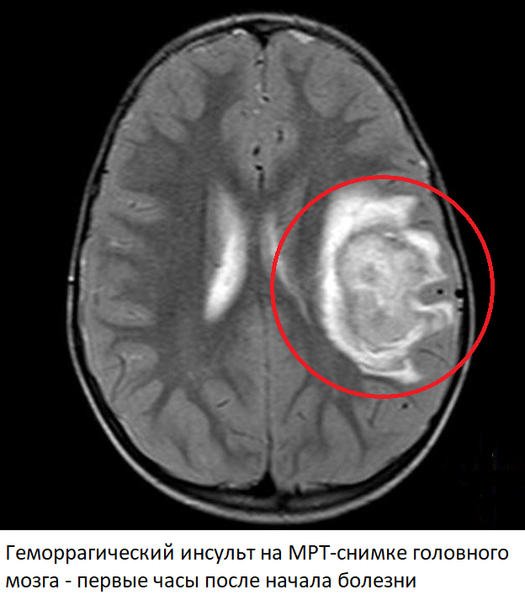
Геморрагический инсульт
Геморрагические инсульты или внутримозговые кровоизлияния составляют 15% всех острых нарушений мозгового кровообращения. Непосредственная причина – разрыв артерий головного мозга, ослабленных атеросклеротическими изменениями и повышением артериального давления. Гипертоническая болезнь – один из главных факторов риска геморрагического инсульта.
Признаки геморрагического инсульта на МРТ головного мозга
Изменения на МРТ после геморрагического инсульта появляются на снимках уже через несколько минут после начала болезни. Магнитно-резонансная томография имеет отдельный режим (SWI) для обнаружения крови, что позволяет с высокой точностью установить факт наличия кровоизлияния в головной мозг. Причем расположение, объём и протяженность гематомы имеют прогностическое значение. В сосудистом режиме обнаруживаются артерии головного мозга, с явными признаками атеросклероза.
Через 1-2 часа после кровоизлияния кровь сворачивается, из-за чего соответствующие изменения начинают появляться и на снимках, сделанных в обычных режимах. Область гематомы изменяется, вокруг нее появляется кольцо, обусловленное отеком мозга и нарушением кровообращения. В центре – неоднородная масса, соответствующая сгустку крови. Такая картина сохраняется на протяжении нескольких дней или даже недель и соответствует тяжелому поражению мозга. В некоторых случаях возможно проведение хирургического удаления гематомы, однако на практике из-за высокой летальности (40-70%) и тяжелого состояния пациента такие операции проводятся редко.
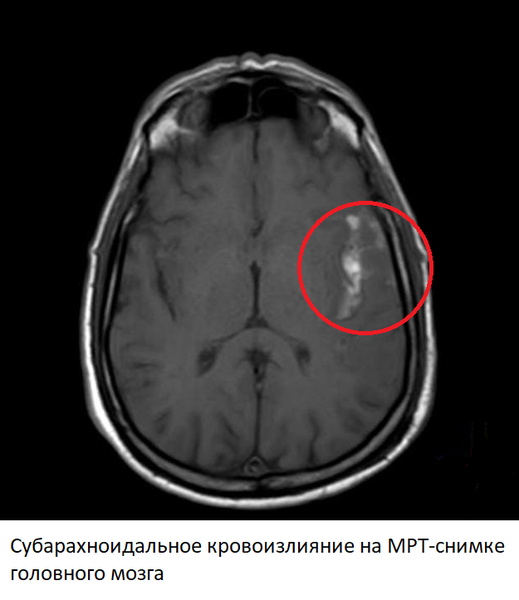
Субарахноидальные кровоизлияния
Субарахноидальные кровоизлияния – один из вариант геморрагического инсульта, однако источником кровотечения в этому случае служат разрывы аневризм артерий, расположенных на основании головного мозга. Гематома при субарахноидальном кровоизлиянии находится между мягкой и паутинной мозговой оболочкой. Предрасполагающим фактором также служит гипертоническая болезнь.
Изменения на МРТ после этого типа геморрагического инсульта видны сразу после начала болезни (в режимах SWI и FLAIR). Магнитно-резонансная томография легко обнаруживает кровь в субарахноидальном пространстве. В ангио-режиме можно увидеть непосредственную причину кровоизлияния – аневризму или другой источник кровотечения. В первые несколько дней на МРТ-снимках также могут обнаруживаться ишемические изменения, связанные с реактивным спазмом артерий головного мозга. Как и в случае с геморрагическими инсультами, субарахноидальное кровоизлияние уже через несколько часов видно в других режимах, из-за сворачивания крови.
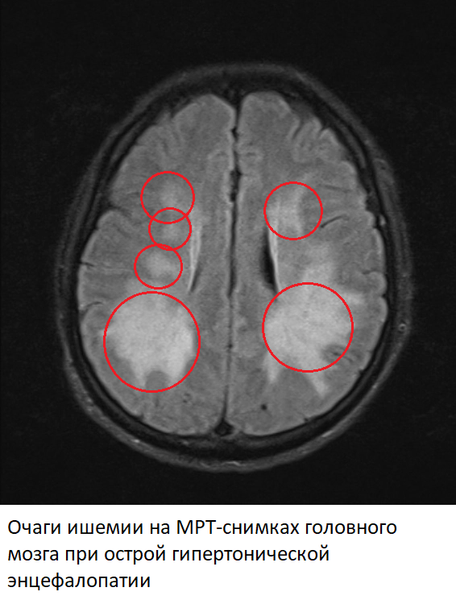
Острая гипертоническая энцефалопатия
Острая гипертоническая энцефалопатия – патологическое состояние, возникающие из-за повышенного артериального давления (АД выше 200/130 мм. ртутного столба, реже при более низком давлении). Характеризуется возникновением участков ишемии в тканях головного мозга, вплоть до образования микроскопических кровоизлияний. В норме при повышении артериального давления происходит спазм мелких артерий головного мозга, однако при острой гипертонической энцефалопатии этот же спазм может стать запредельным, что и приводит к возникновению участков тканей мозга, испытывающих недостаток кислорода. Резкое расширение спазмированных артерий ведет к отеку мозга. Острая гипертоническая энцефалопатия – предвестник геморрагического инсульта.
На МРТ-снимках признаки гипертонической энцефалопатия проявляются в виде множественных очагов ишемии/микроскопических кровоизлияний в тканях головного мозга. В ангио-режиме одновременно обнаруживается спазм одних и расширение других артерий.
Что показывает МРТ при инсульте и после него
Магнитно-резонансная томография при инсульте позволяет выяснить, какой участок головного мозга был затронут острым нарушением мозгового кровообращения, какова его протяженность, расположение и объём. Вместе с другими прогностическими признаками эти данные важны для последующего прогноза и оценки состояния больного, выбора тактики лечения и оценки результатов терапии.
МРТ также отлично подходит для динамического наблюдения за результатами лечения. Исследование можно повторять столько раз, сколько это необходимо врачу, без вреда для здоровья пациента. Наблюдая за изменениями на снимках, можно оценить эффективность лечения, и при необходимости провести его коррекцию. Все, что покажет МРТ при инсульте, может помочь врачам, в том числе и при подготовке к хирургическому лечению.
Как выглядит инсульт фотоснимках МРТ головного мозга
Геморрагический и ишемический инсульты на большинстве МРТ снимках головного мозга видны в виде пятен неправильной формы, имеющих более темную или более яркую окраску, в зависимости от выбранного режима исследования. Локализация, размер и форма очагов соответствует месту расположения, объёму и границам пораженных тканей.