какое масло можно использовать при панкреатите
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
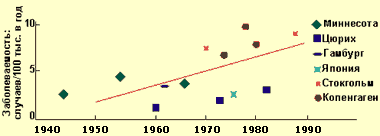 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Лечебное питание при панкреатите
Переход от нутриционной поддержки больного с острым панкреатитом к традиционному лечебному питанию должен происходить постепенно после купирования явлений интоксикации и полиорганной недостаточности, подавления эндогенной инфекции, нейтрализации агрессивных панкреатических ферментов, устранения препятствий оттоку панкреатического сока и других сопутствующих патологических процессов.
Общие принципы диетотерапии при панкреатите
При расширении диеты (с 6-го по 10-й день после операции) строго соблюдается принцип постепенности как в отношении увеличения объема и калорийности рациона, так и в отношении включения в него отдельных блюд и пищевых продуктов. Необходимо четко соблюдать постепенный переход от энтерального питания к лечебному пищевому рациону. Энтеральные смеси, замещающие один прием пищи (методом сипинга), могут длительно сохраняться в пищевом рационе, обеспечивая постепенное увеличение нагрузки на поджелудочную железу.
Обычно через 2–3 недели больной уже может быть переведен на механически щадящий вариант специализированной диеты при панкреатите, которую он должен соблюдать в течение всего периода перехода заболевания к фазе стойкой клинической ремиссии (примерно от 3 до 8 недель).
Тактика диетотерапии при панкреатите
В случае если пациенту не требуется проведение парентерального и энтерального питания, при отсутствии необходимости в хирургическом лечении сохраняется тактика ведения больных по принципу «голод, холод и покой». На 1–3 дня (в зависимости от тяжести болезни) назначают голодание или резкое ограничение питания для обеспечения полного покоя пораженного органа. Рекомендуется только жидкость в количестве 1–1,5 литра в сутки: по 200 мл 6 раз в день. Можно назначать теплую щелочную минеральную воду типа боржоми (без газа) и 200–400 мл отвара шиповника или некрепкий чай. С 3-го дня заболевания назначают на 5–7 дней разработанный в ФГБУ «НИИ питания» РАМН вариант специализированной щадящей диеты для больных острым панкреатитом — 5п (первый вариант). Затем переходят на специализированную высокобелковую диету — 5п (второй вариант), сначала протертую, затем не протертую, которую следует соблюдать в течение 6–12 месяцев.
Щадящая диета при остром панкреатите
Первый вариант диеты
Специализированная диета 5п-1 разрабатывается на основании норм лечебного питания при соблюдении диеты с механическим и химическим щажением (щадящая диета), утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания». Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1, представлен в табл. 1.
Таблица 1. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1
Категорически запрещаются: закуски, консервы, копчености, газированные напитки, квас, черный кофе, виноградный сок, морс, алкоголь.
Показания: первые дни (с 3-го по 10-й день) заболевания острым панкреатитом или при обострении хронического (при отсутствии показаний для проведения искусственного питания).
Характеристика: диета, содержащая физиологическую норму белка (⅓ которой животного происхождения), с низкой энергетической ценностью, за счет резкого ограничения жира и углеводов; механически и химически щадящая. Исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных соков.
Кулинарная обработка: всю пищу готовят на пару или в вареном виде, жидкой или полужидкой консистенции. Мясо, птица, рыба подается в виде пюре, суфле, кнелей, паровых котлет; овощи в виде пюре и пудингов; каши вязкие или жидкие протертые, а также запеканки или пудинги из круп.
Режим питания: 5–6 раз в день.
Температура пищи: пищу дают теплой. Исключены горячие и холодные блюда.
Химический состав и энергетическая ценность (ккал): белков — 80 г (60–70 % животного происхождения); жиров — 40–60 г (25–30 г животного происхождения); углеводов — 200 г (15 г сахара), энергетическая ценность — 1500–1600 ккал. Включение смесей белковых композитных сухих 27 г (из расчета 40 г белка в 100 г смеси).
Второй вариант диеты
Специализированная диета 5п-2 разрабатывается на основании норм лечебного питания при соблюдении диеты с повышенным количеством белка (высокобелковая диета), утвержденных Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания» с сохранением принципа механического и химического щажения. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2, представлен в табл. 2.
Таблица 2. Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-2
Показания: хронический панкреатит в фазе выздоровления после обострения и в период ремиссии. Острый панкреатит в фазе выздоровления.
Цель назначения: организовать полноценное питание больного, способствовать уменьшению воспалительно-дегенеративных явлений в поджелудочной железе и восстановлению ее функциональной способности. Уменьшить возбудимость желчного пузыря, предупредить жировую инфильтрацию печени и поджелудочной железы, обеспечить механическое и химическое щажение желудка и кишечника.
Общая характеристика: диета с повышенным содержанием белка, что приводит к уменьшению белкового дефицита. Жиры на уровне нижней границы нормы, умеренное ограничение содержания углеводов за счет простых сахаров. Резко ограничены экстрактивные вещества, пурины, продукты расщепления жира, получающиеся при жарении. Исключаются продукты, способствующие брожению и вздутию кишечника, продукты, богатые эфирными маслами, раздражающие слизистую проксимального отдела пищеварительного тракта. Увеличено количество витаминов и липотропных веществ. Ограничение в рационе поваренной соли.
Кулинарная обработка: большинство блюд готовят протертыми или в измельченном виде, сваренными в воде или на пару, реже запеченными в духовке. Жарение исключается.
Режим питания: дробный (5–6 раз в день). Есть медленно, хорошо прожевывая пищу.
Температура горячих блюд не выше 57–62 °С, холодных — не ниже 15–17 °С, исключают горячие и очень холодные блюда.
Химический состав и энергоценность диеты: белков 110–120 г (50–65 % животных); жиров — 70–80 г (15–20 % растительных); углеводов — 300–350 г (сахара на весь день 30 г); энергетическая ценность — 2270–2570 ккал. Поваренной соли — 6 г, свободной жидкости — 1,5 литра. Включение смеси белковой композитной сухой 36 г (из расчета 40 г белка в 100 г смеси).
Лечебное питание при остром и хроническом панкреатите является одним из компонентов воздействия на основные патогенетические звенья развития заболевания. Диету при хроническом панкреатите рекомендуется соблюдать систематически в течение длительного времени.
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Как восстановить пищеварение при заболеваниях поджелудочной железы
Поджелудочная железа является незаменимым звеном пищеварительной системы. Этот орган выполняет две главные функции. Первая функция заключается в выработке ферментов, которые расщепляют белки, жиры и углеводы, поступающие в организм с пищей. Вторая функция заключается в выработке гормона инсулина, который помогает усваиваться глюкозе. Под влиянием внешних или внутренних негативных факторов, одним из которых является нерациональное питание, развиваются хронические и острые патологии поджелудочной железы.
По статистике, у каждого третьего человека среднего возраста диагностируется хронический вялотекущий панкреатит (воспаление поджелудочной железы). Это заболевание может протекать не только в хронической, но и в острой форме. Острое течение панкреатита сопровождается отмиранием клеток органа (панкреонекрозом). Острый панкреатит несет прямую угрозу не только здоровью, но и жизни человека.
Симптомы заболеваний поджелудочной железы
Кроме острой и хронической формы панкреатита, существует рак поджелудочной железы, который относится к одному из самых агрессивных видов онкологии. Каждое заболевание имеет характерные симптомы, появление которых должно стать прямым сигналом для прохождения комплексного обследования и консультации гастроэнтеролога, эндокринолога и онколога. При остром течении панкреатита, человек сталкивается с набором таких клинических симптомов:
Приступ острого панкреатита потенциально опасен для жизни человека, поэтому при появлении характерных симптомов, необходимо вызвать бригаду скорой помощи. Для хронической формы воспалительного поражения поджелудочной железы, характерен набор таких клинических признаков:
Опасность хронического панкреатита заключается не только в том, что этот процесс нарушает весь акт пищеварения, но и в том, что хронический воспалительный процесс в любой момент может перерасти в острый. Онкология поджелудочной железы сопровождается набором общих и видоспецифичных симптомов. К тревожным признакам, указывающим на развитие рака поджелудочной железы, можно отнести:
Описанная клиническая картина может быть дополнена общей слабостью, недомоганием, а при выполнении ультразвукового исследования органов брюшной полости наблюдается увеличение размеров печени и желчного пузыря.
Симптомы панкреатита и острой формы гастрита могут быть схожи. В отличие от панкреатита, при остром гастрите рвота приносит облегчение, а боль в животе локализуется в одной области, и не является опоясывающей. Если говорить о том, как отличить гастрит от панкреатита при отсутствии специфических симптомов, то в данном вопросе поможет только комплексное обследование и консультация гастроэнтеролога.
Причины развития заболеваний поджелудочной железы
К предрасполагающим факторам, которые потенциально негативно влияют на здоровье поджелудочной железы и могут провоцировать развитие заболеваний, можно отнести:
Риск развития онкологии поджелудочной железы возрастает у пациентов, имеющих хронический панкреатит с частыми эпизодами рецидивов.
Образ жизни при хроническом панкреатите
Комплексная терапия хронического воспаления поджелудочной железы включает коррекцию образа жизни и пищевых привычек. Пациентам с диагностированным хроническим панкреатитом назначается диета (стол № 5 по Певзнеру). В период обострения заболевания соблюдается пищевой покой в течение нескольких дней, после чего в рацион постепенно вводятся отдельные продукты.
При наличии проблем с поджелудочной железой категорически запрещено употреблять алкоголь, даже в минимальных дозировках. Запрет распространяется и на табакокурение, так как никотин вызывает спазм кровеносных сосудов, что может спровоцировать острый приступ панкреатита. Диета при панкреатите накладывает ограничения на употребление продуктов с высоким содержанием жиров и углеводов. Это касается мясных и рыбных компонентов, молочной и кисломолочной продукции. Под запрет попадают острые и жареные блюда, а также продукты, приготовленные во фритюре. В период обострения воспалительного процесса показана госпитализация. Консервативная терапия хронического панкреатита включает набор таких групп лекарственных медикаментов:
В период обострения, кроме перечисленных групп лекарственных средств назначается инфузионная терапия, которой предусмотрено капельное введение растворов электролитов.
Восстановить нормальное пищеварение при хроническом панкреатите, устранить расстройства стула и поддержать работу поджелудочной железы, помогает приём метапребиотика Стимбифид Плюс, который имеет трехкомпонентный натуральный состав, стимулирующий восстановление естественной микробиоты кишечника и желудка. Средство активизирует естественные механизмы восстановления эпителия ЖКТ. Прием метапребиотика Стимбифид Плюс с лечебно-профилактической целью помогает снизить до минимума риск обострения воспалительного процесса в поджелудочной железе.