Финалгон мазь передозировка что делать
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Финалгон : инструкция по применению
Состав
нонивамид (ванилиламид нониловой кислоты) 4 мг
никобоксила (бутоксиэтиловый эфир никотиновой кислоты) 25 мг
вспомогательные вещества: диизопропиладипат, кремния диоксид коллоидный, парафин белый мягкий, кислота сорбиновая, масло лимонное цейлонское, вода очищенная.
Описание
Почти бесцветная или слегка коричневатая, прозрачная или полупрозрачная, однородная, гомогенная мазь с запахом лимонного масла.
Фармакотерапевтическая группа
Препараты для лечения заболеваний костно-мышечной системы. Препараты для местного лечения заболеваний опорно-двигательного аппарата. Прочие препараты для местного лечения заболеваний опорно-двигательного аппарата. Прочие препараты.
Фармакологические свойства
Препарат ФИНАЛГОН® содержит два сосудорасширяющих вещества нонивамид и никобоксил, наносится местно, действие проявляется локально. Данные по системному воздействию препарата отсутствуют. Реакция на препарат (эритема и повышение температуры кожи) проявляется уже в течение нескольких минут после нанесения, что свидетельствует о быстром проникновении активных компонентов препарата в кожу.
Нонивамид (ванилиламид нониловой кислоты)
Представляет собой синтетический аналог капсаицина, обладает анальгетическими свойствами, которые проявляются в результате постепенного проникновения вещества в периферические ноцицептивные С-волокна и А-дельта нервные волокна при повторном нанесении препарата на кожу. Стимулируя чувствительные кожные нервные окончания, нонивамид оказывает расширяющее действие на окружающие сосуды, что сопровождается сильным и продолжительным ощущением тепла.
Никобоксил (бутоксиэтиловый эфир никотиновой кислоты)
Никотиновая кислота – это витамин В, обладающий сосудорасширяющими свойствами благодаря действию простагландинов. Гиперемическое действие никобоксила начинается раньше и является более интенсивным по сравнению с аналогичным действием нонивамида.
Нонивамид и никобоксил обладают дополняющими друг друга сосудорасширяющими свойствами, что позволяет сократить время появления кожной реакции (гиперемии).
Показания к применению
— с целью улучшения кровотока для местного раздражающего применения при нарушении периферического кровообращения (при спортивной травме, ушибах, боль в суставах и мышцах, повреждения связочного аппарата)
— мышечная боль, вызванная чрезмерной физической нагрузкой
Способ применения и дозы
Лечение следует начать с очень маленького количества препарата ФИНАЛГОН® на небольшом участке кожи для проверки индивидуальной реакции. Реакция на препарат ФИНАЛГОН® у разных людей может различаться и для некоторых достаточно небольшого количества мази для действия согревающего эффекта, тогда как другие могут ничего не ощущать или ощущать совсем небольшой эффект.
Начальная доза должна быть не более 0,5 см мази (примерно с горошину) на соответствующий участок кожи (размером примерно с ладонь). Максимальная (рекомендованная) доза на одно нанесение составляет 1 см мази на участок кожи размером с ладонь (около 10 см × 20 см).
Мазь наносят до 3 раза в день при необходимости.
Препарат ФИНАЛГОН® следует наносить с помощью прилагаемого аппликатора легкими втирающими движениями.
После нанесения препарата ФИНАЛГОН® на участок кожи следует тщательно вымыть руки с мылом.
Побочные действия
Нежелательные явления приведены ниже по системно-органным классам и частоте по следующей классификации:
Противопоказания
— повышенная чувствительность к любому ингредиенту из состава препарата
— высокая чувствительность кожи
— раны, воспаления или заболевания кожных покровов
— беременность и период грудного вскармливания
— детский и подростковый возраст до 18 лет
Лекарственные взаимодействия
Особые указания
Дети: для детей и подростков младше 18 лет безопасность и эффективность препарата ФИНАЛГОН® не установлена.
В начале лечения небольшое количество мази ФИНАЛГОН® наносят на небольшой участок кожи для проверки индивидуальной реакции. Ответная реакция на применение мази ФИНАЛГОН® существенно варьируется, некоторым пациентам требуется минимальное количество для достижения необходимого согревающего действия.
В связи с местной гиперемией кожных покровов, вызванной препаратом, могут появляться покраснения, ощущение тепла, зуд или чувство жжения. Эти симптомы могут быть особенно выраженными, если наносится избыточное количество препарата или если мазь слишком интенсивно втирается в кожу. Чрезмерное количество или втирание мази ФИНАЛГОН® может привести к образованию волдырей.
Сразу после нанесения мази необходимо вымыть руки, следует следить за тем, чтобы препарат не попал на те участки кожи, которые не требуют обработки, а также на других людей.
Препарат ФИНАЛГОН® нельзя наносить на лицо, глаза, полость рта. В противном случае может появиться преходящая отечность лица, боль, воспаление конъюнктивы, гиперемия глаз, жжение в глазах, нарушение зрения, неприятные ощущения во рту и стоматит.
Не следует принимать горячий душ или ванну до или после нанесения препарата ФИНАЛГОН®. Даже через несколько часов после нанесения мази покраснение кожи и сильное ощущение тепла могут быть вызваны при потении или нагревании.
Препарат ФИНАЛГОН® содержит кислоту сорбиновую в качестве вспомогательного вещества, которая может вызвать местные реакции (например, контактный дерматит).
Фертильность, беременность и период грудного вскармливания
В связи с отсутствием данных по применению во время беременности или в период грудного вскармливания, не следует применять препарат ФИНАЛГОН® в эти периоды.
Исследования по действию препарата на фертильность не проводились.
Инструкция по применению ФИНАЛГОН ® (FINALGON)
Форма выпуска, состав и упаковка
Мазь для наружного применения почти бесцветная или слегка коричневатая, прозрачная или полупрозрачная, однородная, гомогенная.
| 1 г | |
| нонивамид | 4 мг |
| никобоксил | 25 мг |
Вспомогательные вещества: диизопропиладипат, кремния диоксид коллоидный, вазелин, сорбиновая кислота, масло цитронеллы.
Фармакологическое действие
Нонивамид (ванилиламид нониловой кислоты)
Представляет собой синтетический аналог капсаицина, обладает анальгетическими свойствами, которые проявляются в результате постепенного проникновения вещества в периферические ноцицептивные С-волокна и А-дельта нервные волокна при повторном нанесении препарата на кожу. Стимулируя чувствительные кожные нервные окончания, нонивамид оказывает расширяющее действие на окружающие сосуды, что сопровождается сильным и продолжительным ощущением тепла.
Никобоксил (бутоксиэтиловый эфир никотиновой кислоты)
Обладает сосудорасширяющими свойствами благодаря действию простагландинов. Гиперемическое действие никобоксила начинается раньше и является более интенсивным по сравнению с аналогичным действием нонивамида.
Нонивамид и никобоксил обладают дополняющими друг друга сосудорасширяющими свойствами, вызывают гиперемию (покраснение) кожи, увеличивают скорость ферментных реакций, активизируют обмен веществ.
Появление покраснения и повышение температуры кожи в течение нескольких минут после нанесения свидетельствуют о быстром проникновении активных компонентов препарата в кожу. Действие Финалгона проявляется локально.
Действие мази развивается в течение нескольких минут, максимальный эффект наступает через 20-30 мин.
Фармакокинетика
Показания к применению
Режим дозирования
На соответствующий участок кожи (размером примерно с ладонь) наносится не более 0,5 см мази с помощью прилагаемого аппликатора, втирается легкими круговыми движениями и накрывается шерстяной тканью.
Для предварительного разогревания мышц перед физическими упражнениями, спортивными соревнованиями рекомендуется втирать примерно за 30 мин до их начала. При многократном применении реакция на мазь может уменьшаться, что требует увеличения дозы, которая подбирается индивидуально. Мазь используют 2-3 раза/сут.
Не использовать препарат более 10 дней без консультации врача.
После нанесения Финалгона на кожу следует тщательно вымыть руки с мылом.
Побочные действия
Анафилактическая реакция, реакции повышенной чувствительности, парестезия, чувство жжения кожи, кашель, диспноэ.
В месте нанесения – пустулы, волдыри, локализованные кожные реакции, зуд, ощущение жара, сыпь, отечность лица, крапивница.
Противопоказания к применению
Применение при беременности и кормлении грудью
Противопоказан при беременности, в период лактации.
Применение у детей
Особые указания
В связи с отсутствием данных Финалгон ® не рекомендуется применять детям до 12 лет.
В начале лечения небольшое количество Финалгона ® мази наносят на небольшой участок кожи для проверки индивидуальной реакции. Ответная реакция на применение Финалгона ® мази существенно варьируется, некоторым пациентам требуется минимальное количество для достижения необходимого согревающего действия.
Следует следить за тем, чтобы препарат не попал на те участки кожи, которые не требуют обработки, а также на других людей.
Финалгон ® мазь содержит сорбиновую кислоту в качестве вспомогательного вещества, которая может вызвать местные реакции (например, контактный дерматит).
Передозировка
После нанесения слишком большого количества Финалгона ® его гиперемическое действие может усиливаться, а тяжесть описанных побочных действий может возрастать. Чаще всего на поврежденной коже появляются пузырьки или волдыри.
Так как эфиры никотиновой кислоты хорошо впитываются в кожу, передозировка Финалгона ® может привести к системным реакциям, например, покраснению верхней части тела, повышению температуры тела, приливам крови, гиперемии с болезненными ощущениями и снижению артериального давления.
Лечение пяточной шпоры
Что же такое пяточные шпоры и откуда они берутся?
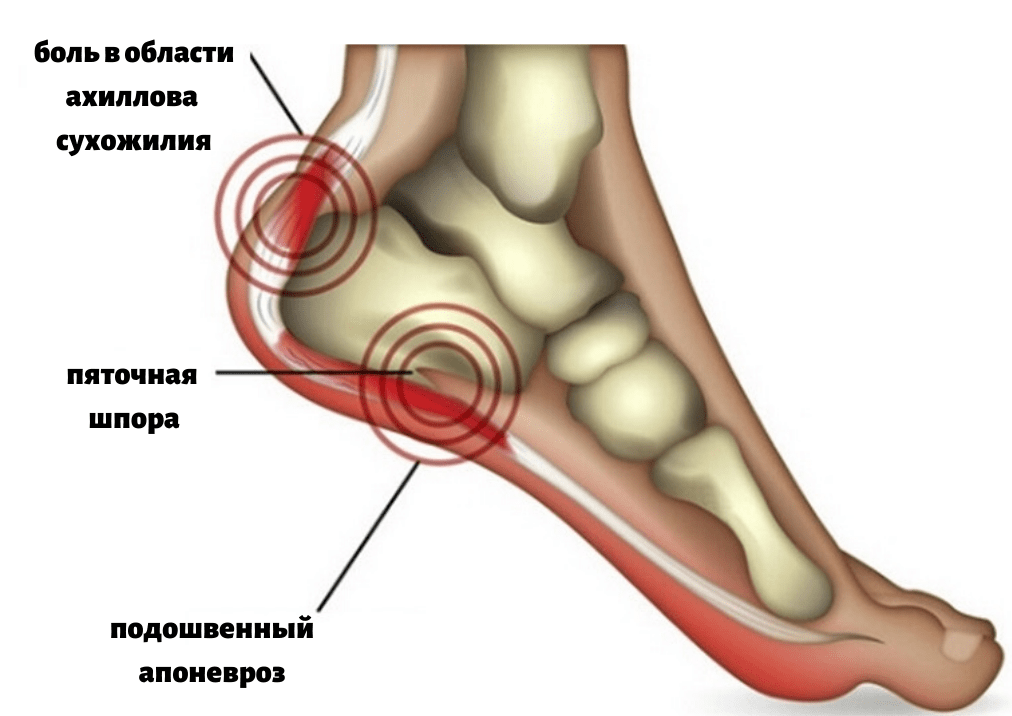
В результате различных процессов (избыточный вес, травма и др.) в данной области возникает хроническая травматизация сухожилия с образованием микронадрывов и постепенное развитие воспалительного процесса. Как компенсаторная реакция на травму и воспалительный процесс начинает образовываться костный вырост, он принимает форму шипа и, передавливая мягкие ткани подошвы стопы, вызывает характерные сильные боли в пяточной области. Самым значимым симптомом пяточной шпоры является сильная боль при ходьбе, особенно в самом начале ходьбы (так называемая, стартовая боль), при вставании со стула, с постели.
Основные причины образования пяточных шпор:
Проявления заболевания
Боли, возникающие при опоре на больную пятку, развиваются постепенно с ростом самой шпоры, характеризуются как жгучие или острые, с ощущением «гвоздя в пятке». Они могут локализоваться на внутренней поверхности больной пятки и переходить на всю стопу. При осмотре пяточной области нет никаких видимых изменений, редко отмечается отечность, болезненность определяется при надавливании на пятку. Интересно, что интенсивность боли не зависит от размера шпоры, что обусловлено, прежде всего, не наличием самой шпоры, а воспалительными изменениями в мягких тканях пятки. Диагноз пяточной шпоры подтверждается рентгенографией.
Основные принципы лечения пяточных шпор
1. Вначале необходимо выяснить причину развития воспалительного процесса в области подошвы и постараться максимально устранить ее. Т.е. выяснить, какой патологический процесс мог привести к избыточной травматизации фасции и возникновению воспаления. С этой же целью следует нормализовать вес, если он избыточный, дозировать физические нагрузки и ношение тяжестей, подобрать удобную, правильную обувь для занятий спортом и для повседневной носки. Снять и отложить в сторону неудобную обувь. На время экспресс-лечения следует ограничить нагрузку на ноги — сократить ходьбу и тем более бег или переноску тяжести насколько это возможно. Лучше носить удобные легкие кроссовки с хорошим супинатором.
2. Необходимо максимально возможное обеспечение физической разгрузки болезненной области, для чего рекомендуется подбор индивидуальных ортопедических стелек с выкладкой внутреннего и наружного продольного сводов, углублением и мягкой прокладкой под пяткой, а также временное ношение подпяточника с углублением или отверстием в центре. Как временную меру при лечении пяточной шпоры можно рекомендовать ношение обуви без задника;
3. Консервативное лечение направленно на ликвидацию воспалительного процесса и включает местное применение нестероидных противовоспалительных препаратов (гели и мази), обладающих противовоспалительным и рассасывающим эффектом. Но эти методы, как правило, приносят лишь только временный эффект, их обязательно нужно сочетать в комплексе с другими методами.
4. Наружное применение мазей при пяточной шпоре лучше сочетать с массажем стоп. Массаж при пяточной шпоре удобно делать самостоятельно.
5. В комплекс лечения пяточной шпоры включают теплые ванны с морской солью, содой. Ванночки необходимо делать перед применением мазей и массажа.
6. Определенные упражнения лечебной гимнастики с проведением массажа мышц стопы и голени — рекомендуются для улучшения кровоснабжения тканей стопы, с этой же целью можно проводить тепловые процедуры парафино- или озокеритотерапии.
7. В некоторых случаях (если развитие пяточной шпоры происходит на фоне артроза) в комплексной терапии рекомендуют прием хондропротекторов с анальгетическим и противовоспалительным эффектом, что останавливает прогрессивный воспалительный процесс, но эффект от внутреннего применения препаратов развивается только через 6 недель от начала лечения и сохраняется в течение 2–3 мес. после его отмены.
8. Методы медикаментозного лечения пяточной шпоры.
Официальная медицина на сегодняшний день разработала большое количество схем фармакологической терапии данного заболевания. Среди препаратов, применяемых для лечения пяточной шпоры: нестероидные противовоспалительные средства, гели, мази, кремы и пластыри для лечения пяточной шпоры местного применения, обладающие рассасывающим и противовоспалительным эффектом.
При малой эффективности консервативного лечения выполняются лекарственная блокада пяточной шпоры — обкалывание болезненного места шприцом с лекарственным веществом. Например, стойким эффектом обладает однократное местное введение дипроспана.
Препараты, применяемые с этой целью, оказывают выраженный местный противовоспалительный эффект, что быстро подавляет воспалительный процесс и снижает болевой синдром.
Данная процедура требует знаний и большого опыта, поэтому проводить ее может только квалифицированный специалист. Однако при частом использовании метода возможно разрушение связки или фасции.
9. К хирургическому лечению прибегают крайне редко, так как встречается много недостатков при данной методике. При проведении операции удаляют пяточную шпору. После чего конечность фиксируют гипсовой повязкой примерно на один месяц.
После снятия гипса назначают ортопедические стельки и проводят курсы восстановительного лечения. Помните, что в большинстве случаев пяточные шпоры вполне поддаются терапии и без операций.
10. Любой метод лечения необходимо сочетать с физиотерапевтическими воздействиями.
Ударно-волновая терапия пяточной шпоры
Является наиболее эффективным методом: терапия воздействует непосредственно на костные разрастания и способствует их уменьшению или даже рассасыванию. Ударно-волновая терапия — относительно новый метод лечения.
В нашей стране данная процедура начала практиковаться не очень давно, но первые результаты уже обнадеживают.
Имеющийся опыт позволяет утверждать, что при использовании данного метода лечения эффективность лечения пяточной шпоры очень высока. Метод основан на воздействии импульсов ударных волн определенной частоты. Эффект ударной волны разрыхляет отложения кальция в пяточной шпоре.
Это позволяет в дальнейшем вымывать разрыхленные отложения из организма с кровотоком. Пораженная связка избавляется таким образом от накопленных солей кальция.
Кроме того, при этом активизируются процессы регенерации тканей, уменьшаются отечность и воспалительные явления. С каждой проведенной процедурой болевой синдром становится все меньше и, как правило, значительно уменьшается или исчезает к концу лечения.
Пораженный участок во многом восстанавливает свою естественную структуру и возвращает себе способность переносить каждодневные нагрузки, не вызывая болезненных ощущений.
На начальных стадиях заболевания лечение требует небольшого количества процедур от 3 до 5 на курс, а при большой длительности процесса длительность лечения до 5-10 процедур на курс. Между сеансами обязателен перерыв 5-7 дней.
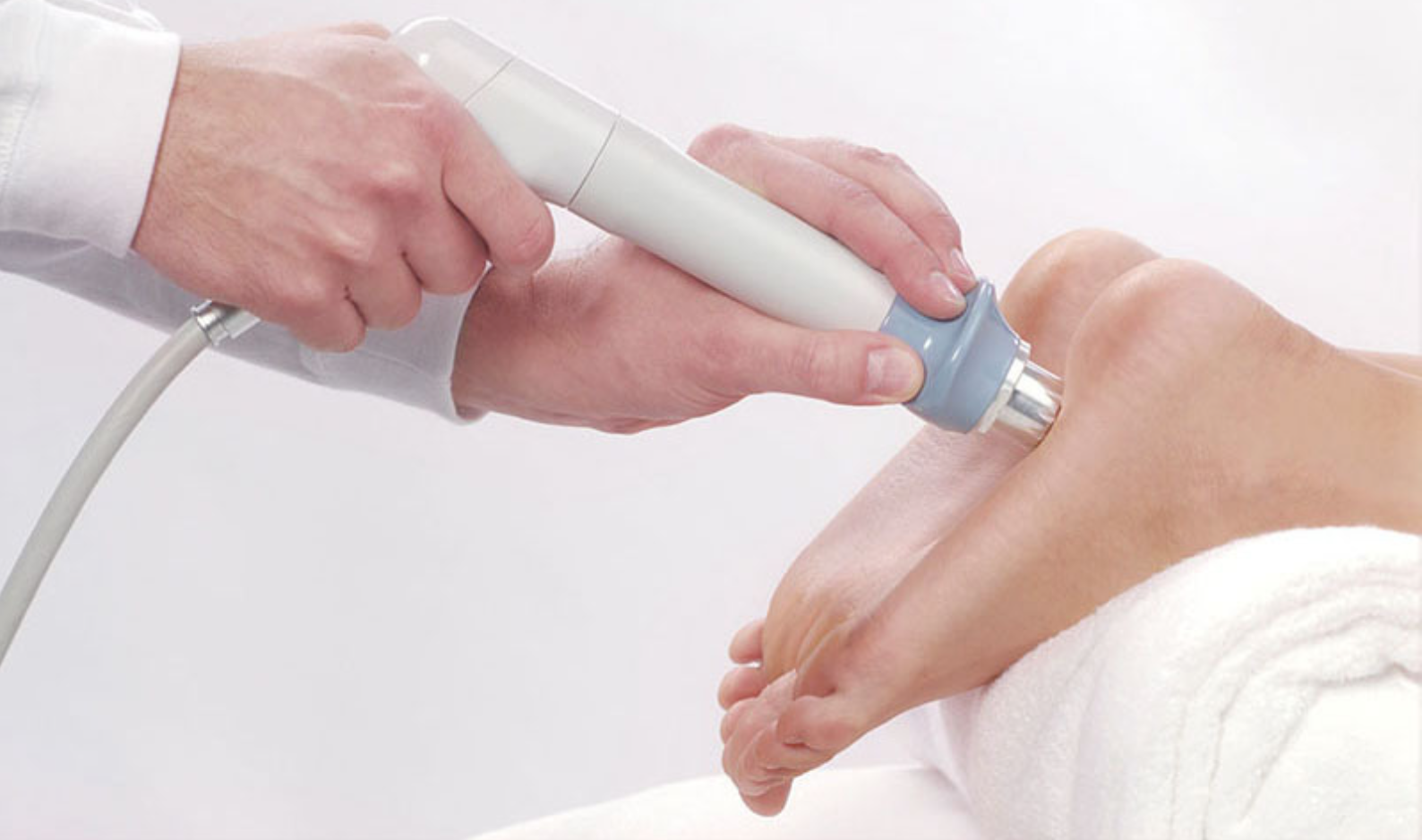
Продолжительность одного сеанса составляет 15-20 минут на одно поле. На кожу пятки наносят специальный гель, воздействие осуществляется с помощью излучателя.
Существуют противопоказаниями к лечению пяточной шпоры: нарушения свертываемости крови и тромбофлебит, злокачественные новообразования, беременность.
Нежелательно проведение процедур ударно-волновой терапии в течение месяца после введения в область пятки гормональных противовоспалительных препаратов.
Лучевая терапия (рентгенотерапия) пяточной шпоры
Использование рентгеновского излучения в лечении пяточной шпоры показывает весьма эффективные результаты. Метод заключается в том, что на область пятки направляются четко сфокусированные рентгеновские лучи, несущие пониженную дозу радиации.
Они вызывают блокирование нервных окончаний, и пациент перестает испытывать болевые ощущения.
Курс лечения чаще всего состоит из десяти сеансов, каждый из которых имеет продолжительность в 10 минут.
Рентгенотерапия в лечении пяточной шпоры обладает следующими преимуществами: полная безболезненность процедуры, высокая эффективность, минимум противопоказаний, воздействие излучения только на пяточную шпору, противоаллергическое и противовоспалительное действие, возможность амбулаторного лечения.
Противопоказанием к использованию данного метода является только беременность.
При применении рентгенотерапии сама шпора не исчезает, блокируются только болевые ощущения, исходящие от нее. Поэтому после проведения курса рентгенотерапии необходимо обязательной позаботиться о разгрузке стопы.
Лазерное лечение пяточной шпоры
В настоящее время низкоинтенсивная лазерная терапия — популярный и достаточно широко используемый метод лечения данного заболевания. Лазерная терапия воздействует на мягкие ткани, находящиеся вокруг шпоры.
Сфокусированное излучение вызывает увеличение кровообращения в области воспаления, что способствует уменьшению болей.
Среди пациентов бытует мнение о том, что лазерная терапия способна устранять саму пяточную шпору. Однако это является заблуждением. Проникая в ткани стопы, низкоинтенсивный лазерный луч на сам костный нарост не оказывает практически никакого действия.
Его эффект проявляется только на мягких тканях. А значит, после проведения курсов лазерной терапии также необходимо применять все методы, направленные на профилактику данного заболевания.
УВЧ-СВЧ-терапия
Этот метод заключается в применении переменного электромагнитного поля ультравысокой и сверхвысокой частоты. Влияние этих токов приводит к расширению капилляров в мягких тканях и к значительному усилению кровообращения. При этом уменьшается болевой синдром и воспаление.
Длительность одного сеанса составляет 10-15 минут. Для лечения пяточной шпоры требуется около 10-12 сеансов терапии.
Чаще врачи назначают пациентам переменное магнитное поле. Образуются слабые токи в крови и лимфе, которые влияют на метаболизм, а также на структуру воды и белков. Повышается сосудистая и кожная проницаемость, рассасываются отеки, уменьшается воспаление.
Данная методика позволяет достичь те же результаты, что и УВЧ-терапия.
Лечить шпоры на пятке можно и с помощью электрофореза или СМТ-ДДТ-фореза
Электрический ток повышает ионную активность в проводящих тканях, при этом увеличивается синтез многих биологически активных веществ. Лечебное действие обусловлено поступлением ионов лекарственных веществ (именно в ионной форме вещества наиболее активны), а также формированием кожного депо, из которого ионы постепенно поступают в ткани в последующие дни.
При электрофорезе используют специальные прокладки, пропитанные лекарством. Прокладки располагают между кожей пятки и пластинами электродов. Для лечения пяточной шпоры используют йодистый калий, гидрокортизон, новокаин и прочие препараты.
Эффективность таких методов физиолечения, как ультразвука и фонофореза (сочетанное применение ультразвука и лекарственного препарата) при пяточных шпорах составляет более 30%.
Основной эффект физиотерапии ультразвуком при лечении пяточной шпоры заключается в устранении воспалительного процесса, учитывая, что лучше всего ультразвук поглощается костной тканью.
При этом не следует бояться, что ультразвуковое лечение будет влиять на здоровую костную ткань пятки. Проведенные исследования низкочастотным ультразвуком показали, что разрушений костных тканей не вызывалось, но локальное применение ультразвуковых волн на область шпоры способствовало снижению содержания в ней кальция с замещением волокнистой соединительной тканью.
Также ультразвук оказывает рассасывающее и спазмолитическое действие, улучшая процессы локальной микроциркуляции.
Эффект от ультразвукового лечения усиливается сочетанным применением противовоспалительных мазевых препаратов. Озвучивание низкочастотным ультразвуком повышает проницаемость клеточных мембран, улучшает проницаемость и введение лекарственных веществ.
Наиболее часто применяют гидрокортизоновую мазь. Фонофорез способствует более глубокому проникновению лекарственного вещества в пораженную область, нежели применять мазь как самостоятельное средство лечения.
Метод фонофореза основан на свойстве ультразвука изменять проницаемость кожных покровов, в связи с чем лекарства, нанесенные на кожу, всасываются более активно.
Продолжительность самой процедуры — до 10 минут. На курс лечения может понадобится 5-10 процедур, с возможными повторными курсами.
Профилактика пяточной шпоры
Профилактические меры должны быть направлены, в первую очередь, на предупреждение преждевременного износа, старения и травм костно-суставного аппарата: