Фебрильная температура что это значит
Повышенная температура
Повышенная температура тела — знакомый каждому человеку симптом. Он может появляться по разным причинам, но чаще всего это связано с инфекцией. Сбивать температуру нужно не всегда — это зависит от общего самочувствия, причин жара и некоторых других факторов.
Классификация
Повышенной считается температура тела до 39°C. Она может быть:
Если температура поднимается выше 39,1°C, ее считают высокой (пиретическая до 41°C и гиперпиретическая – выше 41°C).
Причины повышенной температуры тела
Инфекция — частая, но не единственная из возможных причин повышения температуры. Жар также может быть симптомом воспаления, отравления, обезвоживания, заболеваний щитовидной железы. Иногда температура повышается из-за приема некоторых лекарств или вакцинации, физических нагрузок, перегрева. Увеличивать теплопродукцию может употребление острой пищи или алкоголя.
Причины субфебрильной температуры тела
Температура тела может повышаться несильно, в пределах 38,0°C даже у здоровых людей: например, после перегрева, стресса, занятий спортом, употребления острой пищи или алкоголя, приема некоторых лекарств. У женщин причиной температуры могут стать менопауза или беременность.
Среди других возможных причин:
Причины фебрильной температуры тела
Чаще всего температура тела повышается до 38-39°C по следующим причинам:
Фебрильная температура тела может сопровождать лихорадку неясного генеза. При этом заболевании жар сохраняется постоянно или периодически появляется в течение трех недель или больше. Он остается единственным симптомом, и даже после обследования не удается определить точные причины лихорадки. Ее связывают с инфекциями, воспалительными процессами, онкологическими заболеваниями и другими факторами.
Как проявляется повышение температуры?
Люди по-разному переносят повышенную температуру: одни почти не ощущают недомогания, а другие чувствуют себя очень плохо. Набор симптомов зависит от особенностей здоровья, от возраста человека и причин жара. Среди них могут быть:
Маленькие дети могут становиться раздражительными, капризными при повышении температуры, они могут отказываться от еды или питья. В других случаях ребенок остается активным, и признаков недомогания почти нет.
Когда нужно обратиться к врачу?
Серьезная угроза здоровью может возникнуть, если лихорадка сопровождается следующими проявлениями:
В этих случаях необходимо звонить в скорую медицинскую помощь.

Как можно быстрее обратиться к врачу нужно, если температура тела повышается в следующих ситуациях:
Диагностика
Диагностика нужна, чтобы определить причины лихорадки и назначить правильное лечение. Врач проведет опрос и осмотр, измерит температуру и артериальное давление, если нужно, назначит анализы. Важно рассказать ему обо всех имеющихся симптомах, а также о сопутствующих заболеваниях, если они есть. Если вы принимаете лекарства, которые могут вызывать повышение температуры, сообщите об этом врачу.
При повышенной температуре для постановки диагноза могут проводиться следующие анализы и обследования:
Лечение
Если повышенная температура сопровождается только легкими симптомами, специальное лечение может и не требоваться. При этом важно, чтобы человек не перегревался, пил больше жидкости и отдыхал в постели.
Если жар становится сильным или сохраняется в течение нескольких дней, не сбивается жаропонижающими лекарствами, сопровождается плохим самочувствием, нужно обратиться к врачу как можно быстрее.
Помощь до постановки диагноза
Если температура остается субфебрильной или фебрильной (не выше 39°C), до того как будет определена ее причина, важно избегать перегрева и обезвоживания.
Консервативная терапия
При повышенной температуре жаропонижающие препараты используют, если:
Чтобы сбить жар, используют парацетамол или ибупрофен. Дозировка должна соответствовать возрасту и весу человека. Прежде чем принимать любые лекарства, нужно убедиться, что нет противопоказаний. Лучше использовать жаропонижающие и другие средства по назначению врача. Лекарства принимают не чаще, чем 1 раз в 6 часов, не превышая максимально допустимую суточную дозировку.
Важно! Даже если человек принимает жаропонижающие лекарства, он должен продолжать пить много жидкости, больше отдыхать, не перегреваться.
Экстренная помощь
При повышенной температуре (если она не поднимается выше 39°C) человеку не нужна неотложная помощь. Исключение — следующие случаи:
В этих случаях нужно вызывать скорую медицинскую помощь по единому номеру 03 или 103 с городского телефона и 103 или 112 с мобильного телефона.
При оказании неотложной помощи врачи проверяют, нужна ли жаропонижающая терапия. Ее проводят при температуре выше 38,5°C.
Различают «красную» и «белую» гипертермию. При «красной» гипертермии человек чувствует жар, часто дышит, кожа краснеет, становится сухой и горячей на ощупь. В этом случае температуру можно снижать с помощью методов физического охлаждения (обтирания прохладной влажной тканью, прохладный воздух в комнате). При белой гипертермии кожа и слизистые становятся белыми, холодными, влажными, человек чувствует озноб, слабость и часто дышит. Использовать методы физического охлаждения в этом случае нельзя.
Для пациентов из групп риска при «красной» гипертермии жаропонижающая терапия применяется при температуре выше 38°C. При «белой» гипертермии жаропонижающие препараты используют уже при субфебрильной температуре, дополняя их сосудорасширяющими лекарствами.
При оказании экстренной помощи врач вводит жаропонижающие препараты внутримышечно. Это помогает ускорить их действие. Он может использовать и другие лекарства — это зависит от сопутствующих симптомов, имеющихся заболеваний, особенностей здоровья и самочувствия человека.
Если после введения лекарств температура не снижается в течение 30-40 минут, рекомендована госпитализация.
Гайд для родителей: что делать, если у ребенка температура
Повышенная температура тела у ребенка чаще всего связана с инфекцией. При лихорадке важно контролировать самочувствие малыша, чаще поить его, чтобы избежать обезвоживания, и контролировать температуру, чтобы не было сильного жара.
Парацетамол или ибупрофен дают в дозировке, соответствующей возрасту. Их не комбинируют, не дают ребенку одновременно. Если температура спала и не повышается, давать ребенку лекарство не нужно, пока не вернется жар.
Важно! Использовать ацетилсалициловую кислоту (аспирин) или препараты с ее содержанием для детей нельзя.
При лихорадке ребенка можно обтирать влажной тканью, смоченной в прохладной воде. Для обтираний нельзя использовать уксусные или спиртовые растворы — это может быть опасным.
Чтобы исключить обезвоживание, нужно чаще поить ребенка. Ему можно давать воду, сладкие напитки, соки. Чай или другие содержащие кофеин напитки давать нельзя. Понять, что организм ребенка обезвожен, можно по следующим признакам:
Если ребенок пьет достаточно воды, моча будет светлой.
При повышенной температуре у детей старше 6 месяцев и младше 5 лет могут появляться фебрильные судороги. Они быстро проходят, имеют хороший прогноз. Судорожный синдром может возникать даже при небольшой лихорадке. Поэтому даже в том случае, если фебрильные судороги уже были у ребенка, использовать жаропонижающие препараты чаще или увеличивать их дозировку нельзя. Это не поможет исключить повторение приступа.
Когда вызвать врача ребенку
Вызывать скорую помощь для ребенка с повышенной температурой нужно, если:
Заключение
Повышенная температура тела чаще всего неопасна и связана с инфекциями. Сбивать ее нужно только в случаях, когда жар быстро усиливается, самочувствие ухудшается, есть сопутствующие опасные симптомы или тяжелые заболевания. Если лихорадка появляется у ребенка, важно контролировать его состояние, давать ему больше пить и обратиться к педиатру
Повышенная температура тела
Порядок оказания первой помощи
Субфебрильная температура (до 38°C)
Фебрильная температура (выше 38°C)
Комментарий специалиста (педиатр, кандидат медицинских наук Гаврилова Т.А.)
Необходимо вызвать неотложную помощь и обязательно дать жаропонижающее средство, лучше в растворе внутрь.
Жаропонижающие средства
Детям жаропонижающие надо давать при температуре выше 38,0°C, но если ребенок плохо переносит повышенную температуру, беспокоиться, плачет, или у него отмечались судороги при повышенной температуре — жаропонижающие дают при температуре выше 37,5°C. Дав жаропонижающее, нельзя успокаиваться: обязательно обратиться к врачу ( для выздоровления потребуется принимать и другие препараты).
Основным жаропонижающим средством, рекомендуемым для детей, является ПАРАЦЕТАМОЛ (ацетаминофен). Он не оказывает выраженного побочного влияния, обладает противовоспалительными и обезболивающими свойствами, снимает неприятные ощущения.
Доза парацетамола: 10-12 мг/кг массы тела на прием, 2-4 раза в день ( суточная доза не должна превышать 40 мг/кг массы тела). Раствор парацетамола для приема внутрь действует быстро — через 20-30 минут.
Для маленького ребенка лучше применять детские лекарственные формы, для младших школьников используют таблетки парацетамола по 0,2 г, для старших — по 0,5 г.
Специально для детей разработаны свечи ЦЕФЕКОН Д, в их состав входит только парацетамол. Действие свечи начинается через 30-60 минут и продолжается 5-6 часов.
Некоторые жаропонижающие препараты обладают серьезными побочными эффектами, поэтому у детей не используются:
Длительные фебрильные лихорадки у детей
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Актуальность В дебюте многих заболеваний у детей, и, в частности, инфекционных, часто отмечается такой важный клинический симптом, как повышенная температура тела. Не каждое повышение температуры является лихорадкой. При лихорадке в результате компенсаторной реакции организма на различные патогенные раздражители происходит повышение естественной реактивности организма [1,2,8]. Лихорадку принято оценивать по степени повышения температуры тела, длительности лихорадочного периода и характеру температурной кривой. По степени повышения температуры выделяют следующие виды лихорадок: субфебрильная – 37,2–38,0°С, низкая фебрильная – 38,1–39,0°С, высокая фебрильная – 39,1–40,1°С и чрезмерная (гиперпиретическая) – свыше 40,1°С. По продолжительности лихорадка может быть от нескольких часов до нескольких суток – эфемерная, до 15 дней – острая, до 45 дней – подострая (затяжная) и более 45 дней – хроническая. По характеру температурной кривой выделяют постоянную лихорадку (febris continua) – с повышением температуры тела, при ее суточных колебаниях не более 1°С; послабляющую лихорадку (febris remittens) – с повышением температуры тела, при котором ее суточные колебания превышают 1°С, температура при этом может опускаться ниже 38°С, но не достигает нормальных цифр; перемежающуюся лихорадку (febris intermittens) – с чередованием высоких подъемов температуры и ее снижением до нормы в утренние часы; истощающую лихорадку (febris hectica) – с подъемом температуры тела до высоких цифр с очень быстрым ее снижением, может быть несколько эпизодов подъема температуры и ее падения в течение суток; извращенную лихорадку (febris inverse) – с извращением суточного температурного ритма с более высокими подъемами температуры в утренние часы; возвратную лихорадку (febris recurrens) – с чередованием высоколихорадочных и безлихорадочных периодов длительностью до нескольких дней и неправильную лихорадку (febris atypical) – с отсутствием каких–либо закономерностей. В работе R.G. Petersdorf (1961 г.) лихорадка неясного происхождения (ЛНП) определена как температура тела выше 38,3°С, сохраняющаяся в течение более 3 недель с диагнозом, остающимся неясным после пребывания в стационаре одну неделю. Многие авторы подчеркивают, что ЛНП чаще обусловлена распространенными заболеваниями, протекающими атипично, чем редкими экзотическими заболеваниями [3,5,6]. Малаховский В.Б с соавт. (1998) выделяют ключевые параметры ЛНП – пирогенность, моносимптомность и безрецидивность. К лихорадке неясного происхождения не следует относить случаи неясных субфебрилитетов, которые требуют иного диагностического подхода. Причиной длительной лихорадки у детей чаще всего бывают 3 категории заболеваний: инфекционные заболевания, болезни соединительной ткани, новообразования [4,6,7]. По мере увеличения длительности лихорадки уменьшаются шансы на выявление инфекционных заболеваний.
В дебюте многих заболеваний у детей, и, в частности, инфекционных, часто отмечается такой важный клинический симптом, как повышенная температура тела. Не каждое повышение температуры является лихорадкой. При лихорадке в результате компенсаторной реакции организма на различные патогенные раздражители происходит повышение естественной реактивности организма [1,2,8]. Лихорадку принято оценивать по степени повышения температуры тела, длительности лихорадочного периода и характеру температурной кривой. По степени повышения температуры выделяют следующие виды лихорадок: субфебрильная – 37,2–38,0°С, низкая фебрильная – 38,1–39,0°С, высокая фебрильная – 39,1–40,1°С и чрезмерная (гиперпиретическая) – свыше 40,1°С. По продолжительности лихорадка может быть от нескольких часов до нескольких суток – эфемерная, до 15 дней – острая, до 45 дней – подострая (затяжная) и более 45 дней – хроническая. По характеру температурной кривой выделяют постоянную лихорадку (febris continua) – с повышением температуры тела, при ее суточных колебаниях не более 1°С; послабляющую лихорадку (febris remittens) – с повышением температуры тела, при котором ее суточные колебания превышают 1°С, температура при этом может опускаться ниже 38°С, но не достигает нормальных цифр; перемежающуюся лихорадку (febris intermittens) – с чередованием высоких подъемов температуры и ее снижением до нормы в утренние часы; истощающую лихорадку (febris hectica) – с подъемом температуры тела до высоких цифр с очень быстрым ее снижением, может быть несколько эпизодов подъема температуры и ее падения в течение суток; извращенную лихорадку (febris inverse) – с извращением суточного температурного ритма с более высокими подъемами температуры в утренние часы; возвратную лихорадку (febris recurrens) – с чередованием высоколихорадочных и безлихорадочных периодов длительностью до нескольких дней и неправильную лихорадку (febris atypical) – с отсутствием каких–либо закономерностей. В работе R.G. Petersdorf (1961 г.) лихорадка неясного происхождения (ЛНП) определена как температура тела выше 38,3°С, сохраняющаяся в течение более 3 недель с диагнозом, остающимся неясным после пребывания в стационаре одну неделю. Многие авторы подчеркивают, что ЛНП чаще обусловлена распространенными заболеваниями, протекающими атипично, чем редкими экзотическими заболеваниями [3,5,6]. Малаховский В.Б с соавт. (1998) выделяют ключевые параметры ЛНП – пирогенность, моносимптомность и безрецидивность. К лихорадке неясного происхождения не следует относить случаи неясных субфебрилитетов, которые требуют иного диагностического подхода. Причиной длительной лихорадки у детей чаще всего бывают 3 категории заболеваний: инфекционные заболевания, болезни соединительной ткани, новообразования [4,6,7]. По мере увеличения длительности лихорадки уменьшаются шансы на выявление инфекционных заболеваний.
Цель работы – изучить этиологическую структуру, особенности клинического течения длительных фебрильных лихорадок у детей.
Материалы и методы исследования
Под наблюдением находилось 48 пациентов в возрасте от 8 месяцев до 16 лет, госпитализированных в ОДКБ № 2 г. Воронежа в 2004–2008 годах с диагнозом при направлении – лихорадка неясного происхождения.
Используя рекомендации М.И. Лоурина, руководствуясь приказами МЗ РФ, мы разработали алгоритм диагностики ЛНП у детей, который применяли при обследовании больных с целью верификации диагноза. Сбор анамнеза и тщательное физикальное обследование больного, включающее обязательный осмотр специалистов – невропатолога, отоларинголога, окулиста, по показаниям – хирурга, кардиолога, онкогематолога, являются важными составляющими объективного осмотра. Однако у детей с ЛНП обычно не выявляются характерные специфические симптомы заболевания, поэтому основное значение приобретают лабораторно–инструментальные методы исследования, которые проводятся в три этапа.
1 этап: общий анализ крови с подсчетом ретикулоцитов, тромбоцитов, СОЭ; общий анализ мочи; туберкулиновая кожная проба; рентгенография органов грудной клетки; ЭКГ, биохимическое исследование крови 1 раз в неделю; бактериологические посевы кала, мочи на патогенную флору; посевы крови на стерильность трехкратно на высоте температуры, посев крови на гемокультуру; проведение серологических реакций на выявление титров сывороточных антител против сальмонеллеза, брюшного тифа и паратифа; исследование мазка крови на наличие плазмодий малярии.
2 этап: дополнительные тесты, если диагноз не установлен – общий анализ крови и общий анализ мочи в динамике (каждые 5–7 дней, даже при ранее нормальных показателях); повторные бактериологические посевы крови, включающие специальные среды для выявления как аэробных, так и анаэробных возбудителей; исследование в серологических реакциях титров сывороточных антител против возбудителей инфекционных заболеваний (брюшной тиф повторно, бруцеллез, туляремия, иерсиниозы, лептоспироз, орнитоз, сыпной тиф, болезнь Брилла, лихорадка КУ, токсоплазмоз, вирусы респираторной группы, энтеровирусы; ВИЧ, вирус Эпштейн–Барра (ВЭБ), цитомегаловирус (ЦМВ)); ПЦР ДНК ВЭБ и ЦМВ; маркеры парентеральных гепатитов В, С, D; определение антинуклеарных антител, ревматоидного фактора, LE–клеток; ультразвуковое исследование органов брюшной полости; исследование глазного дна; проведение люмбальной пункции.
3 этап: рентгенологическое (рентгенография, компьютерная томография, ядерно–магнитный резонанс) исследование костей, параназальных синусов, желудочно–кишечного тракта, внутривенная урография; электроэнцефалография; эхокардиография; стернальная пункция.
Первый этап лабораторных исследований проводили сразу же, как только был поставлен рабочий диагноз ЛНП. Если после этого диагноз не был установлен, то назначались тесты 2 этапа. Инструментальные методы исследования, объединенные в 3–ю группу, делались в последнюю очередь ввиду их малой информативности при обследовании больных без специфических симптомов и инвазивности (в том числе и лучевой нагрузки).
Полученные результаты
Продолжительные (более трех недель) фебрильные состояния, отвечающие критериям ЛНП, выделены нами у 36 детей (75%). У 25% имели место непродолжительные субфебрильные лихорадки, и из дальнейшей разработки эти дети были исключены.
При анализе историй болезни 36 пациентов установлено, что ЛНП регистрировались с одинаковой частотой у мальчиков и девочек (41 и 59% соответственно). 16 детей (46%) были в возрасте до 3 лет, от 3 до 6 лет – 6 детей (15%) и от 6 до 12 лет – 14 (39%). На догоспитальном этапе 20 из 36 детей получили по 2 курса антибиотикотерапии, 16 больных – по 1 курсу при продолжительности каждого от 5 до 7 дней. Использовались преимущественно аминопенициллины, аминогликозиды и их комбинации.
Изучение преморбидного фона у детей с длительными лихорадками показало, что у 6 пациентов отмечалась железодефицитная анемия, у 3 – врожденная патология почек, в единичных случаях встречались тимомегалия, дисбиоз кишечника, аллергодерматит.
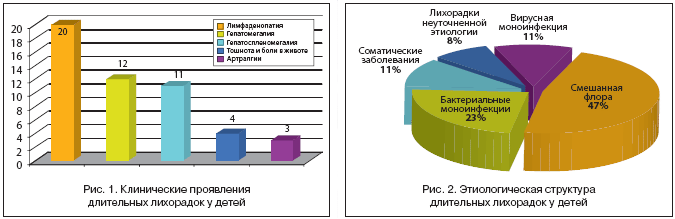
У всех 36 пациентов лихорадка развивалась остро с общеинфекционными проявлениями (слабость, головная боль, снижение аппетита), сочетаясь у 20 (55%) – с микролимфаденопатией, у 4 детей (11%) с минимальными желудочно–кишечными расстройствами (тошнота, непостоянная боль в животе), у 3 (9%)– с артралгическим синдромом (рис. 1). При этом у всех пациентов отсутствовала определенная локальная симптоматика.
Средняя продолжительность лихорадки составила 30,2±4,2 дней, средний уровень температуры 39,2±0,4°С; у 67% пациентов регистрировалась лихорадка интермиттирующего типа, у 22% – возвратного типа, у 5% – ремитирующая и у 6% (по 3% соответственно) – извращенная и неправильного типа. У большинства детей самочувствие при повышении температуры страдало мало. Островоспалительные изменения крови, в частности, увеличение СОЭ и наличие С–реактивного белка, выявлялись у 77% пациентов, при этом у половины эти изменения обнаруживались на 3–4–й неделе заболевания только в ходе 2 этапа обследования согласно алгоритму диагностики ЛНП. Осмотры узких специалистов ни в одном случае не выявили специфических изменений. При оценке данных УЗИ в стационаре незначительное увеличение печени обнаружено у 12 (33%) больных, у 11 (30%) – увеличение печени сочеталось с небольшим увеличением размеров селезенки.
В результате проведенного комплексного клинико–лабораторно–инструментального исследования соответственно предложенному алгоритму диагноз уточнен у 33 (91%) больных (рис. 2). Наиболее часто имела место инфекция мочевыводящих путей, протекавшая в сочетании с вирусными инфекциями: аденовирусной – 8 детей, первичной Эпштейна–Барра вирусной инфекцией – 5 больных, реактивацией ЭБВ инфекции – 4 больных. Клиническая картина смешанных вирусно–бактериальных заболеваний была атипичной, с минимально выраженными респираторными нарушениями (заложенность носа), микролимфаденопатией и отсутствием дизурических явлений, изменения в моче выявлялись только при многократных прицельных исследованиях, что затрудняло своевременную постановку диагноза. Изолированное поражение мочевыводящих путей отмечалось только у одного ребенка, диагноз был уточнен при дополнительном лабораторном и инструментальном исследованиях.
Реже диагностировались бактериальные моноинфекции: кишечный иерсиниоз – 5 пациентов, сальмонеллез группы В септическая форма – 1 пациент. Особенностью этих заболеваний являлось отсутствие диарейного и абдоминального синдромов на фоне длительной (более 3 недель) лихорадки, незначительной гепатоспленомегалии. У 3 детей с кишечным иерсиниозом отмечался артралгический синдром. При иерсиниозе специфические антитела в сыворотке крови появлялись поздно – на 4–й неделе заболевания. У 1 ребенка этиологию инфекции уточнить не удалось, но характер изменений периферической крови, повышение С–реактивного белка в биохимическом анализе крови, положительная клиническая и лабораторная динамика на антибактериальной терапии соответствовали бактериальному воспалительному процессу.
Вирусная моноинфекция в виде первичной ЭБВ выявлялась у 4 больных, у всех детей определялась незначительная гепатомегалия при отсутствии лимфаденопатии и атипичных мононуклеаров в крови.
В единичных случаях диагностированы соматические заболевания: острый лейкоз, ревмокардит, опухоль забрюшинного пространства и ВСД, термоневроз.
Несмотря на тщательное обследование у 3 пациентов верифицировать диагноз не удалось. Температура нормализовалась у них спонтанно на 28–30–й день болезни. Дети были выписаны домой с диагнозом «лихорадка невыясненной причины» под динамическое наблюдение участкового врача. По данным катамнеза, проведенного в течение 6 месяцев после выписки из стационара, рецидивов лихорадки у всех 3 детей в дальнейшем не было.
Жаропонижающие препараты (парацетамол, ибупрофен) получали 95% пациентов с температурой выше 38,6°–39°С. При хорошей переносимости лихорадки и температуре ниже 38,5°С жаропонижающие средства не назначались. В некоторых случаях использование нестероидных противовоспалительных препаратов (НПВП) помогало отдифференцировать инфекционную лихорадку от иммуноопосредованного фебриллитета. Парацетамол и ибупрофен (Нурофен для детей) применялись у детей в разовых дозах: парацетамол – 10–15 мг/кг, ибупрофен – 5–10 мг/кг. Предпочтение отдавалось препарату Нурофен для детей (Reckitt Benckiser Healthcare, Великобритания) в форме суспензии с приятным апельсиновым или клубничным вкусом, содержащей ибупрофен (100 мг/мл), без добавления сахара, алкоголя и искусственных красителей. По сравнению с парацетамолом препарат обладает не только выраженным жаропонижающим эффектом, сохраняющимся более продолжительное время – 8 часов, но, кроме того, противовоспалительным и обезболивающим действием.
Таким образом, в результате комплексного клинико–лабораторно–инструментального обследования в условиях стационара с применением алгоритма диагностики причины длительных фебрильных лихорадок у детей удалось уточнить в 91% случаев, при этом чаще имели место инфекционные заболевания. Среди инфекционных заболеваний в 47% случаев встречались смешанные вирусно–бактериальные инфекции, клиника которых была атипична и моносимптомна; нередко инфекции протекали на неблагоприятном преморбидном фоне, что затрудняло своевременную диагностику заболеваний.
Литература
1. Ветров В.П., Длин В.В. и др. Рациональное применение антипиретиков у детей: пособие для врачей / В.П. Ветров, Пособие для врачей. – М., 2002. – 23 с.
2. Геппе Н.А. Представления о механизмах лихорадки у детей и принципах жаропонижающей терапии / Н.А. Геппе, О.В. Зайцева // РМЖ. – 2003. – Т.11, №1 (173). – С. 31–37.
3. Дворецкий Л. И.. Лихорадки неясного генеза в клинике внутренних болезней: рекомендации для врачей. – М.:1997. – 44 с.
4. Илунина Л.М.. Лихорадочные состояния у детей: методические рекомендации / Л.М. Илунина, С.П. Кокорева, А.В. Макарова.– Воронеж: ВГМА, 2008. – 32 с.
5. Коровина Н.А.. Лихорадка у детей. Рациональный выбор жаропонижающих лекарственных средств: руководство для врачей / Н.А. Коровина, А.Л. Заплатников, И.Н. Захарова. – М.: Медицина, 2000. – 68 с.
6. Лоурин М.И.. Лихорадка у детей. – М.: Медицина,1985. – 256 с.
7. Малаховский В.Б. Подходы к диагностике лихорадки неясного происхождения у детей / В.Б. Малаховский // Педиатрия.– 1998. – №5. С. 61–63.
8. Таточенко В.К.. Рациональное применение жаропонижающих препаратов у детей // РМЖ. – 2000. т.8. – №3–4. С. 40–42.