Фатеров сосочек не визуализируется что это значит
Рак большого дуоденального сосочка
Рак большого дуоденального сосочка – злокачественная опухоль фатерова сосочка, расположенного в области двенадцатиперстной кишки. Характерен медленный рост и позднее метастазирование при раннем появлении механической желтухи. Наблюдаются боли, периодическое повышение температуры тела, увеличение печени и желчного пузыря. На поздних стадиях возможны кровотечения. Диагноз устанавливают с учетом симптоматики, данных рентгенографии, фиброгастродуоденоскопии и результатов биопсии. Лечение оперативное: гастропанкреатодуоденальная резекция, папиллэктомия, дуоденэктомия, паллиативные вмешательства.
Общие сведения
Рак большого дуоденального сосочка – злокачественная неоплазия большого дуоденального (фатерова) соска, локализующегося в нисходящей части двенадцатиперстной кишки и представляющего собой соустье главного панкреатического протока и общего желчного протока. Составляет 40% от общего количества онкологических поражений пилородуоденальной зоны, 5% от общего числа неоплазий ЖКТ и 1-2% от общего количества раков различных локализаций. Рак большого дуоденального сосочка является третьей по распространенности причиной возникновения механической желтухи. Обычно поражает пожилых пациентов, средний возраст больных составляет 54 года. Очень редко выявляется у детей. Женщины страдают реже мужчин. Лечение осуществляют специалисты в сфере онкологии, гастроэнтерологии и абдоминальной хирургии.
Причины рака фатерова сосочка
Причины возникновения опухоли точно не выяснены. Специалисты отмечают, что определенное значение имеет наследственная предрасположенность – заболевание нередко диагностируется в семьях, члены которой страдают семейным полипозом. Кроме того, у некоторых пациентов выявляется генетическая мутация K-ras. Установлено, что неоплазия может развиться в результате малигнизации аденомы фатерова соска. В список факторов риска также включают хронический панкреатит и заболевания гепатобилиарной системы.
Источником рака большого дуоденального сосочка являются трансформировавшиеся клетки эпителия слизистой двенадцатиперстной кишки, панкреатического протока либо общего желчного протока. Для новообразования характерен медленный экзофитный рост. По внешнему виду неоплазия напоминает папиллому, разрастание грибовидной формы или в виде соцветья цветной капусты. Реже выявляются эндофитные формы. При экзофитных формах рака большого дуоденального сосочка желтуха чаще ремиттирующая, при эндофитных – постоянная. Диаметр узла при его хирургическом удалении в среднем составляет 3 мм.
При микроскопическом исследовании выявляются клеточные скопления и отдельно лежащие эндокринные клетки веретенообразной, треугольной и цилиндрической формы. Число эндокринных клеток уменьшается по мере снижения уровня дифференцировки неоплазии. Обычно рак большого дуоденального сосочка прорастает общий желчный проток, возможно также поражение поджелудочной железы и стенки двенадцатиперстной кишки, лимфогенное и отдаленное метастазирование. Лимфогенные метастазы обнаруживаются у 21-51% больных. Отдаленные вторичные очаги выявляются достаточно редко. Обычно поражается печень, реже – кости, головной мозг, легкие и надпочечники.
Рак большого дуоденального сосочка может полностью обтурировать просвет желчного протока, реже выявляется стеноз. Даже при частичном сдавлении из-за отечности слизистой возникают грубые расстройства оттока желчи, становящиеся причиной развития механической желтухи. Появляется билиарная гипертензия, сопровождающаяся дилатацией желчевыводящих путей и протоков поджелудочной железы. Кишечная непроходимость развивается очень редко. При распространении процесса возможно прорастание стенки кишечника и распад неоплазии с развитием внутреннего кровотечения.
Симптомы рака фатерова сосочка
Первым проявлением болезни часто становится механическая желтуха, возникшая на фоне соматического благополучия. Вначале желтуха обычно перемежающаяся, нормализация биохимических показателей крови обусловлена уменьшением отека в области стенозированного желчного протока. При прогрессировании рака большого дуоденального сосочка желтуха становится более стойкой, изменение цвета кожи выявляется после интенсивных болей, сопровождающихся ознобами и проливными потами. Пациенты жалуются на выраженный зуд. Интермиттирующий характер желтухи на поздних стадиях (выявляется в 51% случаев) обусловлен распадом рака большого дуоденального сосочка, сопровождающегося временным восстановлением проходимости желчного протока.
При пальпации определяется гепатомегалия. У 60% пациентов под нижним краем печени прощупывается увеличенный желчный пузырь (симптом Курвуазье). При продолжительной обтурации желчевыводящих путей возникают цирроз печени и хронический панкреатит. При инвазии рака большого дуоденального сосочка в стенку кишечника и последующем распаде опухоли возможны кровотечения (острые массивные либо повторяющиеся незначительные) с развитием анемии. При региональном метастазировании отмечается изменение болевого синдрома.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся стеноз либо обструкция панкреатических протоков, из-за которых в ЖКТ перестают поступать ферменты, необходимые для расщепления белков и жиров. Нарушение проходимости общего желчного протока еще больше усугубляет расстройства всасывания жиров и ухудшает всасываемость витаминов. Снижение веса и авитаминоз становятся причиной адинамии.
У больных раком большого дуоденального сосочка часто наблюдаются поносы, сопровождающиеся вздутием и болями в животе. Каловые массы зловонные, глинисто-серые. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается изменение характера болевого синдрома. На поздних стадиях определяются истощение и расстройства функций органов, пораженных отдаленными метастазами.
Диагностика рака фатерова сосочка
Постановка диагноза сопряжена с существенными затруднениями из-за неспецифичности симптоматики. В процессе диагностики онколог ориентируется на жалобы, данные объективного осмотра, рентгенографии, чреспеченочной или внутривенной холангиографии, дуоденального зондирования, фиброгастродуоденоскопии и других исследований. При желтухе определяется высокий уровень билирубина с преобладанием прямой фракции, стеркобилин в кале отсутствует. На поздних стадиях рака большого дуоденального сосочка выявляется анемия.
Достаточно достоверным исследованием является дуоденальное зондирование, при проведении которого часто удается обнаружить кровь в дуоденальном содержимом. Иногда в ходе этого исследования выявляются клетки неоплазии и ферменты поджелудочной железы. Рентгенографическими признаками рака большого дуоденального сосочка являются неровность контуров либо дефект наполнения в зоне внутренней стенки двенадцатиперстной кишки, а также отсутствие проходимости либо деформация желчного протока в зоне, приближенной к фатеровому соску.
При проведении фиброгастродуоденоскопии обнаруживают опухолевидное образование и выполняют эндоскопическую биопсию подозрительного участка. В некоторых случаях диагноз рака большого дуоденального сосочка не удается установить при помощи стандартных методик, для уточнения характера патологии приходится проводить лапаротомию, рассекать фатеров сосок, осуществлять забор ткани, а затем принимать решение об объеме операции на основании данных срочного гистологического исследования. Дифференциальный диагноз осуществляют с гепатитом, раком головки поджелудочной железы и раком желчных путей.
Лечение рака фатерова сосочка
Основным способом лечения данной патологии является оперативное вмешательство, которое, в зависимости от распространенности процесса, может быть радикальным либо паллиативным. Группа паллиативных операций включает в себя около десяти различных вариантов анастомозов, позволяющих восстановить отток желчи в пищеварительный тракт либо (реже) предотвратить сдавление двенадцатиперстной кишки растущим раком большого дуоденального сосочка.
Радикальная операция является тяжелым и сложным вмешательством, поэтому проводится только после тщательного отбора пациентов в соответствии со стандартами, включающими в себя допустимую степень истощения, уровень белков в крови, определенные показатели пульса и жизненной емкости легких и т. д. Больным раком большого дуоденального сосочка проводят гастропанкреатодуоденальную резекцию. При наличии противопоказаний к радикальному вмешательству выполняют условно радикальные операции: папиллэктомию, дуоденэктомию либо экономную панкреатодуоденальную резекцию. Радиотерапия и химиопрепараты при раке большого дуоденального сосочка малоэффективны.
Фатеров сосочек не визуализируется что это значит
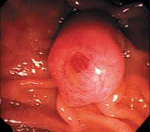
Дооперационная диагностика карциномы фатерова сосочка возможна в 60—70% случаев. В центрах, имеющих большой опыт операций на органах панкреатодуоденальной зоны, процент диагностики может быть выше. Диагноз механической желтухи может быть выставлен на основании клинической картины, подтвержденной данными лабораторных исследований. При ультрасонографии и осевой компьютерной томографии в большинстве случаев выявляется расширение внепеченочных и внутрипеченочных желчных протоков. Расширение внутрипеченочных желчных протоков позволяет думать об опухолевой обструкции. Наиболее ценным методом диагностики карциномы фатерова сосочка является волоконно-оптическая дуоденоскопия, так как она позволяет визуализировать эту патологию у 60—70% пациентов, а также выполнить биопсию, чтобы получить микроскопическое подтверждение диагноза.
Чаще всего удается увидеть опухоль экзофитного типа, растущую в просвет двенадцатиперстной кишки, а также изъязвленные опухоли.
Мелкие интрапапиллярные опухоли увидеть труднее. В этих случаях для удаления опухолевой ткани из сосочка можно использовать эндоскопическую сфинктеротомию. Мелкие перипапиллярные карциномы также могут представлять трудности для диагностики, особенно когда они расположены в подслизистом слое. Диагноз карциномы фатерова сосочка, установленный до операции с помощью эндоскопии или биопсии, избавляет от необходимости повторной диагностики во время операции. В некоторых сомнительных случаях бывает необходимо выполнить ретроградную эндоскопическую холангиопанкреатографию. Это исследование позволяет визуализировать все желчное дерево, что в некоторых случаях может быть решающим для установления диагноза.
Ультрасонография и чреспеченочная холангиография могут подтвердить наличие конкрементов в желчном пузыре и общем желчном протоке, которые сочетаются с карциномой фатерова сосочка в 20% случаев. Даже совершенно ненужное для подтверждения диагноза рентгенологическое исследование желудка и двенадцатиперстной кишки может дать интересную информацию, особенно при одновременном проведении релаксационной дуоденографии. При этом исследовании патология нисходящей части двенадцатиперстной кишки выявляется более чем у 70% папиентов. Несмотря на все имеюшиеся в настоящее время методы диагностики, ранняя диагностика карциномы фатерова сосочка пока не представляется возможной.
Ранняя диагностика не представляет трудностей при больших или растущих экзофитно опухолях сосочка. потому что их можно пропальпировать, не вскрывая двенадцатиперстную кишку, и они очень хорошо видны на вскрытой кишке. Опухоли этого типа очень похожи на карциномы полости рта. Гораздо труднее диагностировать мелкие мягкие интрапапиллярные и периампулярные опухоли. Если эндоскопию и биопсию до операции не производили, их можно выполнить во время операции. Эндоскопист вводит фиброэндоскоп с помощью хирурга. Если эндоскопия и биопсия подтверждают диагноз карциномы фатерова сосочка, нет необходимости вскрывать двенадцатиперстную кишку. Таким способом можно избежать диссеминации опухолевых клеток в брюшной полости.
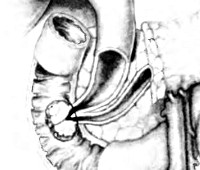
В своей практике мы поступаем следующим образом: вскрыв брюшную полость, выполняем ревизию всех внутренних органов и определяем наличие метастазов, обследуя и пальпируя внепеченочные желчные протоки, двенадцатиперстную кишку и поджелудочную железу. Перед мобилизацией двенадцатиперстной кишки и поджелудочной железы мы всегда выполняем интраоперационную холангиографию через желчный пузырь, если в нем нет конкрементов, или, если конкременты имеются, путем прямого введения контраста в общий желчный проток. При карциномах фатерова сосочка желчные протоки всегда расширены и содержат густую желчь. Поэтому необходимо аспирировать содержимое желчных протоков и ввести достаточное количество водорастворимого рентгеноконтрастного вещества (не менее 40 мл).
Пока проявляются рентгенограммы, выполняют мобилизацию по Vautrin— Koclier, рассекают желудочно-ободочную связку, пальпируют головку поджелудочной железы и двенадцатиперстную кишку, производят биопсию вовлеченных лимфатических узлов для определения ре-зектабельности опухоли и т. д.
Интраоперационная холангиография важна, потому что она выявляет значительное расширение общего желчного протока и обструкцию на уровне фатерова сосочка. При обнаружении обструкции на уровне сосочка возникает необходимость проведения более тщательного исследования этой зоны для выяснения причины обструкции. Мы установили, что в некоторых случаях причиной обструкции была маленькая опухоль сосочка, которую не заподозрили до проведения интраоперационной холангиографии, поскольку она не пальпировалась через невскрытую двенадцатиперстную кишку. Интраоперационная холангиография указала на необходимость выполнения дуоденотомии и биопсии для подтверждения наличия карциномы сосочка.
В 90% случаев обструкции фатерова сосочка карциномой интраоперационная холангиография выявляет обструкцию на уровне самого сосочка, то есть у внутренней границы нисходящей части двенадцатиперстной кишки. В 10% случаев, когда обструкцию находят проксимальнее фатерова сосочка, она вызвана опухолевой инфильтрацией головки поджелудочной железы или сопутствующим хроническим панкреатитом. В 80% случаев карциномы фатерова сосочка обструкция общего желчного протока полная, а в 20% — частичная.
После интраоперационной холангиографии и изучения снимков производят супрадуоденальную холедохотомию для инструментальной ревизии фатерова сосочка и общего желчного протока. В преобладающем большинстве случаев карциномы фатерова сосочка имеет место его полная обструкция и провести инструмент через сосочек невозможно. В некоторых случаях инструменты проходят с незначительным затруднением, а иногда легко. Легкость прохождения инструментов зависит от локализации карциномы и ее консистенции. Обьгано при мелких перипапиллярных опухолях зонд можно провести так же легко, как и при мягких карциномах фатерова сосочка, — экзофитных и интрапапиллярных.
Во время ревизии могут возникнуть сомнения, относительно локализации опухоли: в фатеровом сосочке или в общем желчном протоке. Помогает дифференцированию простой прием, заключающийся во введении указательного пальца через холедохотомическое отверстие в общий желчный проток. Из-за расширения желчного дерева ввести палец почти всегда возможно. Если карцинома локализована в стенке общего желчного протока, то можно почувствовать ее неровную поверхность, характерную для злокачественного роста. Если карцинома расположена в фатеровом сосочке, внутренняя поверхность общего желчного протока будет совершенно гладкой.
Некоторых пациентов оперируют по поводу конкрементов желчных протоков, не подозревая, что у них одновременно имеется карцинома фатерова сосочка. Если при интраоперационной холангиографии выявлено наличие конкрементов в общем желчном протоке, их необходимо удалить и произвести повторную холангиографию, чтобы убедиться, что все конкременты удалены, а рентгеноконтрастное вещество проходит через сосочек, имеющий нормальную рентгенологическую картину. Описаны случаи, когда после удаления всех камней из общего желчного протока обструкция на уровне фатерова сосочка, вызванная не заподозренной до этого карциномой, сохранялась. Позже диагноз был подтвержден при дуоденотомии с биопсией. В других случаях карцинома была выявлена вскоре после операции.
Комплексное лечение дисфункций большого дуоденального сосочка
Рассмотрены классификация, клиническая картина и клинические типы дисфункции большого дуоденального сосочка (БДС), методы диагностики, включая дифференциальную диагностику функциональных и органических поражений сфинктера БДС, и подходы к лечению.
An examination was provided on classification, clinical picture and clinical types of dysfunction of major duodenal papilla (MDP), the methods of diagnostics, including differential diagnostics of the functional and organic failures of sphincter MDP, and approaches to the treatment.
Дисфункции большого дуоденального сосочка (БДС) — функциональные заболевания, проявляющиеся нарушением механизмов расслабления и сокращения сфинктера Одди с преобладанием повышения тонуса и спазма (гипермоторная, гиперкинетическая) или расслабления и атонии (гипомоторная, гипокинетическая), без органических и воспалительных изменений, вызывающие нарушение поступления желчи и панкреатического сока в двенадцатиперстную кишку.
Дискинезия желчных протоков обычно возникает в результате нарушения нейрогуморальной регуляции механизмов расслабления и сокращения сфинктеров Одди, Мартынова–Люткенса и Мирицци. В одних случаях преобладают атония общего желчного протока и спазм сфинктера Одди вследствие повышения тонуса симпатического отдела вегетативной нервной системы, в других — гипертония и гиперкинезия общего желчного протока при расслаблении упомянутого выше сфинктера, что связано с возбуждением блуждающего нерва. В клинической практике чаще встречается гипермоторная дискинезия. Причина — психогенное воздействие (эмоциональные перенапряжения, стрессы), нейроэндокринные расстройства, воспалительные заболевания желчного пузыря, поджелудочной железы, двенадцатиперстной кишки. Дисфункции БДС часто сочетаются с гипермоторными и гипомоторными дискинезиями желчного пузыря.
Классификация:
1. Дисфункция по гипертоническому типу:
2. Дисфункция по гипотоническому типу (недостаточность сфинктера Одди):
Клиника:
Клинические типы дисфункции БДС:
1. Билиарный (встречается чаще): характерны боли в эпигастрии и правом подреберье, иррадиирующие в спину, правую лопатку:
2. Панкреатический — боли в левом подреберье, иррадиируют в спину, уменьшаются при наклоне вперед, не отличаются от болей при остром панкреатите, могут сопровождаться повышением активности панкреатических ферментов при отсутствии причин (алкоголь, желчнокаменная болезнь):
3. Смешанный — боли в эпигастрии или опоясывающие, могут сочетаться с признаками как билиарного, так и панкреатического типа дисфункции.
Диагноз «гипертония сфинктера Одди» ставят в случаях, когда фаза закрытого сфинктера длится дольше 6 мин, а выделение желчи из общего желчного протока замедлено, прерывисто, иногда сопровождается сильной коликообразной болью в правом подреберье.
Недостаточность БДС — чаще всего бывает вторичной, у больных желчнокаменной болезнью, хроническим калькулезным холециститом, вследствие прохождения конкремента, воспаления поджелудочной железы, слизистой двенадцатиперстной кишки, при дуоденальной непроходимости. При дуоденальном зондировании сокращается фаза закрытого сфинктера Одди менее 1 мин или отмечается отсутствие фазы закрытия сфинктера, отсутствие тени желчного пузыря и протоков при холецистохолангиографии, заброс контрастного вещества в желчные протоки при рентгеноскопии желудка, наличие газа в желчных протоках, снижение показателей остаточного давления при холангиоманометрии, уменьшение времени поступления радиофармпрепарата в кишку менее 15–20 мин при гепатобилисцинтиграфии.
Диагностика
1. Трансабдоминальная ультрасонография. Ультразвуковой скрининговый метод обследования занимает ведущее место в диагностике дискинезий (табл.), позволяет с высокой точностью выявить:
Ультразвуковые признаки дискинезий:
2. Ультразвуковая холецистография. Дает возможность исследовать моторно-эвакуаторную функцию желчного пузыря в течение 1,5–2 часов от момента приема желчегонного завтрака до достижения первоначального объема. В норме через 30–40 мин после стимуляции желчный пузырь должен сократиться на 1/3–1/2 объема. Удлинение латентной фазы более 6 мин свидетельствует об усилении тонуса сфинктера Одди.
3. Динамическая гепатобилисцинтиграфия. Основана на регистрации временных показателей пассажа короткоживущих радионуклидов по билиарному тракту. Позволяет оценить поглотительно-выделительную функцию печени, накопительно-эвакуаторную функцию желчного пузыря (гипермоторная, гипомоторная), проходимость терминального отдела общего желчного протока, выявить обструкцию желчных путей, недостаточность, гипертонус, спазм сфинктера Одди, стеноз БДС, дифференцировать органические и функциональные нарушения при помощи пробы с Нитроглицерином или Церукалом. При гипертонусе сфинктера Одди отмечается замедление поступления препарата в двенадцатиперстную кишку после желчегонного завтрака. Этот метод наиболее точно позволяет установить тип дискинезии и степень функциональных нарушений.
4. Фракционное хроматическое дуоденальное зондирование. Дает информацию о:
5. Гастродуоденоскопия. Позволяет исключить органические поражения верхних отделов желудочно-кишечного тракта, оценить состояние БДС, поступление желчи.
6. Эндоскопическая ультрасонография. Позволяет более четко визуализировать терминальный отдел общего желчного протока, БДС, головку поджелудочной железы, место впадения вирсунгова протока с целью диагностики конкрементов, дифференциальной диагностики органических поражений БДС и гипертонуса.
7. Эндоскопическая ретроградная холангиопанкреатография. Метод прямого контрастирования желчных путей, позволяет выявить наличие конкрементов, стеноз БДС, расширение желчных путей, произвести прямую манометрию сфинктера Одди, играет большое значение в дифференциальной диагностике органических и функциональных заболеваний.
8. Компьютерная томография. Позволяет выявить органическое поражение печени и поджелудочной железы.
9. Лабораторная диагностика. При первичных дисфункциях лабораторные анализы не имеют отклонений от нормы, что имеет значение для дифференциальной диагностики. Транзиторное повышение уровня трансаминаз и панкреатических ферментов может отмечаться после приступа при дисфункции сфинктера Одди.
Лечение
Основная цель — восстановление нормального оттока желчи и панкреатического сока в двенадцатиперстную кишку.
Основные принципы лечения:
1) нормализация процессов нейрогуморальной регуляции механизмов желчевыделения — лечение неврозов, психотерапия, устранение гормональных расстройств, конфликтных ситуаций, отдых, правильный режим питания;
2) лечение заболеваний органов брюшной полости, которые являются источником патологических рефлексов на мускулатуру желчного пузыря и желчных протоков;
3) лечение дискинезии, которое определяется ее формой;
4) устранение диспептических проявлений.
Лечение при гипертонической форме дискинезии
1. Устранение невротических расстройств, коррекция вегетативных нарушений:
4. Прокинетики: Церукал (метоклопрамид) — 10 мг 3 раза в сутки за 1 час до еды.
5. Одестон (гимекромон) — обладает спазмолитическим действием, расслабляет сфинктер желчного пузыря, желчных протоков и сфинктер Одди, не влияя на моторику желчного пузыря — 200–400 мг 3 раза в сутки в течение 2–3 недель.
Лечение при гипотонической форме дискинезии
2. Холеретики — стимулируют желчеобразовательную функцию печени:
3. Оказывающие спазмолитическое и желчегонное действие:
4. Холекинетики — повышают тонус желчного пузыря, снижают тонус желчных путей:
6. «Слепой тюбаж» — дуоденальное зондирование и дуоденальное промывание с теплой минеральной водой, введение 20% раствора сорбита, что уменьшает или устраняет спазм сфинктеров, усиливает отток желчи — 2 раза в неделю.
Одестон эффективен в случаях одновременного наличия гипомоторной дисфункции желчного пузыря и гипермоторной дисфункции сфинктера Одди. При сочетании гиперкинетической, нормокинетической дисфункции желчного пузыря и гиперкинетической дисфункции сфинктера Одди эффективность терапии Но-шпой достигает 70–100%. При сочетании гипокинетической дисфункции желчного пузыря и гиперкинетической сфинктера Одди показано назначение Церукала или Мотилиума, возможно в сочетании с Но-шпой. При сочетании гипермоторной дисфункции желчного пузыря и гипомоторной сфинктера Одди эффективно назначение экстракта артишоков 300 мг 3 раза в сутки.
Спазмолитики являются основным медикаментозным средством для лечения гипертонических, гиперкинетических дисфункций желчного пузыря и сфинктера Одди при остром болевом приступе и болях в межприступный период. Миотропные спазмолитики оказывают целенаправленное воздействие на гладкую мускулатуру всей желчевыводящей системы. Результаты многочисленных исследований показали, что дротаверин (Но-шпа) является препаратом выбора из группы миотропных спазмолитиков, позволяет купировать болевой синдром, восстановить проходимость пузырного протока и нормальный отток желчи в двенадцатиперстную кишку, устранить диспептические нарушения. Механизм действия — ингибирование фосфодиэстеразы, блокирование Ca2+-каналов и кальмодулина, блокирование Na+-каналов, в результате снижение тонуса гладкой мускулатуры желчного пузыря и желчных протоков. Лекарственные формы: для парентерального применения — ампулы 2 мл (40 мг) дротаверина, для приема внутрь — 1 таблетка препарата Но-Шпа (40 мг дротаверина), 1 таблетка препарата Но-Шпа форте (80 мг дротаверина).
Преимущества препарата Но-Шпа:
Таким образом, обзор результатов многочисленных клинических исследований свидетельствует, что Но-шпа является эффективным препаратом для быстрого купирования спазмов и болей при гипертонических, гиперкинетических формах дискинезии желчного пузыря и сфинктера Одди.
Литература
А. С. Воротынцев, кандидат медицинских наук, доцент
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России, Москва

_500.gif)