18 попыток эко завершились рождением ребенка
Шанс стать родителями, когда другого выхода нет! Долгая дорога к материнству!
Всем привет! Наверное каждая пара, хоть раз прибегнувшая к этой процедуре прошла через годы неудачных попыток зачать самостоятельно, море слез и горы лекарственных препаратов.
Вот так было и у нас, год самостоятельных попыток и уверенность, что все получится, если не с первого цикла, так со второго-третьего уж точно! А потом начались походы по врачам, бесконечные анализы крови на гормоны, инфекции и прочую ерунду, УЗИ и как результат- у меня все хорошо, а это значит- обследовать следует супруга, но вот тут по результатам анализов возник новый вопрос- у мужа тоже все хорошо, и по словам врача- она сама не знает что со мной делать! Овуляция есть, по узи все отлично, гормоны в норме, инфекций нет и не было никогда, воспалительных заболеваний органов малого таза и абортов тоже не было, в чем же тогда причина?
Ещё пару месяцев мне назначали лекарства для стимуляции овуляции, хотя смысла в них я вообще не видела, и после бесплодных попыток на препаратах спустя два года обследований и лечений решили сделать диагностическую лапароскопию с гидрохромотубацией, а это все таки операция!
Перед ней решили меня помучить ещё немного и сделать эхогистеросальпингоскопию( смотрят проходимость маточных труб под узи контролем)- вот тут то все и выяснилось, что причина бесплодия мои непроходимые обе трубы в интерстициальном отделе! Такого диагноза никто не ожидал, потому что не было никаких причин для развития этой непроходимости, сошлись во мнении, что это врожденное.
Операция диагноз только подтвердила, хоть и это и так было понятно (но делать ее все равно бы пришлось, как обязательный пункт подготовки к протоколу ЭКО). Сколько было выплакано слез, наверное, нет смысла рассказывать. Зато я теперь хоть знала, что послужило причиной бесплодия и другого выхода, кроме как Прибегнуть к помощи высокотехнологичных репродуктивных технологий у нас не было!
Огромную поддержку я получила со стороны мужа и свекрови, спасибо им огромное за это! Вот вроде бы предисловие и закончилось)) а теперь собственно об ЭКО:
Клинику выбрала я по совету знакомого врача- статистика удачных протоколов, как в среднем по стране, более 40% на один цикл, врачи с большим опытом работы.
Решили делать по омс, благо в медицинском учреждении нашего города есть квоты для его проведения и очередь не очень большая на их получение. Но, для начала, надо было собрать кучу анализов, как мне, так и мужу! Вот примерный список:
и когда все было собрано, я отправилась с этой кипой документов в клинику, где все с первого раза приняли, подписали и сказали приходить на второй день следующего цикла! Я не сразу поверила, что все вот так просто, никакой очереди в листе ожидания!
Но на следующем приеме меня ждал небольшой неприятный сюрприз в виде кисты яичника(( ещё цикл мы ждали что она уйдёт самостоятельно, и цикл я пила таблетки марвелон, что б она ушла наверняка! И вот в феврале 2018 года мы вступили в короткий протокол эко, счастью не было предела!
Мне выдали лекарства, которые я должна была колоть самостоятельно дома в одно и то же время в живот. Это был Гонал-ф- это фолликулостимулирующий гормон, который вызывает рост яйцеклеток, но не одной, как в естественном цикле, а сразу нескольких. Само выполнение уколов не вызывало больших проблем, шприц-ручка на котором выставляется доза препарата и колется в складку живота, как инсулин.
Вот так я колола себе лекарства на протяжении девяти дней и через день ездила к доктору проверять, как растут мои клеточки) и вот мне назначили день пункции, выдали список вещей с которыми следовало явиться в назначенное время, инструкции по подготовке к манипуляции и укол для окончательного созревания яйцеклеток- у меня это был дифереллин, которы необходимо было вколоть в строго указанное врачом время, ну и привести супруга). В последние два дня перед пункцией чувствуешь себя рыбкой с икрой, а любое движение отдаётся в раздутых увеличенных от количества яйцеклеток яичниках.
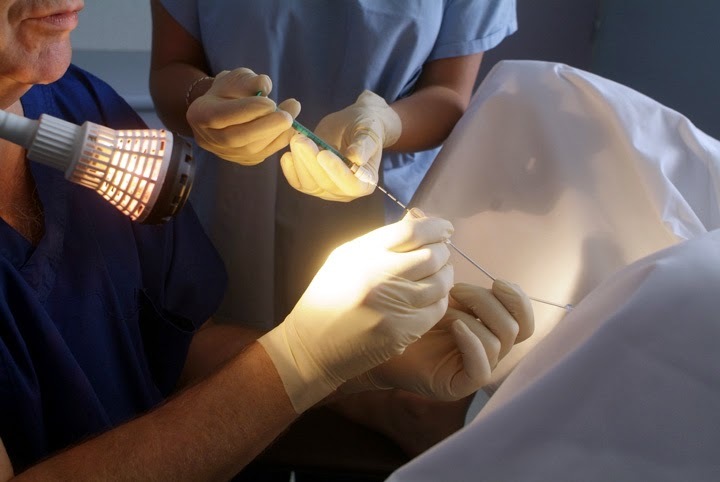
И вот день пункции! Я голодная и умирающая от жажды (потому что предстоит наркоз) и сытый муж прибыли в клинику, мужа сразу отправили сдавать материал, а меня переодеваться и морально готовиться к процедуре.
А дальше- все прошло довольно быстро, по крайней мере для меня): игла в вену- кружится голова и я открываю глаза уже в палате под капельницей, немного тянет живот и хочется пить. В ходе процедуры получили 28 яйцеклеток хорошего качества и для профилактики развития синдрома гиперстимуляции яичников я лежала под капельницей ещё часа три, капали что-то очень и очень долго. а потом дали утрожестан и отправили домой отдыхать и соблюдать белковую диету. и никаких фруктов и овощей, что б эффект от клетчатки не замаскировал проявления синдрома гиперстимуляции, велели больше гулять и прийти на третий день после пункции посмотреть как уменьшаются яичники. Чувствовала я себя замечательно, обрадовали, что у нас 11 хороших эмбриончиков и сказали приходить на пятый день для переноса пятидневных эмбрионов) домой я летела как на крыльях))
В день переноса я пришла все с тем же набором вещей, что и на пункцию, только уже не голодная) вся процедура заняла не больше пятнадцати минут: на гинекологическом кресле все в той же операционной катетером перенесли двух эмбриончиков в полость матки, а оставшихся трёх решено было заморозить (остальные, к сожалению остановились в развитии). Потом я ещё в течении часа рассматривала потолок операционной, где меня оставили полежать после переноса. Вот и все! Собственно процедура ЭКО и завершилась, а далее следовали две недели мучительного ожидания перед сдачей крови на ХГЧ! Каждый день выискивала у себя какие-то признаки, замачивала тесты на беременность, но увы. результат был отрицательный(( опять слезы, слезы, слезы. и надежда на лучшее, ведь у нас остались наши снежинки))
За ними мы отправились через четыре месяца после свежего протокола, но нас снова постигла неудача.
Посоветовавшись с врачом, было принято решение пойти ещё на одну попытку, и снова сбор анализов, см список выше, к которому добавили ряд новых исследований- узи брюшной полости для меня и Мар-тест для мужа. А дальше все как в первый раз- уколы, узи и пункция, которую я перенесла очень плохо- перед и после пункции были непонятные выделения, я падала в обмороки, не могла дойти сама даже до туалета, меня тошнило и рвало. кошмар короче, и при всём было получено всего 18 яйцеклеток, а до пятого дня развилось только 4, одну из которых было решено перенести, а оставшиеся снова заморозить.
И если в первом протоколе я была уверена, что все получится, тут меня не покидало чувство полного провала с самого начала цикла, и моя интуиция меня не подвела(( на 8 марта я получила «подарок» в виде отрицательного результата хгч.
Для себя я решила, что оставшиеся эмбриончики перенесём и вне зависимости от результата, больше я не буду мучить, ни себя, ни мужа.
Процедура оказалась малоприятной, но не смертельной. По результатам гистологии выявили простую гиперплазию эндометрия, но этот диагноз не мог помешать и стать причиной отрицательных попыток. Решила перестраховаться и сделать анализ на иммуногистохимию для исключения хронического эндометрита, слава Богу, его не обнаружили, и с чистой совестью и спокойной душой меня взяли в крио протокол.
Этот перенос решили дополнить хетчингом и специальной средой, в которой переносились эмбриончики в полость матки, яко бы для лучшего прикрепления. Снова часок полежала на кресле, а потом ещё столько же в палате, болтая с такими же девчонками «про жизнь»))
После процедуры решила жить обычной жизнью и не ждать результатов, настрого себе запретила делать тесты на беременность и выискивать всякие признаки! Спала, гуляла, ходила по магазинам и радовала себя обновками и, наконец, уехала в отпуск подальше от интернета))
А за два дня до сдачи анализа на хгч, психанула! И решила, что день ничего не решит, и следующим утром- пошла сдаваться! Будь что будет, на все воля Божья! Результат обещали после обеда, но я уже в десять часов начала проверять и вздыхала с облегчением, когда видела, что анализ ещё не готов, значит ещё есть надежда.
очередной заход на сайт лаборатории и я не верю своим глазам! ХГЧ 905!! Я не верю, перепроверила, точно ли моя фамилия, совпадает ли штрихкод пробирки и номер заказа. и понимаю, что реву от счастья! Вечером того же дня купила тест на беременность и увидела впервые в жизни заветные две полосочки, к которым шли 4 года!
Весь день я молчала, ни с кем не хотелось делиться этой тайной)) а теперь вот пишу здесь, что бы разделить с Вами эту радость, а маленький человечек внутри дрыгает ножками и готовится появиться на свет Божий в ближайшую неделю)))
ЭКО это шанс, шанс стать родителями, когда методы лечения, в том числе и оперативные не помогают.
Хоть основная часть лечения и прошла по омс- затрачено средств было не мало- и на обследования при подготовке к протоколу, и на какие-то лекарства-витамины в ходе лечения.
Спасибо всем большое за терпение, и что дочитали до конца)
18 попыток эко завершились рождением ребенка
Врач – об ЭКО: Пациентки могут забеременеть с первой или с двенадцатой попытки
Эксперты в области экстракорпорального оплодотворения рассказали изданию sobaka.ru о возможностях ЭКО, а также при каких обстоятельствах его необходимо использовать, а в каких случаях можно обойтись без него.
Своё компетентное мнение высказали гендиректор клиники репродуктивной медицины ICLINIC Надежда Иванова, врач-акушер-гинеколог, репродуктолог центра репродукции «Генезис» Юлия Волкова, гинеколог-репродуктолог центра репродуктивных технологий «ЭмбриЛайф» Дмитрий Геркулов, акушер-гинеколог-репродуктолог, руководитель международного отдела клиники «Скандинавия АВА-ПЕТЕР» Диана Обидняк, гинеколог-репродуктолог медицинского центра по лечению бесплодия Euromed Invitro Татьяна Ломова-Митрофанова.
С бесплодием сталкивается от 15 до 18% пар
Надежда Иванова: В среднем с бесплодием сталкиваются от 15 до 18% пар репродуктивного возраста (с 17 до 35 лет). Это общемировые данные. Вообще нужно сразу пояснить, что мы официально называем бесплодием. Это когда пара живет регулярной половой жизнью, не предохраняется, а беременность в течение года не наступает. Причины могут быть разными. Например, у женщин к бесплодию могут привести эндометриоз, разнообразные гормональные нарушения, миомы матки, поликистозы. Сейчас мы наблюдаем существенный рост мужского фактора бесплодия. Вполне вероятно, что в этом виноваты экология, образ жизни, питание, а еще психологическое давление на мужчин.
Юлия Волкова: Я бы сказала так: мы видим ухудшение качества спермы. 10 лет назад у среднестатистического мужчины активных форм сперматозоидов было почти в два раза больше, чем сейчас. Это пугающая тенденция… Однако это не означает, что современные мужчины чаще сталкиваются с репродуктивными трудностями,— даже сперма плохого качества может справиться с естественным зачатием. Так что мужской фактор бесплодия — это такая очень относительная история, которую следует рассматривать в контексте пары.
Родить после 35 лет
Надежда Иванова: На самом деле, 35+ считается поздним репродуктивным возрастом. Да, в яичниках существуют биологические часы, это не миф: женщины рождаются с определенным запасом ооцитов (то есть яйцеклеток), и с каждой овуляцией их запас истощается. Кроме того, качество ооцитов довольно резко падает после 35 лет. Следующий порог — 42 года, это средний возраст наступления менопаузы, когда функция яичников критически угасает. Кстати, история с возрастом касается и мужчин: качество их генетического материала также ухудшается с годами. Мы все чаще встречаемся с пациентами, которые из-за карьеры или отсутствия партнера надолго отложили вопрос рождения детей. Да, им помогают вспомогательные репродуктивные технологии, и у нас есть хорошие результаты работы в группе с 35 до 42 лет. Но пациенткам старше этого возраста чаще всего мы предлагаем воспользоваться уже донорскими яйцеклетками.
Дмитрий Геркулов: После 35 лет есть шанс родить ребенка как естественным путем, так и с помощью экстракорпорального оплодотворения (ЭКО). Предел, после которого мы не рекомендуем проводить ЭКО со своими яйцеклетками, — это 45 лет. Однозначно женщине такого возраста предлагаются донорские ооциты.
Диана Обидняк: К нам обращаются пациентки в возрасте 40–45 лет, и даже им мы не всегда рекомендуем донорские программы, ведь должны быть уверены в том, что сделали все возможное для рождения генетически «своего» ребенка. Если есть хоть малейшая возможность получить яйцеклетку от пациентки, то мы должны бороться за этот шанс. Если, несмотря на все усилия, здоровый эмбрион получить не удается, мы располагаем обширной донорской базой — в ней около 4 тысяч ооцитов.
Зачем и когда стоит замораживать свои яйцеклетки
Надежда Иванова: Да, конечно, мы рекомендуем женщинам воспользоваться программой отложенного материнства. Даже в пограничном возрасте пациентка может пройти стимуляцию, после чего мы заморозим ее ооциты и сформируем персональное хранилище. И после того как она разберется с работой, найдет любовь всей своей жизни и задумается о ребенке, мы проведем разморозку и начнем готовить ее к ЭКО.
Татьяна Ломова-Митрофанова: Криоконсервация — это очень удобно для тех, кто пока не готов родить. Но, к сожалению, иногда среди таких пациентов встречаются женщины значительно старше 40 лет. Приходится объяснять, что в таком возрасте нужно уже задумываться не о заморозке собственных ооцитов, а об использовании донорских яйцеклеток… Несмотря на безграничные возможности репродуктологии, все же рекомендую не затягивать этот вопрос — ведь ребенка нужно не только родить, но и вырастить.
Надежда Иванова: До 35 лет имеет смысл обращаться к врачу через год после безуспешных попыток зачатия. После — рекомендуется не тянуть время и приходить через полгода. Это связано как раз с постоянным истощением овариального резерва. Ничего не происходит? Обращайтесь к своему гинекологу или напрямую в клинику ЭКО. Потому что там работают врачи, которые в большей степени «заточены» на диагностику этих процессов.
Юлия Волкова: Я бы рекомендовала все же начинать работу сразу с репродуктологом. Чтобы не терять время и получить более профессиональную помощь. Мы в нашем центре репродукции «Генезис» успеваем обследовать пару за месяц. При этом многие пациенты могут ходить годами по врачам для постановки диагноза. И, конечно, не всегда стоит выжидать 12 месяцев, если беременность не наступает. Вот приходит ко мне 28-летняя девушка, у которой вроде бы всего три месяца не получается забеременеть. Сначала возникает мысль: зачем она торопится? Потом начинается диагностика, и становится ясно, что у пациентки тяжелая патология. И через время ситуация не улучшится, а ухудшится.
Юлия Волкова: На приеме у репродуктолога мы собираем анамнез — о гинекологических и урологических проблемах, попытках зачатия. Проводим ультразвуковое исследование, которое, кстати, может сказать о многом, делаем спермограмму. У женщины проверяем гормоны: в том числе антимюллеров гормон, который указывает на овариальный резерв, пролактин, прогестерон (чтобы понять, есть ли в принципе у пациентки овуляция). Исследуем проходимость маточных труб, также не исключены дополнительные лапароскопические методики. На основании всего этого ставится диагноз.
Если паре поставили «Бесплодие»
Юлия Волкова: После постановки диагноза всегда начинается лечение. Пациенты думают, что если они пришли на консультацию, значит, им будут рекомендовать искусственное оплодотворение. На самом деле, это не так. Мы можем провести коррекцию гормонального фона, стимуляцию овуляции для естественного зачатия, внутриматочную инсеминацию спермой мужа. Если уже ничего не помогает, а ребенка хочется, то рассмотрим возможность ЭКО.
Надежда Иванова: Да, ЭКО — это не единственный метод лечения бесплодия. Но на сегодняшний день считается методом выбора, потому что экономит время. Если пациентам назначаются долговременные исследования, многолетние и не очень эффективные процедуры, это неправильно. Мы оттягиваем время вступления в программу и еще больше истощаем овариальный резерв пациентки. Я рекомендую врачам помнить о биологических часах женщины и рассказывать о возможностях ЭКО!
О процессе ЭКО
Татьяна Ломова-Митрофанова: Протокол ЭКО состоит из нескольких этапов. Начинается все с гормональной стимуляции — она нужна, чтобы вырастить фолликулы яичника. Если во время обычной овуляции у женщины созревает один фолликул, то во время стимуляции — намного больше. Для этого мы используем гормональные препараты. В конце стимуляции назначается триггер финального созревания яйцеклетки. Строго через 36–37 часов после этого проводится пункция яичников для забора яйцеклеток. Все происходит под общим наркозом и длится около получаса. Затем подключаются эмбриологи —они работают над оплодотворением ооцитов. Как сделать так, чтобы сперматозоид и яйцеклетка встретились? Первый вариант: обработать их и поместить в лунку с питательной средой. И сперматозоиды сами выполнят свою работу по оплодотворению, как если бы это все происходило в организме женщины. Второй вариант применяется, если у мужчины снижены показатели спермограммы. Это так называемый метод ИКСИ. Мы берем яйцеклетку, делаем на ней точечный разрез и вводим туда сперматозоид.
После того как яйцеклетки оплодотворены, в течение нескольких суток производится культивирование. На пятые сутки формируются бластоцисты — эмбрионы в ранней стадии развития. Именно их мы переносим пациентке. Эта процедура уже совсем безболезненная, никакого наркоза не требует. Разрешен перенос максимум двух эмбрионов. Остальные полученные эмбрионы по желанию пары мы можем заморозить и поместить в банк хранения.
Диана Обидняк: На самом деле, сейчас двойня после ЭКО встречается все реже и реже. Врачи придерживаются тактики так называемого селективного переноса одного эмбриона. Это общемировая тенденция, ведь наша цель — здоровый ребенок. А многоплодная беременность, даже зачатая естественным путем, все же относится к разделу патологического акушерства. И не потому что у детей обязательно будут какие-то врожденные проблемы и пороки, а просто это значительно увеличивает риски во время беременности и родов как для матери, так и для плодов. Бывает так, что пара долгое время мечтала о детях, и им кажется, что так называемая «королевская двойня» (мальчик и девочка) — это предел счастья. Но даже если сами пациенты настаивают на переносе двух эмбрионов, мы не жалеем времени, чтобы объяснить все возможные сложности и предложить максимально безопасный путь.
Дмитрий Геркулов: Я сторонник переноса одного эмбриона. И одноплодная беременность, и роды проходят гораздо спокойнее — с меньшим количеством рисков и меньшим количеством осложнений. Раньше врачи действительно для перестраховки переносили двух эмбрионов, отсюда и стереотип о двойняшках после ЭКО. Но сейчас у нас в центре «ЭмбриЛайф» мы можем даже провести генетическое тестирование, чтобы выбрать эмбриона с высокой эффективностью. В таком случае шансы на наступление беременности увеличиваются до 65–70%!
Генетическое тестирование – для проверки жизнеспособности плода
Диана Обидняк: Преимплантационная генетическая диагностика позволяет нам исследовать эмбрион уже на 5–6-м дне развития по всем парам хромосом. Суть диагностики — удостовериться в том, что он жизнеспособен (а значит, шансы наступления беременности велики). Мы рекомендуем исследование женщинам после 35 лет, но можем проводить и в раннем возрасте по медицинским показаниям. Клиники репродукции «Скандинавия АВА-ПЕТЕР» обладают собственной генетической лабораторией — это во многом упрощает процесс, оптимизируя время и финансовые затраты пациента.
Татьяна Ломова-Митрофанова: Генетическое тестирование в Euromed In Vitro мы проводим по показаниям. Например, для исключения наследственных заболеваний, связанных с полом. Также диагностика проводится при неоднократных безуспешных попытках ЭКО, привычном невынашивании, пороках развития и женщинам старше 35 лет.
Вред и польза ЭКО
Дмитрий Геркулов: В медицине бывают осложнения быстрые, а бывают отдаленные. Пока не получено никаких данных об опасных влияниях ЭКО на дальнейшую жизнь женщины. Если мы говорим об осложнениях, которые наступают непосредственно в ходе протокола, то сейчас они минимизированы и крайне редки. Самое распространенное осложнение, которого все боятся, — это гиперстимуляция яичников. Да, 10 лет назад процент синдрома гиперстимуляции среди пациенток был значительный. Это было связано с используемыми препаратами или схемами стимуляции. Сейчас все усовершенствовалось и риски наступления синдрома сведены практически к нулю.
Юлия Волкова: Соглашусь — мы не наблюдаем возникновения тяжелых состояний. Как любое медицинское вмешательство, эта процедура может иметь определенные риски и последствия. Но на сегодня мы понимаем, что если действовать по протоколу, исходя из особенностей пациента, то осложнений удается избежать.
Дмитрий Геркулов: Успех ЭКО зависит от нескольких факторов, и главные — это возраст и овариальный резерв пациентки. В среднем эффективность процедуры составляет сейчас 40–45%, а половина пациенток до 35 лет беременеют с первой попытки. Но чем старше становится женщина, тем более сложные процедуры нам приходится применять для того, чтобы беременность наступила. Вообще статистика показывает, что большинство беременностей наступает в течение первых трех попыток. На личном опыте могу сказать, что бывали пациентки, у которых беременность наступала и с седьмой, и с двенадцатой попытки. Когда люди не отчаивались и продолжали с нами этот путь.
Татьяна Ломова-Митрофанова: Некоторые относятся к ЭКО как к какому-то чуду, которое должен совершить врач. Я всегда объясняю таким парам, что вероятность наступления беременности в нашей практике 40–45%. Но даже после беседы пациенты не воспринимают эти цифры всерьез. Особенно те, кто приходит к нам в первый раз, уверены: уж они-то точно попадут в эти 40%. Мне кажется, что в голове лучше держать трезвую мысль, что с первого раза, скорее всего, не получится. Если человек кардинально настроен на успех, то после неудачи могут быть достаточно серьезные нервные срывы и даже работа с психотерапевтом. Хочется, чтобы все пациенты относились к ЭКО как к работе, а не как к чуду.
Диана Обидняк: Безусловно, беременность может наступить с первой попытки ЭКО, однако успех определяется множеством факторов — тут и медицинские аспекты пары, и технические возможности клиники. Кстати, колоссальное значение имеет персонифицированный подход к пациентам. Сейчас в рамках работы международного отделения нашей клиники мы даже предлагаем так называемые программы «ЭКО с гарантией». Слово «гарантия» не означает здесь стопроцентное наступление беременности. Но беря на себя дополнительную ответственность, мы обещаем возврат части денежных средств, если после трех переносов эмбриона беременность не наступила. Пациент должен понимать, что это не только его боль, что мы сопереживаем, действительно делаем все возможное и мотивированы на положительный результат.
Диана Обидняк: Да, это действительно так — государство уже много лет финансирует применение вспомогательных репродуктивных технологий. Мы делаем около 2000 бесплатных циклов ЭКО в год. Для ЭКО по полису ОМС существуют некие ограничения — например, в Петербурге это показатель антимюллерова гормона. Он косвенно указывает на возможности овариального резерва женщины. Бесплатное ЭКО ничем не отличается от платного по качеству услуг: это те же препараты, грамотные специалисты и то же отношение к пациенту. Единственное, что может возникнуть вопрос ожидания, — в востребованные клиники существуют очереди, обычно в пределах от полугода до года с момента обращения. Кому-то ждать такие сроки некритично, а кто-то должен действовать немедленно, поэтому пациентки выбирают платное прохождение процедуры.
Надежда Иванова: Половина женщин проходит у нас в ICLINIC ЭКО бесплатно (мы — лидеры Северо-Запада по ОМС), половина — за свои деньги. Важно помнить, что государство пока не оплачивает сложные случаи. Например, те, которые требуют оперативного вмешательства, составных схем, суррогатного материнства. Есть случаи, когда женщина из-за заболевания или травмы не может выносить ребенка сама.
Дмитрий Геркулов: В последнее время, кстати, возникает все больше и больше сложных случаев, с которыми мы работаем. Я думаю, это связано с развитием репродуктологии — у людей, которые раньше даже не могли представить, что могут зачать ребенка, сейчас появились реальные шансы на это.
Как сообщалось ранее, 25 июля исполнилось 40 лет первому человеку, зачатому при помощи экстракорпорального оплодотворения (ЭКО). Подробнее читайте: Эксперт: Генетический скрининг поможет избавиться от рождения инвалидов.