Узи срединного нерва что это
Узи срединного нерва что это
Кафедра нервных болезней Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
ФГБУ «Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства», 197022, Санкт-Петербург, Россия
ФГБУ «Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства», 197022, Санкт-Петербург, Россия
Ультразвуковое исследование характера поражения срединного нерва при синдроме запястного канала
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2016;116(6): 25-30
Климкин А. В., Войтенков В. Б., Скрипченко Н. В. Ультразвуковое исследование характера поражения срединного нерва при синдроме запястного канала. Журнал неврологии и психиатрии им. С.С. Корсакова. 2016;116(6):25-30.
Klimkin A V, Voitenkov V B, Skripchenko N V. Ultrasonography in evaluating the character of lesions of the median nerve in carpal tunnel syndrome. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2016;116(6):25-30.
https://doi.org/10.17116/jnevro20161166125-30
Кафедра нервных болезней Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Цель исследования. Оценка связи между площадью поперечного сечения срединного нерва до и после запястного канала и характером его поражения — аксонотмезис и невропраксия при синдроме запястного канала (СЗК). Материал и методы. Обследовано 26 кистей с СЗК и 30 — контрольной группы. Всем обследованным проводилось ультразвуковое исследование с измерением площади поперечного сечения до и после запястного канала, стимуляционная электронейромиография моторных, сенсорных волокон срединного и локтевого нервов по стандартной методике. Пациентам с подтвержденным СЗК проводилась игольчатая электромиография m. abductor pollicis brevis. Пациенты с СЗК были разделены на две группы по типу поражения срединного нерва — аксонотмезис и невропраксия. Проводился корреляционный анализ связи ультразвуковых показателей с характером поражения нерва. Результаты и заключение. На основании полученных данных выявлена 89% чувствительность и 85% специфичность метода измерения площади сечения срединного нерва после выхода его из запястного канала в диагностике поражения нерва по типу аксонотмезиса, получены пороговые значения площади сечения в отношении характера поражения ствола срединного нерва.
Кафедра нервных болезней Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
ФГБУ «Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства», 197022, Санкт-Петербург, Россия
ФГБУ «Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства», 197022, Санкт-Петербург, Россия
Поражение срединного нерва в запястном канале — одна из самых распространенных невропатий [1].
Сдавление срединного нерва в запястном канале является основным патофизиологическим фактором, приводящим к ишемии, отеку, демиелинизации и нарушению проведения нервного импульса по стволу нерва в зоне компрессии [2]. Доказано, что при синдроме запястного канала (СЗК) происходит утолщение ствола срединного нерва в зоне компрессии за счет эндоневрального отека, фиброза, роста новых аксонов в области повреждения [3].
Диагноз основывается на таких симптомах, как ночные и утренние болезненные онемения I, II, III пальцев рук или боли в пальцах и кисти, иногда распространяющиеся на предплечье, плечо, и подтверждается с помощью электронейромиографии (ЭНМГ) срединного нерва и иннервируемых им мышц [4].
Показано, что ультрасонографическое исследование (УСИ) может быть использовано для повышения чувствительности и специфичности диагностики СЗК в сочетании с клиническими и электрофизиологическими результатами [5]. Утолщение срединного нерва при УСИ является одним из диагностических критериев СЗК. УСИ также полезно для визуализации анатомических изменений нерва различной этиологии СЗК, таких как синовит, узловые отложения, невринома [6].
Основными задачами УСИ являются выбор оптимальной зоны сканирования и оценка неврального поражения. Оптимальной при СЗК является зона запястного канала, объективным параметром неврального поражения — площадь поперечного сечения ствола нерва [7, 8]. Остается спорным вопрос о возможности применения УСИ для диагностики степени и характера поражения ствола нерва при СЗК.
Цель исследования — проведение корреляционного анализа связи между площадью поперечного сечения срединного нерва до и после запястного канала и характером поражения нерва — аксонотмезисом и невропраксией при СЗК.
Материал и методы
В период с марта 2013 г. по январь 2015 г. амбулаторно были обследованы 45 пациентов с болями в кистях. Из них 26 пациентов, 20 женщин и 6 мужчин, были с идиопатическим СЗК, подтвержденным клинически и электрофизиологически. Пациенты с СЗК на основании игольчатой ЭМГ были разделены на две группы по типу поражения срединного нерва [9]: 1-я группа — аксонотмезис; 2-я — невропраксия. Средний возраст пациентов с невропраксией срединного нерва составил 48,5±9,9 года, с аксонотмезисом — 58,0±11,9 года. Статистического различия в зависимости от возраста и пола между пациентами с СЗК с невропраксией и аксонотмезисом не было.
В контрольную группу вошли 30 человек (средний возраст 42,3±8,3 года), у которых электрофизиологические показатели периферических нервов верхних конечностей были в норме.
ЭНМГ-исследования осуществляли на многофункциональном комплексе для проведения нейрофизиологических исследований Нейрон-Спектр-5 («Нейрософт», Иваново, Россия). Исследования пациентам проводили в положении лежа при комнатной температуре. Регистрацию М-, S-ответов и определение скорости проведения импульса (СПИ) по двигательным и чувствительным волокнам срединного и локтевого нервов проводили по стандартной методике [10, 11].
Электрофизиологическое исследование проводили пациентам с СЗК и группе контроля. Электрофизиологические диагностические критерии СЗК включают два из следующих [12]: 1) увеличение дистальной латентности М-ответа срединного нерва ≥4 мс; 2) увеличение латентности S-ответа срединного нерва при ортодромной стимуляции ≥2,5 мс; 3) увеличение латентности S-ответа срединного нерва при ортодромной стимуляции на ≥0,5 мс по отношению к латентности S-ответа локтевого нерва при ортодромной стимуляции. Нормальная моторная СПИ срединного нерва (>50 м/с) была обязательной при диагностике СЗК. Всем пациентам с подтвержденным диагнозом СЗК для исключения аксонального поражения срединного нерва проводили игольчатую ЭМГ с оценкой в покое денервационной активности (положительные острые волны, потенциалы фибрилляций); при произвольном напряжении оценивали длительность, амплитуду, фазность потенциалов двигательных единиц (ПДЕ).
Пациентам с СЗК и в группе контроля проводили УСИ в режиме реального времени с использованием ультразвуковой системы Mindray M7 (Китай) линейными датчиками с частотой 14 МГц. Все пациенты сидели в удобном положении, предплечья — на столе в положении супинации. Ладонь ориентировалась вверх. Складка запястья являлась ориентиром, по отношению к которому равноудаленно на 1 см определялись зоны УСИ — проксимальная и дистальная (рис. 1).

Статистические методы
Статистическую обработку результатов исследования осуществляли с помощью пакета программ по статистической обработке данных Statistica 10. Оценку значимости различия средних значений и частоты проявления признаков в различных группах проводили с помощью непараметрического критерия Вилкоксона и непараметрического U-критерия Манна—Уитни.
Диагностическую значимость показателей ЭМГ и УСИ анализировали с использованием ROC-анализа пакета программ MedCalc 15.2.2 («MedCalcSoftware», Бельгия). Оценивали величины площадей под ROC-кривыми (AUROC), значения чувствительности и специфичности. Учитывали модели с хорошей (при AUROC 0,7—0,8) и очень хорошей (>0,8) предсказательной способностью при оптимальных уровнях чувствительности и специфичности.
Результаты
При дисперсионном анализе (ANOVA) средних значений площади поперченного сечения срединного нерва во всех трех группах были выявлены значимые различия в проксимальной и дистальной зонах сканирования запястья (р 
Проведенный ROC-анализ диагностической значимости показателей ЭНМГ и УСИ в отношении поражения нерва по типу аксонотмезиса показал достоверную связь со значениями площади поперечного сечения дистальнее запястного канала (рис. 2). При этом значения площади поперечного сечения срединного нерва дистальнее запястного канала >15 мм 2 и проксимальнее — >11 мм 2 оказались моделями с очень хорошей предсказательной способностью (AUROC >0,8) (табл. 2).


Меньшая степень диагностической способности соответствовала значениям амплитуды дистального М-ответа (дМ-ответ) и S-ответа срединного нерва (AUROC >0,7).
Резидуальная латентность (РЛ) и латентность дМ-ответа срединного нерва, по данным ROC-анализа, обладала неудовлетворительной диагностической способностью (AUROC 2 характер поражения — невропраксия, при >15 мм 2 — аксонотмезис.


Меньшая степень диагностической способности оказалась связана со значениями площади поперечного сечения проксимальнее запястного канала и латентностью дМ-ответа срединного нерва (AUROC >0,7).
РЛ, по данным ROC-анализа, обладала неудовлетворительной диагностической способностью (AUROC 

Данный клинический пример демонстрирует корреляцию электрофизиологических признаков аксонального поражения срединного нерва с признаками острой денервации и площадью поперечного сечения ствола нерва на уровне выхода из канала >15 мм 2
Также с помощью УСИ произведена визуализация анатомических изменений и целостности ствола нерва.
Обсуждение
W. Buchberger и соавт. в 1991 г. первыми провели УСИ площади поперечного сечения срединного нерва при СЗК с помощью датчиков частотой 7 МГц, чтобы подтвердить ранние сообщения об утолщении срединного нерва по данным магнитно-резонансной томографии (МРТ) [13]. УСИ срединного нерва намного дешевле и проще в исполнении по сравнению с МРТ [14].
Большинство исследований УС-диагностики СЗК посвящено зонам сканирования, количеству зон и другим качественным критериям диагностики СЗК [15, 16]. По данным анализа результата исследований, существует большой разброс как нормативных показателей площади сечения нерва, так и по степени утолщения, что может быть обусловлено различными зонами сканирования ствола нерва. Показано, что сканирование до входа и после выхода из запястного канала выявляет значимые изменения структуры и утолщение ствола нерва [8].
Корреляция УС- и ЭНМГ-показателей проводится с целью выявления чувствительности и специфичности метода УСИ в диагностике и степени тяжести клинических проявлений СЗК [17, 18]. Однако в данных исследованиях не проводится оценка характера поражения нерва. Характер поражения имеет определяющую роль в плане восстановления функции нерва, так, при невропраксии прогноз восстановления благоприятный за счет ремиелинизации поврежденного участка нерва, при аксонотмезисе прогноз восстановления длительный за счет роста новых аксонов с места повреждения и терминального спрутинга [9].
Большее утолщение нерва в нашем исследовании при аксонотмезисе по сравнению с невропраксией может быть обусловлено Валлеровской дегенерацией и регенераторным спрутингом [19], т. е. за счет появления в стволе нерва новых структур, тогда как при невропраксии имеет место эндоневральный отек и разрушение оболочки осевых цилиндров [3].
Увеличение площади поперечного сечения срединного нерва после выхода из запястного канала до 15 мм 2 указывает на невропраксический характер поражения нерва. Это также свидетельствует о раннем выявлении СЗК и при адекватном выборе терапии — о благоприятном восстановлении функции нерва.
Увеличении площади поперечного сечения срединного нерва после выхода из запястного канала больше 15 мм 2 указывает на высокий риск поражения ствола нерва по типу аксонотмезиса, а также возможный острый процесс денервации, что требует дальнейшего подтверждения с помощью игольчатой ЭМГ.
Таким образом, полученные результаты подтверждают, что УСИ срединного нерва в области запястного канала является альтернативным и неинвазивным методом диагностики СЗК. Метод отличается быстротой, простотой выполнения и высокой специфичностью в диагностике характера поражения срединного нерва в области запястного канала. УСИ срединного нерва у пациентов с подозрением на СЗК можно использовать в качестве скринингового метода диагностики СЗК в стационарах и поликлиниках, где отсутствует ЭНМГ.
УЗИ нервов
Почему именно мы?
Опытный врач с 20-летним стажем
Высокая эффективность метода
Современное оборудование Voluson E8
Консультация по телефону
Описание услуги
УЗИ нервов – это ультразвуковое исследование, целью которого является изучение строения и состояния нервов периферической НС. Оно проводится с целью выявления патологических процессов. Во время процедуры оцениваются состояние нервов, их целостность, толщина и эхогенность. Врач получает данные в режиме реального времени и может составить полную картину патологий.
Долгое время считалось, что ультразвуковое исследование нервов уступает другим методам диагностики в плане информативности. Однако сегодня, благодаря появлению более совершенных технологий, УЗИ получило широкое распространение.
Основной целью исследования является оценка состояния нервов. В результате специалист также может сделать выводы о взаимоотношениях между структурами сосудисто-нервного пучка. Сделать УЗИ нервов можно после получения направления от врача, а также при следующих симптомах:
1. Онемение конечностей, болевые ощущения, жжение и спазмы.
2. Повышенная чувствительность.
5. Наличие новообразований и/или опухолей, а также подозрение на них.
Делать УЗИ также следует после получения травм. Особое внимание стоит обратить в случае, если в результате механических воздействий вам сложно двигать конечностью или же вы сталкиваетесь с постоянными болями. В группе риска также находятся люди старше 40 лет, которые сталкиваются с поражением ишиаса (седалищного нерва). Оно часто возникает в результате перелома шейки бедра, приводит к появлению болей, а затем к слабости, которая мешает ходьбе.
Помните, что УЗИ — это метод диагностики, а не способ лечения. Подходящую терапию для патологии должен подбирать врач.
Ультразвуковые исследования считаются одними из наиболее безопасных, поэтому их назначают в том числе беременным женщинам и младенцам. Абсолютных противопоказаний у них нет. К относительным (временным) факторам, при которых не рекомендуется проведение УЗИ, можно отнести только поражение кожных покровов в месте исследования. В этом случае процедуру следует отложить по согласованию с врачом.
УЗИ срединного, локтевого, седалищного и других нервов не требует какой-либо подготовки. При этом для наибольшей точности необходимо, чтобы кожные покровы в зоне исследования были чистыми. От их применения следует воздержаться.
Для проведения УЗИ нервов пациенту следует освободить от одежды область исследования. После этого необходимо лечь или сесть на кушетку. Поза зависит от того, какой именно нерв или группу нервов необходимо исследовать. В процессе УЗИ врач может попросить пациента сменить позу для лучшей визуализации.
Для повышения точности ультразвуковых исследований используется специальный гель. Он наносится на исследуемые области и облегчает скольжение датчика. Данный гель имеет водную основу, поэтому не вызывает аллергических реакций.
Длительность исследования обычно не превышает 15 минут. Условия проведения и цену комплексного УЗИ нервов вы можете уточнить у наших специалистов.
После завершения исследования пациент получает снимок и расшифровку результатов.
Ультразвуковое исследование позволяет оценить следующие показатели нервов:
Все эти данные специалист укажет в расшифровке результатов исследования. На основе этой информации можно диагностировать следующие заболевания:
Ультразвуковое исследование периферической нервной системы
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Ультразвуковое исследование периферической нервной системы впервые начало применяться для диагностики заболеваний нервных стволов в конце 90-х годов прошлого столетия [1]. С началом использования этого метода стали понятными его неоспоримые преимущества по сравнению с другими способами диагностики. Электрофизиологические методы, такие как электромиография и нейромиография, традиционно признаются «золотым стандартом» для выявления патологии периферической нервной системы. Однако необходимо отметить, что информация, полученная в ходе перечисленных выше обследований, не дает представления о состоянии окружающих тканей, не указывает на характер и причину повреждения нервного ствола и не всегда точно отражает локализацию изменений [2, 3]. В то же время именно эти сведения помогают определить тактику консервативного или оперативного лечения.
Внедрение ультразвуковой сонографии в клиническую практику позволило с успехом восполнить пробелы в диагностике заболеваний периферических нервов. В настоящей статье представлен опыт ультразвукового исследования периферических нервов верхней и нижней конечностей, накопленный в нашей клинике.
Ультразвуковая анатомия периферических нервов в норме
Залогом успешного проведения ультразвукового обследования служит хорошее знание анатомии исследуемой области.
Основными нервными стволами, доступными ультразвуковому исследованию на верхней конечности, являются лучевой, срединный и локтевой нервы.
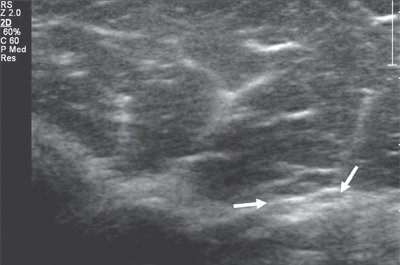
Лучевой нерв представляет собой самую большую ветвь задней порции плечевого сплетения. Визуализацию нерва осуществляют на задней и латеральной поверхностях плеча, где он сопровождает плечевую артерию. В средней трети плеча лучевой нерв огибает плечевую кость и непосредственно прилегает к ней в спиральном канале (рис. 1).
Именно со спирального канала целесообразнее всего начинать процесс сканирования лучевого нерва. Как правило, для этого используются датчики с частотой 9-17 МГц, и исследование проводится преимущественно в поперечной проекции. Далее, тотчас кпереди от латерального надмыщелка плеча, n. radialis делится на чувствительную (или поверхностную) и двигательную (глубокую) ветви и задний межкостный нерв (рис. 2).
Рис. 2. Поперечная сонограмма на уровне дистального отдела плеча. Деление лучевого нерва на поверхностную и глубокую ветви (стрелки).
Поверхностная ветвь проходит по медиальному краю плечелучевой мышцы и сопровождается лучевой артерией и веной. В этом месте нерв наиболее доступен ультразвуковому исследованию, но только при условии использования датчиков высокой частоты (свыше 15 МГц), так как диаметр этой ветви очень мал.
Глубокая ветвь лучевого нерва проходит непосредственно в супинаторе, здесь нерв также доступен визуализации из-за разницы сонографической структуры между ним и окружающей его мышцей.
В дистальном отделе на разгибательной поверхности предплечья n. radialis (его поверхностная ветвь) заканчивается делением на 5 дорсальных пальцевых нервов. Ультразвуковое исследование пальцевых нервов можно осуществить только с использованием датчиков высокой частоты, но даже в этом случае получить отчетливое сонографическое изображение этих структур удается нечасто.
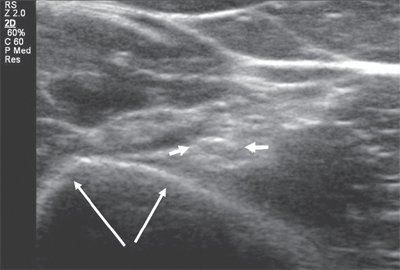
Срединный нерв формируется из латерального и медиального пучков плечевого сплетения. На плече n. medianus располагается в медиальной бороздке двуглавой мышцы кпереди от плечевой артерии. Срединный нерв является самым крупным нервом верхней конечности, поэтому его визуализация не представляет сложностей, однако легче всего можно получить ультразвуковое изображение нерва в области карпального канала, где он расположен поверхностно, а также на уровне локтевого сустава. В последнем случае в качестве маркера целесообразно использовать сосудистый пучок. В области локтевого сустава срединный нерв располагается медиальнее по отношению к более глубоко расположенным плечевой артерии и вене (рис. 3).
Рис. 3. Срединный нерв на уровне локтевого сустава в поперечной проекции (короткие стрелки). Рядом визуализируется плечевая артерия (длинная стрелка).
В проксимальном отделе предплечья нерв обычно проходит между двумя головками круглого пронатора. В области лучезапястного сустава срединный нерв располагается под сухожилием длинной ладонной мышцы и между сухожилиями сгибателей, проходя под удерживателем сгибателей на кисть через так называемый карпальный канал. Общие ладонные пальцевые нервы (их насчитывают три) образуются путем разветвления основного ствола срединного нерва на уровне дистального конца удерживателя сгибателей.
Локтевой нерв является главной ветвью медиального пучка плечевого сплетения. На плече n. ulnaris ветвей не дает. В области локтевого сустава нерв проходит через кубитальный канал, сформированный медиальным надмыщелком плеча и локтевым отростком. Здесь локтевой нерв прилегает непосредственно к кости и сверху покрыт только фасцией и кожей. При ультразвуковом исследовании области локтевого сустава следует обратить внимание на то, чтобы рука пациента располагалась свободно и не была согнутой. Это важно, поскольку при сгибании локтевого сустава до 90 диаметр нерва уменьшается за счет его растяжения.
На предплечье n. ulnaris обычно располагается между двумя головками локтевого сгибателя запястья, а в дистальном отделе предплечья нерв лежит между сухожилием локтевого сгибателя запястья медиально и латерально от локтевой артерии и вены. На кисть локтевой нерв попадает через канал локтевого нерва, называемый каналом Гийона. При прохождении через канал локтевой нерв сопровождается одноименными артерией и веной. В дистальном отделе канала Гийона нерв делится на глубокую моторную ветвь и поверхностную чувствительную, и именно поверхностную ветвь продолжает сопровождать локтевая артерия, что позволяет легче ориентироваться при ультразвуковом исследовании.
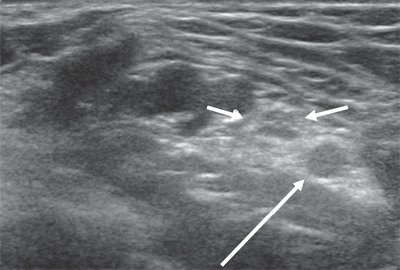
На нижней конечности при ультразвуковом сканировании можно без труда идентифицировать седалищный нерв и его ветви. В зарубежной литературе описывается также сонографическое исследование бедренного нерва. Необходимо отметить, что визуализация этого периферического нерва затруднена и лучшим акустическим окном является паховая область, где нерв сопровождает бедренные артерию и вену.
Рис. 4. Седалищный нерв (продольная проекция, панорамное сканирование) в средней трети бедра (стрелки).
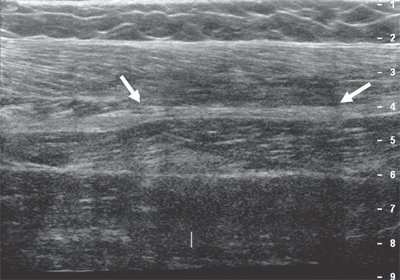
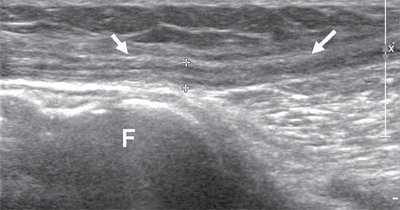
Общий малоберцовый нерв, отделившись от основного ствола, спускается латерально под двуглавой мышцей бедра к головке бедренной кости. В области головки малоберцовой кости нерв располагается поверхностно, прикрыт только фасцией и кожей, здесь он также хорошо доступен визуализации (рис. 5).
Рис. 5. Продольная сонограмма общего малоберцового нерва (стрелки) на уровне головки малоберцовой кости (F).
Большеберцовый нерв по своему направлению является продолжением седалищного нерва. В подколенной ямке нерв располагается над подколенными веной и артерией и несколько кнаружи от них (рис. 6).